Fisioterapia Respiratoria
Lucia Camisassa
Visite: 9482
Prima di intraprendere in modo specifico il discorso sulla fisioterapia respiratoria, mi è sembrato opportuno soffermarmi su ciò che un terapista, che si trova ad intervenire in un reparto di terapia intensiva neonatale, dove spesso i piccoli pazienti sono intubati e sottoposti a ventilazione meccanica, dovrebbe conoscere per quanto concerne le diverse tecniche di assistenza respiratoria e quali siano le caratteristiche di un respiratore neonatale.
Per questo ho proceduto, nell’organizzazione di questo capitolo, proponendo come primo argomento una sintetica spiegazione delle possibilità di ventilazione meccanica e dell’assistenza al neonato intubato, a cui fa seguito un più approfondito paragrafo sulle tecniche di fisioterapia respiratoria in TIN.
Il respiratore neonatale
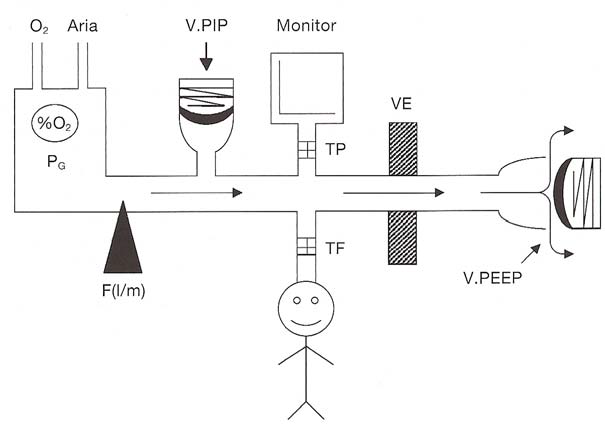
Figura 31. Rappresentazione schematica del circuito pneumatico di un respiratore neonatale: circuito primario (PG); flussometro (F); valvola di pressione massima (V. PIP); trasduttore di flusso (TF); valvola espiratoria (VE); valvola di fine espirazione (V. PEEP).
Per prima cosa è utile capire come funziona un respi- ratore neonatale (Figura 31).
L’aria e l’ossigeno che arrivano dal circuito centraliz- zato sono miscelati alla concentrazione di O2 desiderata nel circuito primario (PG). L’erogazione del flusso, che non è mai applicato direttamente al paziente, è regolata dal flussometro (F), che determina una caduta di pressione tra circuito primario e circuito di ventilazione. Il flusso erogato al paziente può essere impostato manualmente dall’operatore o può essere regolato da un meccanismo a feed-back, per garan- tire la stabilità dei parametri ventilatori.


Figura 32. Fase inspiratoria
Il circuito di ventila- zione è formato:
- da una branca inspiratoria su cui è posta la valvola imitatrice di pressione massima (V. PIP);
- dalla crociera, a cui è collegato il paziente da un lato e la cannula tracheale dall’altro, su cui è rilevata costantemente la pressione applicata alle vie aeree (Paw) attraverso un trasduttore di flusso (TP) che permette di valutare il volume corrente;
- da una bran-ca espiratoria sui cui sono poste la valvola espiratoria (VE), che interrompe ciclicamente il flusso dei gas e la valvola di fine espirazione (V. PEEP)
La chiusura della valvola espiratoria per un tempo prestabilito, tempo di inspirazione (Ti), determina l’aumento della pressione all’interno del circuito di ventilazione e la deviazione del flusso dei gas al paziente (Fig 33).
La valvola espiratoria, alla fine del Ti, si riapre e rimane aperta per il tempo di espirazione (Te), permettendo l’espirazione passiva del paziente: i gas espirati vengono rimossi dal flusso che riprende a scorrere nel circuito di ventilazione, alla cui estremità distale è situata una resistenza modulabile che consente di regolare la pressione di fine espirazione (CPAP/PEEP).

Figura 33. Fase espiratoria
Modalità di assistenza respiratoria
Per comprendere il significato delle curve di pressione usate durante le modalità di assistenza respiratoria deve essere sottolineata la differenza tra le onde di pressione generate dal respiratore e quelle determinate dall’attività spontanea del paziente (Figura 34).
Durante la respirazione spontanea, l’attività dei muscoli respiratori, determina una espansione ritmica dei polmoni mediante la riduzione della pressione endopleurica, il cui valore è direttamente proporzionale al grado di contrazione dei muscoli respiratori, al livello di compliance e alle resistenze del sistema respiratorio. Come è possibile osservare nella figura 34 l’inspirazione è rappresentabile come un’onda a pressione negativa, mentre l’espirazione come un’onda positiva. Invece nella ventilazione meccanica la fase inspiratoria appare come un’onda positiva perché è ottenuta sospingendo un flusso di gas all’interno delle vie aeree.

Figura 34. Rappresentazione grafica dell’andamento della pressione nel circuito di ventilazione durante un ciclo meccanico (A) e durante un respiro spontaneo (B).
Le modalità di ventilazione realizzabili con un respiratore neonatale possono essere varie. Verranno qui di seguito velocemente descritte addentrandoci maggiormente sugli aspetti riguardanti la CPAP, tecnica non di ventilazione, ma di supporto al respiro spontaneo che ha cambiato la storia della neonatologia.
- ventilazione controllata o ventilazione a pressione positiva intermittente (IPPV): lo scambio dei gas è totalmente controllato dal respiratore. Il suo limite risiede però nella difficoltà di ottenere un buon sincronismo tra l’attività respiratoria spontanea del neonato ed il ritmo della macchina con un notevole aumento del barotrauma9.
- ventilazione assistita o trigger: è una modalità di assistenza respiratoria in cui l’intervento del respiratore è subordinato all’attività respiratoria spontanea del neonato: la macchina interviene solo dopo l’inizio di un respiro spontaneo del bambino. La ventilazione trigger può essere realizzata assistendo tutti gli atti respiratori del paziente (SIPPV), oppure solo alcuni (SIMV).
- ventilazione obbligatoria intermittente e ventilazione obbligatoria intermittente sincronizzata (SIMV): questa ventilazione si realizza quando il bambino ha la possibilità di respirare spontaneamente tra un ciclo meccanico e l’altro; durante il tempo di espirazione rimane un flusso costante all’interno del circuito, che viene regolato automaticamente in base alle richieste del paziente (“demand flow”).
- ”pressure support ventilation” (PSV): può anche essere definita “ventilazione assistita a controllo di pressione e a controllo di flusso. L’inspirazione spontanea del bambino attiva il respiratore mediante un trigger.
- ventilazione assistita proporzionale (PAV): il supporto ventilatorio fornito dal respiratore è direttamente proporzionale allo sforzo inspiratorio del neonato.
- pressione positiva continua e pressione positiva di fine espirazione (CPAP o PPC): è una metodica di assistenza respiratoria che consiste nell’applicazione di una pressione positiva continua alle vie aeree del paziente in respiro spontaneo durante l’intero ciclo respiratorio.
Gli organi che possono subire dei danni da barotrauma sono: l'orecchio medio, i seni paranasali e frontali, gli occhi, i denti e i polmoni.
L’applicazione della CPAP amplifica le strategie messe in atto dal neonato spontaneamente al fine di mantenere un adeguato volume di fine espirazione, minimizzando le energie spese per stabilizzare il sistema respiratorio.
La CPAP mantiene la pressione a livello delle vie aeree al di sopra della pressione ambientale in modo costante, genera un gradiente pressorio transpolmonare continuo durante le diverse fasi del ciclo respiratorio.
La prima applicazione nota in ambito neonatale risale al 1971, quando la CPAP venne utilizzata per il trattamento della sindrome da distress respiratorio (RDS) nel neonato sottoposto ad intubazione tracheale ed in respiro spontaneo. Da quel momento l’uso della CPAP in epoca neonatale, somministrata attraverso varie modalità ed in differenti patologie, ha avuto buone approvazioni fino a diventare negli anni Novanta, con la somministrazione per via nasale proposta per la prima volta da Autori italiani, uno dei cardini fondamentali nel trattamento dell’insufficienza respiratoria neonatale. Questo è stato possibile anche grazie alla comparsa sul mercato di sistemi per la somministrazione della CPAP ad elevata efficienza e l’uso di terapie farmacologiche specifiche modificando profondamente la storia naturale delle malattie polmonari neonatali.

Figura 35. Neonato pretermine in NCPAP
L’utilizzo della CPAP ha come obiettivo principale di ridurre il lavoro respiratorio del neonato. Il lavoro respiratorio è espresso dalla relazione tra pressione e volume: è necessario creare un gradiente di pressione tra l’atmosfera e gli alveoli affinché un volume d’aria (volume corrente) giunga con l’inspirazione a contatto con la membrana alveolo-capillare. La pressione sviluppata deve essere in grado di vincere le proprietà elastiche e le resistenze del sistema respiratorio.
Il neonato, soprattutto se pretermine, presenta un triplice svantaggio nel compiere il lavoro respiratorio:
- la compliance polmonare è ridotta sia per un deficit quantitativo del surfattante, sia per un’eccessiva quantità di liquido a livello polmonare;
- le resistenze delle vie aeree sono maggiori per l’assenza della fascia di tessuto adiposo del collo, per una ridotta attività del muscolo genioglosso, per il calibro ridotto delle vie aeree prossimali e per l’ aumentata compliance delle vie aeree;
- la compliance della gabbia toracica è aumentata sia per la scarsa ossificazione delle coste e dello sterno, sia per una ridotta funzionalità dei muscoli intercostali.
La CPAP:
- aumenta la Capacità Funzionale Residua (CFR) reclutando alveoli e prevenendo la formazione di atelettasie;
- aumenta la compliance ed il volume corrente nel polmone con ridotta capacità funzionale residua;
- elimina la necessità di realizzare “l’aumento dinamico della CFR” attraverso la dispendiosa attivazione dei muscoli respiratori;
- riduce le resistenze poiché aumenta il diametro della faringe e delle alte vie aeree stabilizzandole;
- aumentando la capacità funzionale residua, viene favorita la trazione caudale delle vie aeree sovraglottidee riducendone le resistenze;
- riduce lo shunt destro-sinistro migliorando l’ossigenazione con conseguente vasodilatazione del circolo polmonare;
- stabilizza la parete toracica diminuendone la distorsione e contrastando i movimenti paradossi,
- regolarizza la frequenza respiratoria;
- migliora la capacità di generare un valido sforzo inspiratorio e di riaprire alveoli collassati in risposta ad un evento ostruttivo;
- riduce anche l’incidenza di apnee ostruttive;
- aumenta la pressione media nelle vie aeree migliorando il rapporto ventilazione/perfusione;
- preserva il surfattante sulla superficie degli alveoli e contrasta l’edema alveolare.
Attuando tutti questi meccanismi, la CPAP migliora l’ossigenazione, aumenta l’eliminazione dell’anidride carbonica e riduce il lavoro respiratorio.
Un ulteriore vantaggio della CPAP è la possibilità di somministrazione mediante naso cannula, oltre a quella tracheale.
Assistenza al neonato intubato
L’assistenza del neonato intubato prevede delle tecniche collaterali che hanno lo scopo di preservare la funzionalità del sistema ciliare e di rimuovere le secrezioni, in particolare: il riscaldamento e l’umidificazione dei gas respiratori e l’aspirazione endotracheale.
Riscaldamento ed umidificazione dei gas respiratori
Il passaggio dell’aria nelle alte vie aeree durante il respiro spontaneo determina il suo riscaldamento a 37 °C e l’umidificazione fino alla saturazione; è importante che nel neonato intubato questo meccanismo venga riprodotto, poiché la ventilazione con gas freddi e non umidificati provoca una paralisi del sistema ciliare e la formazione di secrezioni dense e vischiose che possono causare l’occlusione sia delle piccole vie aeree che del tubo tracheale.
Aspirazione endotracheale
Questa tecnica ha lo scopo di rimuovere l’accumulo di secrezioni all’interno delle vie aeree aspirandole.
Il neonato respira attraverso il naso e perciò una qualsiasi ostruzione nasale compromette notevolmente la respirazione. La rimozione delle secrezioni, da effettuarsi "al bisogno", se possibile va evitata dopo i pasti per almeno 30/60 minuti. Devono essere aspirate prima la bocca poi le narici (la stimolazione delle narici causa un riflesso inspiratorio con possibile inalazione del contenuto orofaringeo). Nel neonato in CPAP naso-faringea, specie se le secrezioni sono dense, può rendersi necessaria la rimozione dello strumento per un'efficace aspirazione.
Numerosi studi hanno evidenziato come l’aspirazione endotracheale in neonati prematuri, ventilati meccanicamente, sia frequentemente associata a transitoria ipossia, aumento delle pressione sistemica e pressione intracranica, bradicardia e ipertensione.
A questo punto gioca un ruolo molto importante un precoce divezzamento dal respiratore, sia per ridurre la morbilità a livello polmonare, sia la mortalità.
È bene ricordare che non sempre l’estubazione è seguita da una buona ripresa del respiro spontaneo e può essere complicato dallo sviluppo di un’atrofia muscolare da non uso a carico della muscolatura respiratoria.
Dopo l’estubazione le tecniche di assistenza respiratoria utilizzate sono: l’ossigenoterapia in cappa o con naso-cannule, la CPAP con cannule nasali o cannula naso-faringea e la ventilazione obbligatoria intermittente attraverso naso cannule.
Numerosi lavori hanno dimostrato vantaggi della CPAP rispetto alle altre due tecniche nel facilitare i neonati di peso estremamente basso.
La formazione di atelectasie polmonari post-estubazione rappresentano una frequente complicanza dell’intubazione endotracheale dei neonati, per questo molti autori raccomandano l’impiego della fisioterapia respiratoria per ridurre l’incidenza delle atelectasie o per il trattamento, quando queste sono già sviluppate.
Tecniche di fisioterapia respiratoria in neonatologia e loro applicazione
Il dottor Eid, pneumologo pediatrico statunitense, in una review di circa dieci anni fa riportava che la fisioterapia respiratoria (FTR) è un termine generico usato per descrivere svariate possibili combinazioni di tecniche e “manovre” (drenaggio posturale, percussioni, vibrazioni della parete toracica, tosse, aspirazione, ecc.); inoltre manca una definizione unitaria della FTR, che consiste di svariate procedure che possono essere utilizzate sia da sole sia combinate tra loro, e quindi, i dati che appaiono in letteratura possono generare confusione ed è difficile trarne delle conclusioni definitive, come pure confrontarne obbiettivamente i vari studi. Le altre tecniche di FTR (PEP mask, drenaggio autogeno, HFCC) venivano solo parzialmente prese in considerazione. Nonostante siano passati diversi anni, ancora oggi la maggior parte dei medici non “addetti ai lavori” identificano la FTR nel drenaggio posturale e nelle percussioni. Altre tecniche sono comparse dagli anni ‘80 in poi, alcune delle quali, in modo particolare la PEP mask, sono state studiate anche per gli effetti a lungo termine per quanto riguarda i parametri di funzionalità respiratoria.
Alcuni autori recentemente si sono occupati di definire il concetto di riabilitazione respiratoria. Questo è stato definito come "un insieme multidimensionale di servizi diretti a persone con malattie polmonari e alle loro famiglie, di solito da parte di un team interdisciplinare di specialisti con lo scopo di raggiungere e mantenere il massimo livello di indipendenza e di attività nella comunità". Questa definizione sottolinea alcuni aspetti fondamentali caratterizzanti l'attività riabilitativa in campo respiratorio: in particolare l'individualizzazione, la multidisciplinarietà del programma terapeutico e lo scopo di inserire o reinserire il paziente nel suo ambiente aggiungendo l'importante aspetto educazionale al fine di promuovere la gestione della malattia da parte del paziente e della sua famiglia.
Il fisioterapista respiratorio in neonatologia
La fisioterapia respiratoria è solo uno degli interventi che vengono svolti dal TNPE all’interno di un reparto di cure intensive neonatali: molta importanza rivestono la cura posturale, l’intervento abilitativo e possono essere necessari interventi per problemi specifici neurologici e ortopedici. Quando è possibile si cerca di interagire con il neonato tenendo presenti tutte le problematiche esposte nei capitoli precedenti, proponendo un intervento multidisciplinare ed individualizzato nel rispetto delle esigenze del singolo bambino, anche se non sempre ciò è realizzabile. Spesso il problema respiratorio, soprattutto all’inizio, è prioritario sugli altri e condiziona le scelte per esempio posturali, ma va sempre ricordato che il neonato non è solo alveoli e polmoni e, appena le condizioni cliniche lo permettono, vanno presi in considerazione tutti gli altri aspetti.
Scopi della fisioterapia respiratoria
Gli scopi della fisioterapia respiratoria in Terapia Intensiva Neonatale sono:
- eliminare l’eccesso o l’accumulo di secrezioni dall’albero bronchiale riducendo così complicanze quali: ostruzioni, infezioni, atelettasie;
- riespandere parti del polmone collassate;
- mantenere livelli adeguati di O2;
- aumentare e migliorare la funzione respiratoria (in generale) del neonato, anche concorrendo a mantenerne l’equilibrio e la stabilità.
La fisioterapia respiratoria facilita la disostruzione bronchiale e l’eliminazione delle secrezioni in eccesso laddove i fisiologici meccanismi di clearance sono inefficaci (ciglia, tosse, ventilazione).
L’eliminazione delle secrezioni in eccesso può prevenire le infezioni, ridurre l’ostruzione bronchiale, riespandere parti del polmone collassate, ma dovrebbe anche diminuire la stimolazione antigenica (risposta infiammatoria), ridurre la proteolisi nelle vie aeree riducendo così il danno tissutale.
Il danno tissutale porta ad una progressiva instabilità delle vie aeree a cui consegue una loro maggiore distensibilità, si producono dilatazioni e il meccanismo di clearance delle vie aeree è sempre in maggiore difficoltà.
Queste dilatazioni (bronchiectasie) diventano sedi dove più facilmente si accumulano le secrezioni.
La FTR, fatta eccezione per qualche patologia, non deve essere prescritta solo in associazione ad una diagnosi, ma per quelle situazioni che possono interferire con la ventilazione, la clearance delle vie aeree o con il lavoro della respirazione.
Per raggiungere gli obiettivi prefissati in nati pretermine che presentino gli esiti precedentemente citati, è necessario utilizzare tutte le possibili strategie che non producano ulteriori eventi traumatici; in questo senso le tecniche di disostruzione bronchiale che si basano su percussioni e drenaggio posturale risultano dannose o non efficaci, come sottolineato in un articolo comparso su “The Lancet” del 1995.
È molto importante tenere conto dell’estrema fragilità ed instabilità del neonato pretermine per cui occorre sempre effettuare un ponderato bilancio tra i costi e i benefici che un trattamento può apportare a questo delicato sistema.
La clearance delle secrezioni rimane comunque l’obiettivo principale della fisioterapia respiratoria: dopo aver valutato la necessità di un intervento quale la disostruzione bronchiale per un eccesso di secrezioni e/o per una loro alterata qualità, o per modificazioni del quadro radiologico come nei casi di atelettasia10, ipoventilazione, broncopolmonite, è necessario prendere i provvedimenti finalizzati all’ottenimento della pulizia dell’albero bronchiale.
Gli strumenti e le tecniche riabilitative fisioterapiche in neonatologia
Gli “strumenti” fisioterapici, quindi le manovre che possono essere attuate su un neonato pretermine possono essere: le vibrazioni, le accelerazioni di flusso espiratorio, la PEP mask, la cura posturale e l’aspirazione.
Prima di procedere alla descrizione delle metodiche ritengo utile soffermarmi brevemente sull’auscultazione, questa va effettuata prima e dopo il trattamento per poter valutare l’efficacia di quest’ultimo.
Prima della seduta, tramite l’auscultazione si localizza la zona in cui sono eventualmente presenti le secrezioni. Dopo la seduta, si valuta anche l’efficacia delle manovre.
Bisogna poter valutare il rantolo bronchiale espiatorio (rumori, sibili...) che manifesta l’ingombro più o meno distale. Il mormorio vescicolare, sempre inspiratorio, si può tradurre in un buon funzionamento della ventilazione alveolare.
Oltre che con lo stetoscopio si possono indagare i rumori polmonari attraverso:
- il contatto della mano sul torace che permette di sentire le vibrazioni dei rantoli bronchiali,
- l’ascolto dei rumori respiratori (il “gracchiare” descritto dalla mamma, testimonia l’ingombro delle vie aeree superiori),
- con la percussione si può percepire una sonorità che può testimoniare l’esistenza di un travaso gassoso (pneumotorace, enfisema malformato, ernia diaframmatica).
Tecniche di fisioterapia respiratoria
In passato sono state utilizzate tecniche quali le percussioni e il drenaggio posturale, ma numerosi studi hanno dimostrato come queste manovre possano causare danni definiti “non comuni” al sistema nervoso centrale, oltre ad un’importante ipossiemia e ad una diminuzione della compliance polmonare.
Per questo motivo sono state strutturate nel tempo altre tecniche riabilitative, che ora prenderò in considerazione.
Vibrazioni
Le vibrazioni sono la trasmissione di un’energia caratterizzata essenzialmente dalla frequenza e dall’ampiezza; sono tradizionalmente generate manualmente, con contrazioni tetaniche dei muscoli del braccio e dell’avambraccio e sono trasmesse tramite il polso alla mano o ai polpastrelli delle dita. Sono di breve durata.
Le forze oscillatorie intervengono sulla visco-elasticità della secrezione bronchiale, fluidificandole, piuttosto che spostandole.
Nelle vibrazioni la frequenza che si dovrebbe attuare è compresa fra 20 e 25 Hz, secondo gli operatori.
Il disingombro può anche essere favorito dalla voce, dalle grida e dal pianto del neonato perché sono delle modulazioni vibratorie sul tempo espiratorio, ma queste non sono richieste fatte al neonato pretermine dato che, come sappiamo, è un essere fragile ed instabile.
Da alcuni studi emergono considerazioni su questa tecnica:
- le vibrazioni sono maggiormente utili se associate all’accelerazione di flusso espiratorio (vedi oltre),
- sono più utilizzate quando l’atelettasia è accentuata,
- sono preziose, quando si ha a che fare con situazioni particolari, come, ad esempio nei neonati molto prematuri.
Le accelerazioni di flusso espiratorio (AFE)
L’AFE è una tecnica che consente di aumentare passivamente il flusso espiratorio. È definita come un movimento toraco-addominale sincrono eseguito dalle mani del terapista durante la fase espiratoria, la cui funzione è quella di permettere di espirare ad una velocità vicina a quella utilizzata per il colpo di tosse. Rappresenta quindi la possibilità di eseguire una FET (tecnica di espirazione forzata) passivamente nel neonato e nel bambino non collaborante.


Figura 36. Tecnica dell’accelerazione di flusso espiratorio.
Gli obiettivi sono quelli di:
- Far progredire ed espellere dove possibile le secrezioni dall’albero tracheo-bronchiale
- Mobilizzare la gabbia toracica
- Migliorare il ricambio gassoso per aumentare il volume corrente
L’AFE permette di espirare ad una velocità vicina a quella utilizzata per il colpo di tosse così da:
- Far progredire ed espellere le secrezioni dall’albero tracheo- bronchiale,
- Mobilizzare la gabbia toracica,
- Migliorare il ricambio gassoso per aumentare il volume corrente.

Figura 37. Schema della dinamica della mano toracica nella tecnica del ponte.
La manovra inizia dall’apice della fase inspiratoria e prosegue fino ai limiti espiratori fisiologici del neonato. La mano sul torace è posta tra il giugolo e la linea intermamillare. La mano sull’addome fa centro sull’ombelico, il pollice e l’indice sono in contatto con le ultime coste per percepire il ciclo respiratorio.
La pressione esercitata deve essere simmetrica, le mani devono sempre rimanere in contatto con il torace e non devono scivolare sulla pelle. L’asse di azione toracica è obliquo, dall’alto verso il basso e dall’avanti all’indietro. L’asse di azione sull’addome è obliquo, dal basso verso l’alto e dall’avanti all’indietro.
È importante iniziare la manovra al momento opportuno poiché se la manovra inizia anticipatamente si ha un arresto del movimento respiratorio per un riflesso di difesa, se la manovra inizia in ritardo si mobilizza un volume d’aria inefficace.
Una variante dell’AFE, utilizzata per i bambini prematuri è la tecnica del ponte (Figura 37), il cui scopo è quello di proteggere l’addome e di creare un limite e un dosaggio della forza espiratoria della mano toracica. In questa tecnica la mano toracica si appoggia alla mano addominale durante l’accelerazione, la mano addominale forma un ponte alla base del torace evitando il contatto con l’addome e limita il movimento della mano toracica e l’indice e il pollice della mano addominale sono appoggiati sulle ultime coste.
PEP-mask

Figura 38. PEP- mask
La PEP-mask o maschera a pressio- ne espiratoria positiva sfrutta l’ef- fetto della pressione espiratoria positiva (PEP) nelle vie aeree, già studiata sotto varie forme ed applicata nella CPAP (pressione positiva continua) e nella PEEP (pressione positiva di fine espirazione).
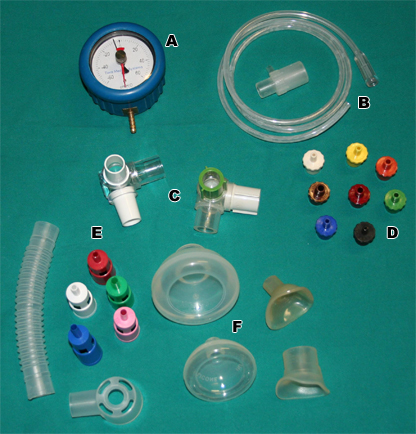
Figura 39. Elementi costituitivi della PEP-mask: manometro (A), tubo di raccordo (B),valvole unidirezionali con ingresso e uscita (C), resistenze (D-E), maschere facciali di diversa grandezza (F).
La PEP è l’applicazione dell’effetto PEEP11 al paziente in respiro spontaneo, solo durante l’espirazione. Durante l’applica- zione della PEP MASK non vi è variazione di pres- sione in inspira- zione, vi è un aumento della va- riazione di posi- tivizzazione in fase espiratoria.
In questo modo si contrasta la fisiologica tendenza alla diminuzione di calibro dei bronchi in questa fase. In presenza di ostruzione l’ara trova difficoltà ad uscire e vi è una precoce chiusura delle vie aeree. La PEP contrasterebbe questo fenomeno.
Gli scopi del trattamento con la PEP-mask sono quelli di:
- trattare la periferia polmonare altrimenti non accessibile con altre tecniche fisioterapiche
- reclutare/riespandere la periferia polmonare
- spingere le secrezioni dalla periferia polmonare verso le vie aeree centrali
La PEP-mask consiste in una maschera facciale e in una valvola unidirezionale alla quale possono essere applicate delle resistenze espiratorie di vario calibro. Vi è la possibilità di applicare, tra la valvola e la resistenza, un manometro per determinare il giusto valore di pressione positiva. Il diametro della resistenza viene scelto per ogni soggetto.
Aspirazione
L’aspirazione endotracheale non è una tecnica fisioterapica in senso stretto, ma essendo un atto conclusivo necessario alla seduta riabilitativa, ritengo utile conoscerne le modalità di esecuzione.
L’aspirazione consiste nella rimozione meccanica delle secrezioni dall'albero tracheobronchiale per mezzo di una fonte aspirante e di un sondino inserito nelle vie aeree tramite una via naturale (Bocca, Naso) o artificiale (Stoma, Protesi respiratorie). È una procedura attuata allo scopo di rimuovere le secrezioni bronchiali, la saliva, il sangue, il vomito o altri corpi estranei nel soggetto con tosse inefficace e quando altre procedure meno invasive abbiano fallito o non siano attuabili.
Questa manovra viene effettuata allo scopo di mantenere pervie le vie aeree rimuovendo secrezioni e di promuovere e migliorare gli scambi respiratori, prevenendo gli effetti collaterali della ritenzione di secrezioni.
La broncoaspirazione viene eseguita solo al bisogno, quando l'esame obiettivo ne pone l'indicazione ed è l'ultima manovra da applicare quando tutte le altre procedure infermieristiche e fisioterapiche si sono dimostrate inefficaci.
La cura posturale
Numerosi studi sono stati effettuati per valutare, in condizioni di priorità del problema respiratorio, quali siano vantaggi e svantaggi di una posizione piuttosto che un’altra.
Nei reparti di cure intensive si sa che, nonostante si disponga di apparecchiature sofisticate per il monitoraggio, si deve saper osservare, anche attraverso la clinica, cosa succede nel singolo bambino in quel preciso momento e quindi adattare le nostre conoscenze alla realtà. Una certa disposizione del corpo nello spazio, favorisce la ventilazione di una zona polmonare, diminuendo la resistenza e aumentando quella di zona adiacenti.
Figura 40. Neonato pretermine in posizione prona
Quando il problema prioritario del bambino pretermine è di tipo respiratorio, la postura che ha i migliori effetti/vantaggi è quella prona. In un neonato con patologia respiratoria e pretermine è importante che siano mantenuti livelli sufficienti della PaO2, che venga utilizzata una FiO2 non elevata, che si riducano le apnee, che il dispendio energetico sia minimo e la posizione prona è quella che maggiormente facilita nell’ottenere questi risultati. Inoltre tale posizione riduce l’attività motoria del pretermine in ventilazione meccanica, diminuendo gli episodi di pianto e di movimenti improvvisi, stabilizza l’ossigenazione e diminuisce le complicanze da fenomeni di ipossia.
La posizione prona facilita il sonno, diminuisce i risvegli e le apnee ostruttive rispetto alla posizione supina; al contrario vi è un aumento delle apnee centrali (cessazione del respiro e dei movimenti toraco-addominali) nella posizione prona.
La posizione supina non è considerata favorevole per il pretermine poiché il diaframma è molto appiattito e quindi la sua contrazione è poco favorevole, sia per la legge di Laplace, in cui la pressione sviluppata è inversamente proporzionale al suo raggio, sia per il rapporto tensione-lunghezza.
Molto probabilmente il contenuto addominale in posizione prona riporta il diaframma ad una curvatura vantaggiosa, mentre quando è in posizione supina il suo diaframma è appiattito. Inoltre il sonno REM si riduce e la funzionalità dei muscoli respiratori ne è avvantaggiata.
Nonostante le considerazioni fatte, la posizione prona presenta alcuni svantaggi poiché provoca un’esagerata apertura degli arti superiori ed inferiori, causa un appiattimento del capo e del torace, riduce la motricità attiva degli arti, riduce le capacità omeostatiche (maggiore difficoltà ad organizzarsi), può provocare deformità osteoarticolari o “vizi” di posizione, mantiene una posizione asimmetrica della testa inibendo l’attività delle mani sulla linea mediana.

Tabella 7. Effetti della posizione prona rispetto a quella supina
Heaf et al (1983) hanno eseguito uno studio per analizzare l’effetto della posizione in decubito laterale sugli scambi gassosi polmonari nei bambini.
Nel decubito laterale, appare maggiormente ventilato il polmone che non è in appoggio, migliorando così i valori della PaO2. Inoltre la proporzione della ventilazione risulta essere maggiore nel polmone sopra rispetto a quello in decubito.
Una delle ragioni che può spiegare tale differenza è che la gabbia toracica del bambino, essendo più cedevole (ha una compliance 3-4 volte maggiore rispetto a quella polmonare), non supporta completamente il polmone sottostante per cui, anche a volume corrente, vi può essere la tendenza alla chiusura delle vie aeree.
I cambiamenti nella ventilazione e perfusione dovuti alla postura di fianco si verificano indipendentemente dal fatto che il polmone in decubito sia più o meno normale rispetto a quello sovrastante: questo fenomeno sembra protrarsi fino all’età prepuberale.
In conclusione i cambi di posizione nel neonato sono ritenuti importanti, se il bambino li sopporta, in relazione alla diversa ventilazione regionale e per il mantenimento fisiologico dell’espansione del parenchima piuttosto che per l’effetto della forza di gravità sulle secrezioni.
La scelta delle posizioni deve tenere conto della valutazione del singolo bambino. Anche nel caso di priorità respiratoria è necessario individuare una posizione alternativa. Appena cessa la priorità respiratoria, sono indicate anche altre posizioni per sostenere lo sviluppo neuro-comportamentale.
Nella maggior parte dei casi la posizione prona è ben sopportata, ma è ovvio che se un neonato non è in grado di tollerarla non deve essere mantenuta per forza. Diventa prioritaria in caso di problemi respiratori, ma va comunque alternata nel corso delle 24 ore, anche se per periodi non eccessivamente lunghi, alle altre posizioni.
Per concludere è opportuno sottolineare ancora una volta che i bambini ricoverati nei reparti di Terapia Intensiva Neonatale con i quali ci si può trovare ad interagire, vadano sottoposti a fisioterapia respiratoria solo se veramente necessario (Tabella 8).
Questi sono bambini che devono essere disturbati il meno possibile. Se si deve eseguire la fisioterapia respiratoria, si trattano nella posizione nella quale si trovano, cercando di destabilizzarli il meno possibile.
È ormai conoscenza comune (Zuffo et al) che l’utilizzo delle percussioni, del drenaggio posturale e di spazzolini elettrici o simili, sia controindicato perché il costo del trattamento preventivo supera il beneficio.
Molto importane infine è una corretta aspirazione.
Deve essere posta la massima attenzione ai parametri vitali e ai segnali di stress autonomico manifestati dal bambino, senza dimenticare, come prima cosa, di rispettarne la tolleranza.
|
SINTESI |
|
|
NO A |
SI A |
|
½Percussioni
½Drenaggio posturale ½Cupping
½Spazzolino elettrico
½Trattamento preventivo (costo- beneficio) |
Ë Trattamento se indicato (criteri guida Æ
atelettasie, secrezioni abbondanti…..)
Ë Compressioni/vibrazioni manuali in fase espiratoria Ë Aspirazione corretta
Ë Posizione preferibilmente prona quando c’è una priorità respiratoria Ë Cambi di posizione se sopportati (quando la priorità è respiratoria) |
Tabella 8. Tabella di sintesi elaborata da S. Zuffo (1996)
Rispetto ai caratteri più generali non va dimenticata ad esempio la termoregolazione, estremamente precaria nel neonato pretermine, per cui gli interventi terapeutici devono essere possibilmente brevi, senza sovrastimolare troppo il bambino con eccessive manipolazioni.
Inoltre se il neonato è intubato si può riscontrare una difficoltà tecnica nel suo posizionamento, sono quindi da evitare manovre brusche o manovre che possano compromettere il funzionamento del tubo endotracheale.
Infine è utile ricordare che le manovre e le tecniche vanno scelte e gestite in base all’età, alla sopportazione e all’equilibrio dei parametri vitali dei piccoli pazienti, riconoscendo i segnali di disorganizzazione del neonato e i suoi sforzi regolatori, in modo da saper facilitare il raggiungimento e il mantenimento della sua organizzazione.
- 9 Il barotrauma è il danno conseguente all’impiego di alte pressioni d’insufflazione o al prodursi di elevate pressioni trans polmonari come avviene, ad esempio, nell’assenza di sincronismo tra respiratore e paziente.
- 10 Un atelettasia è la riduzione del contenuto aereo nel parenchima polmonare causato da un'ostruzione bronchiale cui segue un progressivo riassorbimento dell'aria a valle dell'ostruzione determinando una diminuzione della superficie disponibile per gli scambi gassosi.
- 11 PEEP: mantenimento, all’interno delle vie aeree, di una pressione prestabilita maggiore di quella atmosferica alla fine dell’espirazione.
| Indice |
| ABSTRACT e INTRODUZIONE |
| CONCLUSIONI |
| BIBLIOGRAFIA |
| Tesi di Laurea di: Lucia CAMISASSA |
































