Disturbo dello Spettro dell’Autismo, Disturbo Specifico Misto e Ritardo Globale dello Sviluppo: profili di sviluppo a confronto, attraverso le scale Griffiths III

Capitolo 1: I Disturbi del Neurosviluppo
Capitolo 2: Il Disturbo dello Spettro dell’Autismo
- Storia del disturbo
- Classificazione
- Caratteristiche cliniche
- Epidemiologia
- Eziologia
- Diagnosi precoce
Capitolo 3: Il Ritardo Globale dello Sviluppo
- Problematiche del termine
- Storia del disturbo
- Classificazione
- Caratteristiche cliniche
- Epidemiologia
- Diagnosi precoce ed Eziologia del disturbo
Capitolo 4: Il Disturbo Specifico Misto dello Sviluppo
Capitolo 5: Le scale Griffiths III
Introduzione
Il presente lavoro nasce dall’esigenza di individuare dei profili di sviluppo che possano essere rappresentativi di alcuni disordini del neurosviluppo, attraverso l’uso delle scale Griffiths III. L’obiettivo ultimo di questo lavoro è quello di poter orientare, grazie a questi profili, il lavoro diagnostico, in modo che possano esserci in futuro delle diagnosi il più possibile accurate, precoci e tempestive.
Alcuni disturbi che si manifestano nelle prime fasi dello sviluppo si presentano con caratteristiche simili, soprattutto nella fascia di età dai 0 ai 3 anni. Tra questi troviamo il Disturbo dello Spettro dell’Autismo, il Ritardo Globale di Sviluppo e il Disturbo Specifico Misto dello Sviluppo.
Si presentano solitamente con una difficoltà di linguaggio e possono presentare espressioni fenotipiche comuni, che rendono difficile stabilire una diagnosi precoce. Ai bambini che presentano queste difficoltà vengono spesso affidate delle diagnosi di attesa, destinate a cambiare nel corso degli anni, che molto spesso portano i genitori a sottostimare o sovrastimare le difficoltà del bambino.
I pazienti che si recano presso il Servizio per i Disturbi del Neurosviluppo della UOC di Neuropsichiatria Infantile eseguono un percorso di assessment diagnostico con indagini strutturate e non, tra le quali è presente una valutazione dello sviluppo per mezzo delle scale Griffiths III (Griffiths Scales of Child Development, 3rd edition). Queste scale vengono considerate scale gold standard per la valutazione delle aree dello sviluppo del bambino e sono suddivise in cinque sottoscale: basi dell’apprendimento, linguaggio e comunicazione, coordinazione oculo-manuale, area personale-sociale-emotiva, area grosso-motoria e infine permettono di ottenere un punteggio globale di sviluppo.
Questo studio si articola in sei capitoli: Il primo capitolo riguarda la macro categoria dei Disturbi del Neurosviluppo, ne analizza il significato e la sua evoluzione negli anni, all’interno dei maggiori sistemi di classificazione internazionali: il Manuale Diagnostico e Statistico dei Disturbi Mentali, quinta edizione (DSM-5) e la Classificazione statistica internazionale delle malattie e dei problemi sanitari correlati, undicesima revisione (ICD 11).
Il secondo capitolo descrive il Disturbo dello Spettro dell’Autismo, soffermando l’attenzione sul suo sviluppo durante il corso della storia, la classificazione diagnostica nei sistemi DSM e ICD, i sintomi clinici caratteristici, l’epidemiologia, l’eziologia e la diagnosi di tale disturbo.
Il terzo capitolo tratta del Ritardo Globale di Sviluppo, in particolare sottolinea le problematiche relative al termine ed alla classificazione, le caratteristiche cliniche, l’epidemiologia e soprattutto la diagnosi, che vanta di strumenti in continua evoluzione.
Il quarto capitolo riguarda il Disturbo Specifico Misto di Sviluppo, ne evidenzia la presentazione dei sintomi, la classificazione nei sistemi DSM e ICD, l’epidemiologia e l’eziologia.
Nel quinto capitolo viene presentato lo strumento valutativo utilizzato per effettuare lo studio alla base del lavoro di tesi: le scale Griffiths III. In questo capitolo viene raccontata la nascita e l’evoluzione della scala, la sua struttura, le modalità di somministrazione ed i procedimenti di scoring.
Nel sesto capitolo viene esposto lo studio effettuato, introducendo l’obiettivo dello studio, la casistica di riferimento ed i materiali e i metodi. Successivamente vengono analizzate le rappresentazioni grafiche dei dati clinici ottenuti, sulla base di: quoziente di sviluppo (QS), punteggi ponderati (PP), percentili (%), età equivalente (EE) e differenza tra età media ed età equivalente (Δ). Questa analisi viene svolta per tutte e tre le popolazioni cliniche ed infine vengono effettuati un confronto ed una discussione sull’analisi dei dati ottenuti. L’ultima parte dello studio riguarda alcune linee guida che possono indirizzare il clinico nella pratica riabilitativa o abilitativa.
Capitolo 1: I Disturbi del Neurosviluppo
Definizione
I Disturbi del Neurosviluppo sono dei disordini che si manifestano nelle prime fasi dello sviluppo e sono caratterizzati da deficit del funzionamento personale, sociale, scolastico o lavorativo.
Il deficit varia da limitazioni molto specifiche dell’apprendimento fino alla compromissione globale delle abilità sociali e dell’intelligenza.
Nei disturbi del neurosviluppo sono stati inseriti la Disabilità Intellettiva, i Disturbi della Comunicazione, il Disturbo dello Spettro Autistico, il Disturbo da Deficit di Attenzione/Iperattività, il Disturbo Specifico dell’Apprendimento e i Disturbi del Movimento.
I Disturbi del Neurosviluppo frequentemente si verificano in comorbidità con altri disturbi (ad esempio il Disturbo dello Spettro dell’Autismo e la Disabilità Intellettiva) e, per alcuni disturbi, la presentazione clinica include sintomi di eccesso, deficit e ritardi nel raggiungimento dei traguardi attesi. L’eziologia è complessa ed in molti casi individuali resta sconosciuta.
Questo complesso di disturbi comporta un elevato carico sanitario, sociale ed economico.
Evoluzione nei sistemi di classificazione DSM e ICD
Per la diagnosi di questi disturbi, ad oggi, vengono utilizzati due sistemi di classificazione: il Manuale Diagnostico e Statistico dei Disturbi Mentali, quinta edizione (DSM-5) e la Classificazione statistica internazionale delle malattie e dei problemi sanitari correlati, undicesima revisione (ICD 11).
I Disturbi del Neurosviluppo vengono per la prima volta inseriti come categoria generale nel DSM-5, pubblicato in America nel 2013 dalla American Psychiatric Association. Nelle edizioni precedenti del manuale, invece, non compare ancora il nome di “disturbo dello sviluppo” o “disturbo del neurosviluppo”.
Nella quarta e nella terza edizione del manuale, infatti, questa categoria prende il nome di "Disturbi di solito diagnosticati per la prima volta durante l'infanzia, la fanciullezza o l'adolescenza". All’interno vi erano presenti i disturbi che di solito insorgono o si manifestano in questa fascia di età, suddivisi in cinque gruppi principali, in base all'area di disturbo predominante.
Il DSM-II presentava una sola categoria riservata all’età evolutiva: “Disturbi del comportamento dell'infanzia e dell'adolescenza” che includeva 6 diagnosi specifiche; mentre il DSM-I non aveva previsto alcuna categoria specifica per i disturbi dell'infanzia e dell'adolescenza.
Per quanto riguarda la Classificazione internazionale delle malattie (ICD), solo recentemente, nel 2019, la sua ultima edizione (ICD-11) conferisce maggiore valore ai Disturbi del Neurosviluppo, rendendoli parte integrante del titolo del capitolo sulla psichiatria: "Disturbi mentali, comportamentali o dello sviluppo neurologico".
Questo sistema di classificazione fu adottato per la prima volta nel 1893 dall'International Statistical Institute di Chicago, ma con il nome di “Lista Internazionale delle Cause di Morte”.
Solo nel 1948, nella sua sesta edizione, vennero incluse nel manuale le morbidità e l’elenco prese il nome di “Classificazione internazionale di malattie, lesioni e cause di morte”. Con l’introduzione delle morbilità fu necessario codificare le condizioni mentali e per la prima volta venne aggiunta una sezione sui disturbi mentali.
Nella settima edizione è presente una sola categoria che riguarda i disturbi del neurosviluppo chiamata “Disturbi del carattere, del comportamento e dell'intelligenza”.
Nell’edizione successiva la categoria venne divisa in: “Nevrosi, disturbi della personalità e altri disturbi mentali non psicotici” e “ritardo mentale”.
Nella nona edizione, invece, troviamo all’interno della categoria dei disturbi mentali anche il ritardo mentale.
Nella decima edizione, la categoria prese il nome di “Disturbi mentali e comportamentali” ed al suo interno vennero inserite tre sottocategorie: ritardo mentale, disturbi dello sviluppo psicologico e disturbi comportamentali e della sfera emozionale con esordio abituale nell'infanzia e nell'adolescenza.
Capitolo 2: Il Disturbo dello Spettro dell’Autismo
Storia del disturbo
Prime concettualizzazioni dell'autismo
Alcuni comportamenti coerenti con l'autismo furono descritti molto prima che quella categoria diagnostica fosse nominata e definita da Leo Kanner nel 1943 e Hans Asperger nel 1944. Gli specialisti russi suppongono che molti dei "santi sciocchi", o asceti della chiesa ortodossa (yuródivïe), che vagavano nell'antica Russia, mostravano comportamenti autistici, essendo notoriamente non verbali, insensibili alle convenzioni sociali ed indifferenti al freddo o al dolore. Casi famosi hanno mostrato che alcuni individui avevano problemi specifici nella comunicazione sociale, coerenti con l'autismo, piuttosto che una mera carenza mentale globale. Uno di questi casi è Victor, il ragazzo selvaggio dell'Aveyron (1788-1828), un bambino selvaggio che fu trovato dopo essere stato lasciato solo nei boschi per circa 12 anni.
Il medico francese Jean-Marc Gaspard Itard (1774 – 1838) individuò in lui alcune caratteristiche di ciò che solo successivamente verrà definito "autismo”. Costui veniva descritto come selvaggio, abulico e assente, ma non gli sembrava affatto ritardato. Racconta che spesso rimaneva assorto in uno stato melanconico per poi compiere balzi improvvisi, accompagnati da un dondolamento ritmico. Il suo volto non tradiva nessuna emozione ed era indifferente al caldo e al freddo. Rispondeva maggiormente all’olfatto, al gusto e al tatto, meno alla vista e all’udito. Non aveva sviluppato il linguaggio ed era considerato dal medico come evolutivamente diverso dagli altri bambini della sua età.
Il dottor J. Langdon Down (1828-1896), noto soprattutto per aver descritto la sindrome di Down, in una serie di conferenze tenute a Londra nel 1887 descrisse 10 casi di "idiots savants". Questi pazienti possedevano abilità eccezionali in un campo estremamente ristretto, come il calcolo del calendario. Negli articoli pubblicati dopo queste conferenze Down propose una classificazione del ritardo mentale in (i) "congenito"; (ii) "accidentale;" e (iii) un terzo tipo che ha definito "sviluppo". Quest'ultimo tipo si riferiva a bambini che non avevano i consueti "aspetti fisici" di ritardo. Alcuni di questi, infatti, si erano sviluppati normalmente "fino al periodo della seconda dentizione", e poi improvvisamente sono regrediti, hanno perso la "consueta luminosità" e la parola, hanno vissuto "in un mondo tutto loro", hanno parlato "in terza persona", avevano " movimenti ritmici e automatici” e “ridotta reattività a tutte le carezze degli amici”.
Nel 1910, Paul Eugen Bleuler (1857-1939), uno psichiatra svizzero, usò per la prima volta il termine tedesco "Autismus", dal greco αὐτός "stesso", per descrivere sintomi specifici di pazienti schizofrenici.
Egli definì l’autismo come disturbo del pensiero o 'pensiero circolare' che 'si chiude su sé stesso'. Entro lo spazio autistico vi è una 'realtà de-reale', un modo di pensare apparentemente illogico o alogico, eppure dotato di una sua logica intrinseca. Il pensiero dereistico dell'autismo si configura spazialmente e temporalmente come una trincea: il territorio circoscritto appare come un sistema intimo che contiene i pezzi e i frammenti di una catastrofe prenatale o postnatale.
Più tardi, nel 1927, uno studente di Bleuler, Eugene Minkowski (1885-1972), descrisse l'autismo come il "generatore di problemi" della schizofrenia.
Freud (1856-1939) menziona il concetto di autismo di Bleuler, utilizzando questa metafora: la chiusura autistica è come un uovo di uccello con le sue scorte alimentari all'interno del guscio. La persona autistica, adulto o bambino, è soggetto di bisogno, ma è al tempo stesso anche la sua propria fonte di nutrimento. D'altra parte essere 'il proprio seno', succhiare sé stesso, non basta, in quanto la substantia nutritiva presente nel guscio è limitata e, inoltre, solo una vera madre può essere fonte di calore. Così, nella metafora dell'uovo, la sorgente alimentare, ridotta, dovrebbe a un certo punto spingere alla rottura del guscio per cercare la vera fonte materna.
Prospettive psicogene dell’autismo
All'inizio del 1900 le teorie predominanti sull'autismo adottarono un approccio psicogeno, secondo il quale l'autismo era causato da fattori emotivi o psicologici, piuttosto che da fattori biologici o fisici. Alcuni di questi si basavano sulla teoria psicoanalitica freudiana, che all'epoca era popolare. Queste spiegazioni psicogene per l'autismo sono state ampiamente accettate nel campo medico e sono persistite a causa della mancanza di ricerca medica che indaghi sulla causa vera e propria dell'autismo.
I sostenitori dell'approccio psicogeno si sono concentrati principalmente sugli stili genitoriali come causa dei comportamenti autistici nei bambini.
Negli anni '40, Kanner (1896 - 1981) descrisse l'autismo come "l'incapacità dei bambini di relazionarsi in modo ordinario con persone e situazioni dall'inizio della vita", e non lo considerò una forma precoce o un prodromo di schizofrenia. I segni clinici non erano identici e, a differenza della schizofrenia, i pazienti di Kanner sembravano avere l'autismo dalla nascita. Per questo motivo stabilì una categoria a sé stante per l’autismo, chiamata “autismo infantile”.
Uno degli aspetti più interessanti della visione di Kanner dell'autismo era la sua teoria delle "madri frigorifere"; egli attribuì la causa dell'autismo alla "mancanza di calore materno".
Hans Asperger (1906 – 1980), nel 1944, un anno dopo l'articolo di Kanner, descrisse bambini che chiamava "autistici", ma che sembravano avere quozienti di intelligenza non verbale elevati e che usavano un ampio vocabolario in modo appropriato. Lui stesso da bambino aveva avuto difficoltà a trovare amici, possedeva un linguaggio forbito ed era solito parlare di se stesso in terza persona. Durante l’infanzia Asperger sembrava avere le caratteristiche della condizione successivamente a lui intitolata.
Asperger pubblicò una definizione di psicopatia autistica nel 1944. Individuò in quattro ragazzi un modello di comportamento e abilità che includevano "mancanza di empatia, scarsa capacità di formare amicizie, conversazioni unilaterali, intenso assorbimento in un interesse speciale e movimenti goffi". Asperger chiamava i bambini con questa sindrome "piccoli professori" per la loro capacità di parlare del loro argomento preferito in modo molto dettagliato. Asperger notò che molti dei bambini identificati come autistici usarono i loro talenti speciali nell'età adulta e ottennero carriere di successo.
Dopo Asperger negli anni '50, la teoria delle "madri frigorifere" fu resa popolare dallo psicologo dell'infanzia Bruno Bettelheim (1903-1990). Egli perpetuò l'idea che i genitori fossero la causa dell'autismo e questo portò la creazione di una gamma di approcci terapeutici. Il più notevole fu l'approccio che consisteva nell’allontanamento dei bambini dall'influenza negativa dei loro genitori in quanto "genitori emotivamente freddi avevano prodotto le caratteristiche autistiche nei loro figli attraverso sentimenti inconsci di ostilità e rifiuto".
Uno spostamento verso le spiegazioni biologiche dell'autismo
L'idea che i genitori fossero la causa dell'autismo era controversa. A partire dagli anni '60, iniziò a prendere forma un approccio diverso nei confronti della ricerca sull'autismo. Invece di concentrarsi esclusivamente sulle cause psicogene ed emotive dell'autismo, i ricercatori hanno iniziato a spostare la loro attenzione verso la comprensione dei meccanismi biologici e comportamentali dell'autismo. Le prime ricerche biologiche sono iniziate negli anni '60 con Stella Chess (1914-2007) e la sua ricerca sull'autismo come malattia neurologica.
Nel 1964 Bernard Rimland (1928-2006) fondò l'Autism Society of America. Rimland confutò la teoria della "madre frigorifero" di Bettelheim, promuovendo invece la teoria secondo cui l'autismo aveva una base biologica. Nel suo libro, “L'autismo infantile: la sindrome e le sue implicazioni per una teoria neurale del comportamento”, Rimland considerò l'autismo come il risultato di difetti biochimici, legati ad una predisposizione genetica, "innescati da aggressioni ambientali". Sostenne, inoltre, che l'autismo potesse "essere trattato - o almeno migliorato - con terapie biomediche e comportamentali".
La ricerca di basi biologiche e fisiche per le cause dell'autismo non fu priva di controversie. The Lancet pubblicò un articolo nel 1998 che suggeriva che il vaccino contro il morbillo, la parotite e la rosolia (MMR) stesse causando l'autismo. Questo articolo sosteneva che il thimerosal (conservante del vaccino a base di mercurio) ne fosse la causa principale.
Studi successivi della FDA (Food and Drug Administration) e del CDC (Centers for Disease Control and Prevention) non hanno trovato prove per avvalorare questa teoria; tuttavia, in risposta all'articolo, il conservante thimerosal è stato rimosso dai vaccini nel 1999.
L'articolo di the Lancet è stato successivamente ritirato nel 2010 dopo essere stato smascherato come fraudolento e ad oggi non ci sono prove credibili che i vaccini provochino l’autismo.
Classificazione
Ad oggi i sistemi di classificazione più utilizzati sono la quinta edizione del Manuale Diagnostico e Statistico dei Disturbi Mentali (DSM-5) e l’undicesima revisione della Classificazione Internazionale delle Malattie (ICD-11).
Nel DSM-5 l’autismo viene inserito nella categoria dei Disturbi del neurosviluppo con il nome di Disturbo dello spettro dell’autismo 299.00 (F84).
Per fare diagnosi di ASD è necessario che siano soddisfatti i seguenti criteri diagnostici:
- Deficit persistenti della comunicazione sociale e dell'interazione sociale in molteplici contesti, come manifestato dai seguenti fattori, presenti attualmente o nel passato.
- Deficit della reciprocità socio-emotiva, che vanno, per esempio, da un approccio sociale anomalo e dal fallimento della normale reciprocità della conversazione; a una ridotta condivisione di interessi, emozioni o sentimenti; all'incapacità di dare inizio o di rispondere a interazioni sociali.
- Deficit dei comportamenti comunicativi non verbali utilizzati per l'interazione sociale, che vanno, per esempio, dalla comunicazione verbale e non verbale scarsamente integrata; ad anomalie del contatto visivo e del linguaggio del corpo o deficit della comprensione e dell'uso dei gesti; a una totale mancanza di espressività facciale e di comunicazione non verbale.
- Deficit dello sviluppo, della gestione e della comprensione delle relazioni, che vanno, per esempio, dalle difficoltà di adattare il comportamento per adeguarsi ai diversi contesti sociali; alle difficoltà di condividere il gioco di immaginazione o di fare amicizia; all'assenza di interesse verso i coetanei.
- Pattern di comportamento, interessi o attività ristretti, ripetitivi, come manifestato da almeno due dei seguenti fattori, presenti attualmente o nel passato (gli esempi sono esplicativi, non esaustivi, si veda testo):
- Movimenti, uso degli oggetti o eloquio stereotipati o ripetitivi (per es., stereotipie motorie semplici, mettere in fila giocattoli o capovolgere oggetti, ecolalia, frasi idiosincratiche).
- Insistenza nella sameness (immodificabilità), aderenza alla routine priva di flessibilità o rituali di comportamento verbale o non verbale (per es., estremo disagio davanti a piccoli cambiamenti, difficoltà nelle fasi di transizione, schemi di pensiero rigidi, saluti rituali, necessità di percorrere la stessa strada o mangiare lo stesso cibo ogni giorno).
- Interessi molto limitati, fissi che sono anomali per intensità o profondità (per es., forte attaccamento o preoccupazione nei confronti di oggetti insoliti, interessi eccessivamente circoscritti o perseverativi).
- Iper- o iporeattività in risposta a stimoli sensoriali o interessi insoliti verso aspetti sensoriali dell'ambiente (per es., apparente indifferenza a dolore/temperatura, reazione di avversione nei confronti di suoni o consistenze tattili specifici, annusare o toccare oggetti in modo eccessivo, essere affascinati da luci o da movimenti).
- I sintomi devono essere presenti nel periodo precoce dello sviluppo (ma possono non manifestarsi pienamente prima che le esigenze sociali eccedano le capacità limitate, o possono essere mascherati da strategie apprese in età successiva).
- I sintomi causano compromissione clinicamente significativa del funzionamento in ambito sociale, lavorativo o in altre aree importanti.
- Queste alterazioni non sono meglio spiegate da disabilità intellettiva (disturbo dello sviluppo intellettivo) o da ritardo globale dello sviluppo. La disabilità intellettiva e il disturbo dello spettro dell'autismo spesso sono presenti in concomitanza; per porre diagnosi di comorbilità di disturbo dello spettro dell'autismo e di disabilità intellettiva, il livello di comunicazione sociale deve essere inferiore rispetto a quanto atteso per il livello di sviluppo generale.
Rispetto alla precedente revisione del manuale (DSM-IV) sono stati accorpati in questa categoria il disturbo autistico, il disturbo di Asperger e il disturbo pervasivo dello sviluppo senza specificazione. Per questo motivo i pazienti che hanno ricevuto una di queste diagnosi dovrebbero ricevere in sostituzione la diagnosi di disturbo dello spettro dell’autismo. Invece gli individui che presentano marcati deficit della comunicazione sociale, ma i cui sintomi non soddisfano i criteri per il disturbo dello spettro dell'autismo, dovrebbero essere valutati per la diagnosi di disturbo della comunicazione sociale (pragmatica).
I criteri del DSM-5 per il Disturbo dello Spettro Autistico presentano una serie di specificatori: se è presente o no una compromissione intellettiva, se è presente o no una compromissione del linguaggio, se risulta associato ad una condizione medica o genetica nota o a un fattore ambientale, se risulta associato ad un altro disturbo del neurosviluppo, mentale o comportamentale.
Per i principali criteri diagnostici (A: comunicazione sociale e B: comportamenti ristretti e ripetitivi) è necessario inserire un livello di gravità e di supporto richiesto. Questo va dal livello 3, che implica gravi deficit delle abilità di comunicazione sociale, verbale e non verbale, ed estrema difficoltà nell’affrontare i cambiamenti e nel modificare l’oggetto di attenzione; al livello 1, che implica la necessità di un supporto per le interazioni sociali e l’inflessibilità di alcuni comportamenti.
Nella nuova edizione dell’ICD-11 il disturbo dello spettro dell’autismo viene inserito, come categoria a sé, tra i disturbi del neurosviluppo.
Viene definito come un disturbo caratterizzato da deficit persistenti nella capacità di avviare e sostenere l'interazione sociale e la comunicazione sociale e da una gamma di modelli di comportamento, interessi o attività ristretti, ripetitivi e inflessibili che sono chiaramente atipici o eccessivi per età e contesto socio culturale dell’individuo.
L'esordio del disturbo si verifica durante il periodo dello sviluppo, tipicamente nella prima infanzia, ma i sintomi possono non manifestarsi completamente fino a più tardi, quando le richieste sociali superano le capacità limitate. I deficit sono sufficientemente gravi da causare una compromissione del funzionamento personale, familiare, sociale, educativo, lavorativo o di altre aree importanti e di solito sono una caratteristica pervasiva del funzionamento dell'individuo osservabile in tutti i contesti, sebbene possano variare. Gli individui appartenenti allo spettro mostrano una gamma completa di funzioni intellettuali e abilità linguistiche.
Viene inclusa in questa categoria il Disturbo autistico ed esclusa la Sindrome di Rett (LD90.4).
Caratteristiche cliniche
I disturbi dello spettro autistico (dall’inglese Autism Spectrum Disorders, ASD) sono un insieme eterogeneo di disturbi del neurosviluppo caratterizzati da deficit persistente nella comunicazione sociale e nell’interazione sociale in molteplici contesti e pattern di comportamenti, interessi o attività ristretti e ripetitivi.
In generale queste caratteristiche emergono prima dei tre anni, periodo in cui il bambino normotipico sviluppa le fondamentali potenzialità di apprendimento e di contatto con la realtà che lo circonda.
La sintomatologia clinica può essere estremamente eterogenea sia in termini di complessità che di severità. Tra i fattori più importanti che determinano la diversità clinica vi sono la variabilità nel livello di funzionamento cognitivo del bambino, nelle abilità linguistiche, l’età, la compromissione delle aree principali, le possibili condizioni mediche associate e la comorbilità psichiatrica; da qui nasce il termine “spettro”. Queste caratteristiche possono presentare un’espressione variabile nel tempo.
Le caratteristiche essenziali descritte dal DSM-5 sono la compromissione persistente della comunicazione sociale reciproca e dell'interazione sociale (Criterio A), e pattern di comportamento, interessi o attività ristretti, ripetitivi (Criterio B). Questi sintomi si manifestano nella prima infanzia e limitano o compromettono il funzionamento quotidiano (Criteri C e D).
Compromissioni della comunicazione e dell’interazione sociale (Criterio A)
Un tratto comune a molti individui autistici è il deficit del linguaggio. Questo varia da completa assenza di capacità discorsiva a ritardo del linguaggio. Può manifestarsi anche come scarsa comprensione del discorso, ecolalia o linguaggio manierato e troppo letterale. Anche quando le abilità linguistiche formali, come il vocabolario e la sintassi, sono mantenute, nel disturbo dello spettro dell'autismo c’è una compromissione dell’uso del linguaggio come mezzo di comunicazione ed interazione con l’altro.
Uno dei deficit principali riguarda proprio la capacità di relazionarsi con gli altri e di condividere pensieri e sentimenti. Questi individui infatti possono presentare un’assenza o una difficoltà di iniziativa nell’interazione con l’altro; oppure, nel tentativo di avviare un’interazione, non attuano i comportamenti tipici e consoni per realizzarla correttamente.
Tra i sintomi sociali troviamo anche una difficoltà di condivisione delle proprie emozioni e di decodifica delle emozioni altrui, associata ad una ridotta o assente imitazione del comportamento degli altri.
I deficit dei comportamenti comunicativi non verbali sono manifestati da assenza, riduzione o uso atipico del contatto visivo, dei gesti, delle espressioni facciali, dell'orientamento del corpo o dell'intonazione del discorso.
In generale possiamo dire che ci troviamo di fronte a bambini che preferiscono isolarsi, in quanto hanno un interesse sociale assente, ridotto o atipico. Hanno una mancanza di iniziativa sociale o uno stile relazionale bizzarro.
Pattern di comportamento, interessi o attività ristretti, ripetitivi (Criterio B).
I comportamenti stereotipati e ripetitivi comprendono stereotipie motorie semplici (per es., battere le mani, schioccare le dita), uso ripetitivo di oggetti (per es., far ruotare monete, mettere in fila i giocattoli) ed eloquio ripetitivo (per es., ecolalia; ripetizione ritardata o immediata di parole ascoltate; "tu" riferendosi se stessi; uso stereotipato di parole, frasi o pattern prosodici).
L'eccessiva aderenza alla routine e i limitati pattern di comportamento possono manifestarsi con la resistenza al cambiamento (per es., disagio legato a piccoli cambiamenti apparenti, come la confezione del cibo preferito; insistenza sull'adesione alle regole; rigidità di pensiero) o con comportamenti rituali verbali e non verbali (per es., domande ripetitive, fare ripetutamente un percorso). Gli interessi tendono ad essere anomali per intensità e profondità.
Alcune attrazioni e alcuni comportamenti routinari possono essere collegati con l'evidente iper- o ipo- reattività verso stimoli sensoriali, che si manifesta attraverso reazioni estreme a particolari suoni o consistenze tattili, una tendenza eccessiva ad annusare o toccare oggetti, l'essere affascinati da luci o oggetti in movimento, e a volte apparente insensibilità al dolore, al caldo o al freddo. Reazioni estreme o rituali riguardanti i cinque sensi o eccessive restrizioni alimentari sono comuni e possono rappresentare caratteristiche di manifestazione del disturbo dello spettro dell'autismo.
Epidemiologia
La prevalenza del disturbo dello spettro autistico (ASD) è aumentata notevolmente negli ultimi decenni, supportando l'affermazione di una epidemia di autismo. Il monitoraggio sistematico dell'ASD consente di stimare la prevalenza e di identificare potenziali fonti di variazione nel tempo e nelle aree geografiche. Al momento, le stime della prevalenza dell'ASD sono disponibili in tutto il mondo, provenienti da sistemi di sorveglianza che utilizzano database sanitari ed educativi esistenti o da studi sulla popolazione eseguiti in maniera specifica.
Questo disturbo, inoltre, viene diagnosticato quattro volte di più nei maschi rispetto alle femmine; la causa di questa differenza non è ben compresa. Sono state proposte diverse teorie, tra cui il coinvolgimento del cromosoma sessuale nell'eziologia dell'ASD e il ruolo delle influenze ormonali nell'utero. Tuttavia, nessuna di queste teorie è stata ancora confermata.
Nella pratica clinica il fatto che le femmine tendono ad avere una maggior probabilità di mostrare associazione a disabilità intellettiva suggerisce che il disturbo nelle femmine senza compromissioni intellettive concomitanti o senza ritardi del linguaggio può non essere riconosciuto, forse a cause della più tenue manifestazione delle difficoltà sociali e di comunicazione.
È di fondamentale importanza avere stime corrette dei tassi di prevalenza di ASD, soprattutto per determinare l'onere economico e sanitario di questa condizione e per stanziare finanziamenti sufficienti e servizi adeguati. Una popolazione crescente di persone con ASD implica la necessità di una maggiore disponibilità di servizi, compresa la formazione di professionisti, nonché l'identificazione di risorse aggiuntive che possono emergere dal riconoscimento dei casi nella popolazione.
Prime stime di autismo
La definizione di autismo ed i criteri diagnostici sono cambiati più volte negli ultimi cento anni. L'autismo è stato inizialmente definito come una forma di schizofrenia infantile nel DSM-I (American Psychiatric Association, 1952) e in base a questi criteri diagnostici, il primo studio epidemiologico è stato condotto nel 1966 e ha rilevato che 4,5/10.000 bambini presentavano l'autismo (Lotter, 1967), suggerendo che si trattasse di un disturbo raro.
Nel 1978 venne fatta una stima riguardo le diagnosi di Disturbo Autistico (AD), basata sui criteri di Rutter (1978), per la fascia di età 0–14 anni, nell’ area geografica di Berlino Ovest. Tenendo conto della categoria diagnostica, le stime di prevalenza mediana erano 1/1000.
Successivamente venne separato dalla schizofrenia e considerato un disturbo a sé nel 1980, con la terza revisione del manuale.
La definizione clinica di autismo è cambiata ancora una volta nel 1994, quando il disturbo pervasivo dello sviluppo non altrimenti specificato e la sindrome di Asperger sono stati aggiunti al DSM-IV come sottotipi di autismo (Baker, 2013).
Stime dagli anni 2000 a seguire
In Europa, dal 2000 al 2014, è stato osservato un aumento generale della prevalenza di ASD nei vari Paesi, seppur con differenze intercontinentali rilevanti.
In Polonia ed in Germania le stime sono piuttosto simili, rispettivamente di 5,3 e 6 su 1000. In Svezia si è passati da 4,2/1000 nel 2001 a 14,4/1000 nel 2011, con un aumento di quasi il 250%. In Spagna troviamo le stime di prevalenza più alte, che variano da 10/1000 a 15,5/1000 in base all’età del campione. In una stima dell’Unione Europea del 2015, alla quale parteciparono 14 Paesi, furono trovate stime di prevalenza molto diverse, variando da 4,7/1000 nel sud-est della Francia a 31,3/1000 in Islanda.
Nei paesi del Medio Oriente sono stati condotti finora solo alcuni studi, ottenendo generalmente stime di prevalenza inferiori rispetto ai paesi occidentali.
In Iran la stima della prevalenza di ASD è di circa 1,6/1000, inferiore alle stime meno recenti degli Emirati Arabi Uniti (2,9/1000) e Israele (4,8/1000). Uno studio recente nel Sultanato dell'Oman riporta un dato di 2/1000.
Il Qatar si differenzia dagli altri Paesi per il tasso di alfabetizzazione molto alto, la frequenza scolastica obbligatoria e l’assistenza sanitaria gratuita. Dal 2015 al 2018 la prevalenza di ASD è stata stimata in 11,4/1000; un valore molto più alto di quelli osservati negli altri paesi del Medio Oriente.
Anche in Libano il valore che rappresenta la prevalenza di bambini con ASD è decisamente alto e conforme a quello stimato nei paesi occidentali (15,3/1000).
In Asia le stime di prevalenza mostrano una variabilità molto ampia tra i paesi, che vanno da valori molto bassi stimati in Iran (0,63/1000) e Bangladesh (0,76/1000), a valori bassi stimati in India (1,53/1000), Cina (1,77/1000), Nepal (3.42/1000), Israele (4,8/1000). Al contrario, valori elevati sono stati stimati in Bangladesh (8,42/1000) e Sri Lanka (10,7/1000), e valori molto elevati in Corea del Sud (26,4/1000 ).
Studi più recenti sono stati condotti in Cina, in Giappone e in India. In Cina bambini prescolari con ASD mostrano una prevalenza di 26,2/1000, mentre bambini più grandi, di età compresa tra 6 e 11 anni, presentano una stima di 11,9/1000. In Giappone, prevalenza stimata di ASD, da sola o in concomitanza con altri NDD, è di 19/1000.
In Australia la prevalenza stimata di ASD nel 2005-2006 era 14/1000 ed è salita a 25,2/1000 nel 2010-2011.
In America del Nord, in Canada, nei bambini di età compresa tra 6 e 9 anni, la prevalenza è aumentata da una media di 6,47/1000 nel 2003 ad una media di 9,77/1000 nel 2008. Negli Stati Uniti, i Centers for the Disease Control and Prevention (CDC) hanno tracciato il numero e le caratteristiche dei bambini con ASD in più Stati. Le stime di prevalenza sono fornite dal 2000 e aggiornate ogni due anni; le più recenti fanno riferimento al 2016. La prevalenza è aumentata da 6,7/1000 nel 2000, a 18/1000 nel 2016. In America quindi un bambino su 54 presenta la condizione di autismo.
Discussione
I dati provenienti da queste ricerche confermano un'elevata variabilità della prevalenza dell’ASD nel mondo, che possiamo attribuire a diverse cause: le differenze metodologiche nell'individuazione dei casi, le differenze dell’età della campionatura e le diverse aree geografiche analizzate.
Inoltre negli ultimi decenni si è verificato un aumento dei tassi di prevalenza del disturbo. Non è chiaro se i tassi più alti riflettano un ampliamento dei criteri diagnostici del DSM IV per comprendere i casi sottosoglia, una maggiore attenzione verso la patologia, differenze nelle metodologie di studio o un vero e proprio aumento della frequenza del disturbo dello spettro dell'autismo.
- Differenze metodologiche nell’individuazione dei casi
Uno dei presunti problemi metodologici, che contribuiscono all'elevata variabilità della prevalenza di ASD, è la fonte di dati da cui sono stati rilevati i casi di ASD. Le principali fonti sono i dati amministrativi (mono o multifonte), gli studi ad hoc e le indagini basate sui questionari. La fonte dei dati influisce notevolmente sulla stima della prevalenza dell'ASD: le indagini basate sui questionari di insegnanti o genitori tendono a sovrastimare la prevalenza di questo disturbo; mentre gli studi di popolazione a fasi e quelli sui dati amministrativi non sembrano produrre differenze significative.
- Età del campione
Le stime nei bambini più piccoli, prescolari, si sono rivelate significativamente superiori alle stime nei soggetti più grandi, scolari e adolescenti.
- Differenze tra le aree geografiche
Possiamo notare come i dati relativi al continente europeo, seppur con importanti differenze tra una nazione e l’altra, siano piuttosto simili ed allineati. Nei Paesi del Medio Oriente, invece, dove sono presenti importanti differenze socio-economiche e culturali, il dato varia di molto. Nei Paesi in cui c'è un alto tasso di alfabetizzazione, l’obbligatorietà della frequenza scolastica ed il servizio sanitario gratuito troviamo valori più alti di prevalenza di ASD rispetto ai Paesi in cui questi servizi non sono garantiti. Questo dato probabilmente è collegato ad una maggiore attenzione alla salute di tutti e, in questo caso, all'individuazione precoce di questi disturbi, piuttosto che ad altre variabili.
- Comorbidità con la disabilità intellettiva (DI)
Prendendo in considerazione la comorbidità con la disabilità intellettiva possiamo notare che nel tempo i valori per i soggetti con con ASD e DI moderata sono rimasti per di più invariati, mentre c’è stata una diminuzione della quota di bambini con DI grave e un aumento di bambini senza DI.
Questi dati ci suggeriscono che gran parte dell'aumento della prevalenza complessiva dipende in realtà dall'aumento dei bambini senza la disabilità intellettiva, probabilmente a causa di una maggiore capacità di riconoscere i bambini con forme più lievi di ASD (tra cui autismo ad alto funzionamento e sindrome di Asperger).
Eziologia
A partire dalla fine degli anni '60, l'autismo si è affermato come una sindrome separata dimostrando che è permanente, distinto dalla disabilità intellettiva, dalla schizofrenia e da altri disturbi dello sviluppo. Fino alla metà degli anni '70 c'erano poche prove di un ruolo genetico nell'autismo; ora si pensa che sia una delle condizioni psichiatriche più ereditabili.
Questo disturbo ha infatti una forte base genetica, ma la sua genetica risulta complessa ed ancora non del tutto chiara. La complessità nasce a causa delle interazioni tra più geni, l'ambiente e fattori epigenetici, che non cambiano il DNA ma sono ereditabili ed influenzano l'espressione genica.
L'ereditarietà dell'autismo è elevata, con stime che vanno dal 50% al 90% e tassi di recidiva tra fratelli non gemelli che si avvicinano al 20%. L'ASD non solo ha una sovrapposizione fenotipica condivisa con molte forme sindromiche, come la sindrome di Down, la sindrome di Prader-Willi e l'X fragile (da circa il 4% al 5% dell'ASD), ma è anche uno dei disturbi per i quali è stato dimostrato che varianti rare hanno un grande effetto. Oltre 100 geni e regioni genomiche sono stati associati all'ASD e oltre 800 geni sono stati ipotizzati come rilevanti per la manifestazione dell'ASD. Nonostante ciò, ad oggi, l’autismo non può essere ricondotto ad una mutazione mendeliana di un singolo gene o a una singola anomalia cromosomica e nessuna delle sindromi genetiche associate all'autismo ha dimostrato di causare esclusivamente questo disturbo.
Spesso l’autismo si presenta in comorbilità con la disabilità intellettiva, per una stima di circa il 65-75% degli individui con una diagnosi rigorosa di disturbo autistico. Per spiegare questa sovrapposizione sono proposti due diversi modelli.
Il primo modello propone che la disabilità intellettiva e l'ASD condividano basi genetiche comuni, che causano un continuum di disturbi dello sviluppo e che si manifestano in modi diversi a seconda di altri fattori genetici o ambientali.
Secondo l’altro modello, nei pazienti con disabilità intellettiva, il deficit cognitivo provoca notevoli difficoltà dal punto di vista della relazionale, della comunicazione e del linguaggio, che sono deficit presenti e prevalenti anche negli individui con ASD.
Come sopracitato (paragrafo 2.4), gli studi di prevalenza dei disturbi dello spettro autistico condotti negli ultimi anni sono stati fonte di un importante dibattito a causa di un aumento costante e significativo delle stime della prevalenza di questo disturbo.
Un'ipotesi è quella per cui questo aumento sia il risultato dell'allargamento dei criteri diagnostici e della crescente importanza dello screening per l’autismo, l’altra invece è quella per cui questo aumento sia reale e dovuto principalmente a fattori ambientali.
Recentemente sono state condotte numerose indagini per indagare il ruolo dell’ambiente come fattore di rischio per lo sviluppo di questa condizione. I fattori ambientali che si ritiene contribuiscano o esacerbino l'autismo includono fattori prenatali e perinatali, lo stato socioeconomico della famiglia, l’ uso di farmaci e l’esposizione a sostanze tossiche.
Tra i fattori prenatali relativi al periodo di gestazione materno, quelli che rappresentano un rischio maggiormente significativo sono: il diabete gestazionale materno, il sanguinamento materno durante la gravidanza ed i farmaci materni. Inoltre è stato riscontrato un aumento del rischio per i primogeniti rispetto ai bambini nati secondi o successivi.
Tra i potenziali fattori di rischio relativi al feto troviamo: la presentazione fetale, le complicanze del cordone ombelicale, l'angoscia fetale, le lesioni o traumi alla nascita, il parto multiplo, l'emorragia materna, il parto estivo, basso peso alla nascita, essere piccoli per l'età gestazionale, un punteggio di Apgar basso a 5 minuti, l’aspirazione di meconio, l’anemia neonatale, l’incompatibilità ABO o Rh e l’iperbilirubinemia.
Sebbene nessuno studio abbia ancora trovato un’ associazione inequivocabile tra rischio di autismo e stato socioeconomico familiare, questo rischio è maggiore per la prole di madri nate all'estero rispetto al Paese di riferimento. Secondo uno studio i figli di genitori migranti corrono un rischio maggiore di presentare l’autismo in comorbidità con la disabilità intellettiva, e una diminuzione del rischio di autismo ad alto funzionamento. Il rischio di autismo a basso funzionamento raggiunge il picco quando la migrazione dei genitori si verifica durante il periodo della gravidanza. Per spiegare questi risultati possono essere illustrati diversi meccanismi, come l'alto livello di stress materno o le basse difese immunitarie per quanto riguarda le infezioni comuni.
Inoltre è stato riscontrato che l'esposizione ad alcuni farmaci durante la gravidanza aumenta il rischio di autismo. L'esposizione prenatale al valproato, ad esempio, è un fattore di rischio riconosciuto per l'ASD, specialmente nel primo trimestre di gravidanza (i bambini esposti in utero al valproato hanno un rischio 8 volte maggiore di presentare l’autismo). Anche gli antidepressivi assunti durante la gravidanza aumentano notevolmente il rischio di ASD, specialmente nel primo semestre. Infine, tra i fattori di rischio, è stata riscontrata anche l'esposizione in utero agli insetticidi e altre sostanze chimiche, come il clorpirifos.
Diagnosi precoce
Ad oggi è sempre più importante identificare precocemente i sintomi dell’autismo, in modo da agire sui processi di sviluppo in fase di formazione. Le ricerche attuali supportano l’importanza della diagnosi precoce (intorno ai 18 mesi) ai fini di ottenere risultati migliori nell’intervento. Diversi studi riportano che gli interventi che hanno avuto inizio prima dei 4 anni di età sono associati a miglioramenti nell’area cognitiva, del linguaggio, del comportamento adattivo, delle abilità di vita quotidiana e della comunicazione sociale. Tuttavia, attualmente la diagnosi di autismo viene effettuata ancora relativamente tardi (intorno ai 3-4 anni).
Per questo motivo risulta di fondamentale importanza informare le famiglie dell’esistenza di alcune “red flags” dell’autismo, ovvero dei campanelli di allarme che potrebbero svelare la presenza di un disturbo del neurosviluppo non ancora evidente.
I campanelli d’allarme a 18 mesi sono:
- Assenza o regressione di linguaggio, comunicazione non verbale o interazione.
- Difficoltà di relazione con i pari e con gli adulti.
- Presenza di interessi ripetitivi ed assorbenti che vanno a discapito di attività e routine.
- Presenza di movimenti, anche complessi, ma afinalistici, stereotipati e ripetitivi (stereotipie). Possono manifestare anche delle stereotipie vocali.
- Difficoltà nell’accettare i cambiamenti relativi all’ambiente e alle routines.
- Presenza di atipie nella reattività sensoriale.
- Difficoltà nella decodifica delle emozioni e scarsa modulazione della mimica e della gestualità.
La diagnosi può essere posta, al momento, solo in base alla presenza dei sintomi comportamentali, che sono stati definiti dall’Organizzazione Mondiale della Sanità, a qualunque età, dall’infanzia all’età adulta.
Nel fare diagnosi di autismo, è importante realizzare una valutazione completa, che fornisca un quadro esaustivo delle condizioni del bambino. Le valutazioni che devono essere effettuate in questo senso sono:
- Valutazione diagnostica: attraverso strumenti standardizzati come l’ADOS-2 (Autism Diagnostic Observation Schedule), l’ADI-R (Autism Diagnostic Interview - Revised) e la CARS-2 (Childwood Autism Rating Scale).
- Valutazione funzionale: consente di osservare ed analizzare lo sviluppo del bambino in tutte le sue aree. Permette di esplorare i punti di forza e le fragilità del bambino, per tarare successivamente l’intervento sulle sue necessità specifiche.
- Valutazione normativa: ha lo scopo di analizzare il livello intellettivo del bambino (QI), in base al confronto con i valori medi del gruppo dei pari.
Considerata la variabilità delle caratteristiche dell’autismo e la somiglianza di alcune di queste con altre condizioni (ritardo globale dello sviluppo, ritardo del linguaggio, disprassia, disturbo della coordinazione motoria, iperattività, depressione, ecc.) è necessario che la diagnosi venga effettuata da un'équipe multidisciplinare composta da personale con una specifica formazione ed esperienza (psicologi, neuropsichiatri, neuropsicomotricisti, logopedisti, insegnanti di ruolo e assistenti all’educazione).
Capitolo 3: Il Ritardo Globale dello Sviluppo
Il termine "ritardo dello sviluppo" o "ritardo globale dello sviluppo " viene utilizzato per bambini nei primi anni di vita (sotto i 3 anni) quando questi impiegano più tempo per raggiungere determinati traguardi di sviluppo, rispetto ad altri bambini della loro età.
Nella pratica comune questa diagnosi viene definita “diagnosi di attesa” e viene posta abbastanza di frequente per significare la mancata acquisizione di adeguate competenze posturali, cognitive, comunicative e/o linguistiche in rapporto all’età cronologica. Ciò potrebbe includere imparare a camminare o parlare, abilità di movimento, imparare cose nuove e interagire con gli altri socialmente ed emotivamente.
Un bambino con un'altra condizione, come la Sindrome di Down o la Paralisi Cerebrale, può anche avere un ritardo dello sviluppo globale.
Per alcuni, il ritardo dello sviluppo sarà a breve termine e potrà essere superato con alcuni supporti o con sedute di terapia. In altri casi il ritardo può essere più significativo e il bambino avrà bisogno di un sostegno continuo.
GDD è un'abbreviazione comunemente usata di Ritardo Globale dello Sviluppo.
Problematiche del termine
Secondo la terminologia del Dizionario delle disabilità dello sviluppo, il ritardo dello sviluppo è una condizione in cui il bambino non si sviluppa e/o non raggiunge le abilità secondo la sequenza di fasi predeterminate.
Tuttavia, questa definizione non è consensuale e la mancanza di standardizzazione dei concetti ha generato disaccordo tra i professionisti, portando a scenari di utilizzo molto diversi e ad una moltitudine di termini (ad es. ritardo dello sviluppo, ritardo dello sviluppo neuropsicomotorio, ritardo mentale, sviluppo neuropsicomotorio ritardato, sviluppo globale ritardato), che non sembrano avere lo stesso significato, sebbene siano spesso usati in modo simile.
Il termine stesso di “ritardo” rischia di generare equivoci non indifferenti. Fino a qualche decennio fa , nella nosografia psichiatrica, rappresentava un qualcosa di risolvibile e recuperabile. Questa impostazione si è modificata negli anni, anche per l’influsso della terminologia anglosassone, ed il termine è diventato genericamente sinonimo di “inadeguatezza” delle funzioni. L’espressione “ritardo” è più facilmente accettata da genitori ed operatori, in quando evoca l’idea, o la speranza, di un recupero completo delle funzioni. Questi credono infatti che il bambino in questione, seppur con tempistiche più lente, prima o poi raggiungerà quelle tappe fondamentali che sono al momento deficitarie. Quindi il disturbo si presenta come temporaneo e la prognosi è favorevole. Il problema risiede nel fatto che ciò non sempre si verifica. La prognosi infatti risulta varia e giustificata dalla complessità delle dinamiche dello sviluppo e dalla plasticità che caratterizza l’età evolutiva.
Il termine è stato utilizzato negli anni in modo generico, non funzionando come strumento di comunicazione. Inoltre porta insoddisfazione nei genitori, i quali non sanno che tipo di problema abbia il loro bambino proprio perché il termine pone l’accento sul concetto che il bambino non abbia ancora acquisito determinate tappe, ma non dà informazioni su come si è organizzato rispetto alle sue difficoltà.
Ulteriori problematiche emergono a scuola, perché senza una diagnosi specifica il bambino non ha diritto a ricevere supporto educativo specializzato o assistenza da parte dell'équipe sanitaria.
Pertanto, il termine sembra essere il risultato delle difficoltà concettuali e metodologiche nel definire e misurare in modo affidabile le abilità dei bambini piccoli, poiché può essere applicato indiscriminatamente sia a un bambino con lieve ritardo, sia ad uno con grave disabilità. Un bambino, ad esempio, che mostra tale ritardo nelle abilità motorie e linguistiche può ricevere la stessa etichetta di un bambino con grave ritardo motorio e cognitivo.
In pratica, il medico non sempre dispone di strumenti adeguati, che includano test di sviluppo validi e affidabili, o il supporto di un team interdisciplinare per assistere nella diagnosi. Inoltre, valutare il ritardo dello sviluppo richiede la capacità di riconoscere che i percorsi di sviluppo sono invariabilmente individualizzati, con variazioni all'interno di ciò che può essere accettato come normale e anormale.
Questo termine diventa, quindi, un passe-partout che può contenere:
- condizioni che sono in realtà possibili variabili fisiologiche rispetto alla norma;
- condizioni che sembreranno, con il passare del tempo, i primi segni di un altro disturbo del neurosviluppo come la Disabilità Intellettiva, il Disturbo Specifico di Linguaggio, il Disturbo dello Spettro dell’Autismo o un disturbo neuromotorio, specialmente quando non sono presenti precoci sintomi focali;
- turbe di origine relazionale
Storia del disturbo
Nella letteratura internazionale, il termine è stato menzionato per la prima volta in riferimento a studi sullo sviluppo cognitivo dei bambini prematuri.
Lo studio più antico identificato, da Arthur Benton (1909-2006) nel 1940, utilizzava il test di intelligenza Stanford-Binet per caratterizzare il ritardo dello sviluppo nei bambini nati prematuramente. Secondo l'autore, sebbene i bambini prematuri non fossero intellettualmente inferiori, soffrivano di ansia, nervosismo e affaticamento, con conseguente difficoltà di attenzione e concentrazione. Pertanto, si può osservare che, nella letteratura scientifica, i primi lavori sul ritardo dello sviluppo utilizzavano test cognitivi.
Arnold Gesell (1880-1961) negli stessi anni creò la prima scala di tappe fondamentali dello sviluppo per fascia di età e diede origine a numerosi studi, che hanno cercato di descrivere il ritardo dello sviluppo in diverse popolazioni. Gli studi di Gesell sono stati diffusi in tutto il mondo, ispirando la creazione di numerosi test di sviluppo attualmente utilizzati e influenzando l'uso del termine ritardo dello sviluppo.
Ad esempio, nel 1978 Pape e colleghi hanno adottato come criterio per il ritardo dello sviluppo nei neonati, quello di avere un indice di sviluppo inferiore a quello previsto per l'età, valutato secondo la prima versione delle Bayley Scales of Infant Development (un test basato sull'opera di Gesell).
Successivamente sono state definite, con questo termine, anche altre condizioni e disturbi neurologici che causavano un ritardo dello sviluppo, come: paralisi cerebrale, autismo, anomalie cromosomiche e anomalie congenite.
La definizione del termine ha iniziato ad apparire nei primi anni '90 e il concetto inizialmente si riferiva a uno sviluppo più lento rispetto ad altri bambini della stessa cultura; tale ritardo di sviluppo veniva attribuito ad un gruppo eterogeneo di fattori biologici e ambientali.
Najman et al., nel 1992, hanno studiato lo sviluppo dei bambini australiani dal punto di vista della disuguaglianza socioeconomica, considerata un problema nazionale nel paese, e hanno riscontrato una maggiore prevalenza di ritardo dello sviluppo nei bambini che hanno avuto madri con bassi livelli socioeconomici e di istruzione. Sulla base di questa scoperta, gli autori hanno concettualizzato il ritardo come il risultato di fattori biologici e ambientali all'interno di una cultura specifica.
Alla fine degli anni '90 questo termine è stato esteso alla popolazione di bambini sotto ai cinque anni che non avevano una patologia di base definita, né una diagnosi specifica, ma che avevano, come caratteristica principale, una sorta di ritardo dello sviluppo.
Dal 2000 sono emerse altre definizioni del termine basate sulle tappe motorie dello sviluppo.
Questo ritardo veniva giustificato dall’ipotonia o dalla scarsa coordinazione motoria senza causa specifica, e doveva essere quantificato applicando i test di riferimento normativi.
Nell'ultimo decennio, le pubblicazioni internazionali hanno mostrato definizioni più standardizzate, coerenti con i progressi scientifici nell'area. Recentemente, il termine è stato concettualizzato dall'American Academy of Neurology e dal Child Neurology Committee, come un ritardo in due o più aree di sviluppo, considerato significativo quando si verifica una discrepanza del 25% o più del tasso atteso, o una differenza di 1,5- 2.0 deviazioni standard dalla norma in una o più aree di sviluppo nei test normativi.
Classificazione
Sebbene il termine “ritardo dello sviluppo” sia sempre stato utilizzato nell'area della salute del bambino, impiegato sia clinicamente che nella letteratura, questo non compariva all’interno dei maggiori sistemi di classificazione. Nel 2013, invece, ha ottenuto maggiore rilevanza entrando nella categoria delle Disabilità intellettive nel Manuale Diagnostico e Statistico dei disturbi mentali - quinta edizione (DSM-5).
In questo manuale il Ritardo Globale dello Sviluppo viene inserito tra i Disturbi del Neurosviluppo, con il codice 315.8 (F88).
Questa diagnosi è riservata agli individui di età inferiore ai 5 anni quando la gravità clinica non può essere valutata in modo attendibile durante la prima infanzia. Questa categoria viene diagnosticata quando un individuo non riesce a raggiungere le tappe attese dello sviluppo in diverse aree del funzionamento intellettivo e si applica a individui incapaci di sottoporsi a valutazioni sistematiche del funzionamento intellettivo, compresi i bambini che sono troppo piccoli per partecipare a test standardizzati. Questa categoria richiede una rivalutazione diagnostica dopo un certo periodo di tempo.
Il disturbo invece non compare nella Classificazione internazionale delle malattie (ICD), ma facendo una ricerca nell’undicesima edizione del manuale online, il Ritardo Globale dello Sviluppo appare con la dicitura di “Disturbo dello sviluppo intellettuale non altrimenti specificato" (codice 6A00.Z). Anche in questo caso fa parte dei Disturbi dello sviluppo intellettuale, tra i Disturbi del Neurosviluppo.
Secondo il manuale, i disturbi dello sviluppo intellettuale sono un gruppo di condizioni eziologicamente diverse che hanno origine durante il periodo dello sviluppo, caratterizzate da un funzionamento intellettivo significativamente al di sotto della media e da un comportamento adattivo di circa due o più deviazioni standard al di sotto della media, sulla base di test standardizzati. Laddove non siano disponibili test adeguatamente normati e standardizzati, la diagnosi richiede un maggiore affidamento sul giudizio clinico, basato su un'adeguata valutazione di indicatori comportamentali comparabili.
Nella precedente edizione del manuale (ICD-10) era invece inserito tra i Disturbi dello Sviluppo Psicologico, categoria che comprendeva: i disturbi del linguaggio, i disturbi delle abilità scolastiche, i disturbi della funzione motoria, i disturbi specifici misti, i disturbi pervasivi dello sviluppo e i disturbi non specificati. Era stato inserito con il codice F88, con il nome “Altri disturbi dello sviluppo psicologico”.
Caratteristiche cliniche
Le caratteristiche cliniche di questo disturbo trovano espressione in modalità diverse nelle varie fasi della vita del bambino e soprattutto tra un bambino e l’altro. Le aree compromesse, seppur in modo variabile, sono:
la componente più strettamente strumentale, per la mancanza di schemi motori stabili e vari. Dopo aver raggiunto le tappe motorie di base, questi bambini padroneggiano la motilità volontaria in modo incerto ed esitante. Risultano compromessi gli aspetti esecutivi del movimento (tono, postura, automatismi), con difficoltà nel controllo della deambulazione autonoma e della prensione funzionale (utilizzano per molto tempo la presa globale).
Questo tipo di problemi ha abitualmente espressione più precoce, evidenziandosi come ritardo semplice dello sviluppo motorio fin dai primi mesi;
la componente ideativa e simbolica , cioè la capacità di costruirsi immagini mentali del movimento, e quindi la capacità di progettazione del movimento stesso. Questo accade per un deficit delle funzioni simboliche o dell’organizzazione spazio-temporale. Le funzioni svolte dagli oggetti (un bicchiere serve per bere), le loro caratterizzazioni funzionali (una palla rimbalza e rotola) e le azioni che possono essere compiute su di essi (una palla si lancia, si calcia ecc.), formano il nucleo della rappresentazione concettuale. In questo caso sarà compromessa prevalentemente la manipolazione costruttiva, il gesto, la grafomotricità. Questo tipo di problematica si evidenzia in fase più avanzata dello sviluppo (dopo che sono state acquisite le prime competenze in maniera fisiologica), concretizzandosi in difficoltà parallele alla complessità e al significato dell'atto motorio (di natura disprassica);
la componente relazionale e comunicativa, cioè la capacità di utilizzare il movimento come strumento di comunicazione. Essa si trova alla base della motivazione che permette il movimento e spinge il bambino ad esplorare la variabilità dello stesso, come risposta al variare delle situazioni e delle relazioni. In questo disturbo possiamo trovare diversi scenari: dall'assenza o dalla povertà di iniziativa motoria alla stereotipia e rigidità delle strategie motorie. Risulta deficitaria anche “l’ intelligenza motoria”, cioè l’uso cognitivo del movimento e l’apprendimento motorio. Il bambino normotipico sperimenta situazioni diverse e successivamente si impadronisce delle situazioni nuove facendole sue; al contrario, i bambini con questo disturbo hanno difficoltà ad incamerare qualsiasi situazione nuova per loro.
A seconda dell'aspetto predominante, nel corso dello sviluppo ci troveremo di fronte a disturbi che possono confinare o sconfinare in condizioni patologiche diverse (neuromotorie, cognitive e/o disprattognosiche, comunicative).
Epidemiologia
L'esatta prevalenza di GDD non è nota con precisione, tuttavia da diversi studi è stimata 1-3%. È probabilmente più alta in Paesi come l’Arabia Saudita, a causa dell'alto tasso di consanguineità.
Diagnosi precoce ed Eziologia del disturbo
La diagnosi di Ritardo Globale dello Sviluppo (GDD) è limitata ai bambini di età inferiore ai 5 anni, ma con la crescita i sintomi di questi bambini si evolvono per soddisfare i criteri diagnostici di altre patologie come l’autismo e la disabilità intellettiva.
Una diagnosi precoce è fondamentale perché consente: un inizio tempestivo del trattamento della causa o di supporto della gestione, di prevenire le complicanze e una peggiore prognosi, una consulenza genetica accurata riguardo al rischio di ricorrenza e diagnosi genetica prenatale/preimpianto, e soprattutto un migliore accesso ai servizi nella comunità, l’evitamento di esami inappropriati, costosi e traumatizzanti.
Nonostante sia molto complesso somministrare test strutturati e standardizzarti, data l’età del bambino, è comunque necessario svolgere un’accurata valutazione di tutte le aree per stabilire che ci sia un ritardo in più domini. Il comitato dell'American Academy of Neurology e il Child Neurology Committee suggeriscono alcuni test che possono essere utilizzati per fare diagnosi di Ritardo Globale dello Sviluppo, suddivisi in base al dominio in analisi:
- dominio motorio: Alberta Infant Motor Scale; Peabody Developmental Motor Scale; Test di abilità motoria di Bruininks-Oseretsky;
- dominio linguistico/fonologico: Language-Peabody Picture Vocabulary Test; Test di vocabolario espressivo di una parola; Scala del traguardo uditivo clinico-linguistico; Valutazione clinica dei fondamenti del linguaggio;
- dominio comportamentale: Vineland Adaptive Behavior Scales, Pediatric Evaluation of Disability Inventory, Wee Functional Independence Measure;
- per più domini: Batelle Developmental Inventory.
Tuttavia fare una diagnosi chiara di GDD risulta complicato a causa della sua eziologia eterogenea; in circa il 62% dei bambini, infatti, le cause del disturbo restano sconosciute. La diagnosi di questo disturbo si basa sulla sommatoria dei risultati clinici in diverse aree dello sviluppo, piuttosto che sui test psicometrici formali. Infatti questi test spesso non possono essere eseguiti in modo affidabile nel bambino piccolo, e trovare una soglia oggettiva e chiara per la diagnosi, come nel caso del ritardo cognitivo, non è sempre facile.
Nonostante ciò, una diagnosi eziologica basata sull'anamnesi e l'esame obiettivo viene trovata dal 12,5% al 38,6% dei casi, a conferma che questi passaggi segnano la fase più importante dell’indagine. (mix di 4 e 5)
Anamnesi
Risulta fondamentale analizzare la storia familiare, psicosociale, prenatale e del momento della nascita. Più precisamente vengono ricercati nell’anamnesi familiare di tre generazioni: aborti ricorrenti, difetti congentiti, morti infantili, diagnosi di GDD, condizioni neurologiche e genetiche. Vengono raccolte inoltre informazioni riguardo i genitori come la lingua, l’istruzione, l’impiego. Ma anche la dipendenza da droghe o alcol, le possibilità di assistenza all'infanzia, le storie di abuso o abbandono e il coinvolgimento dei servizi di protezione dell'infanzia. Si ricercano inoltre notizie relative alla gravidanza, come diabete, infezioni ed esposizione a farmaci o tossine da parte della madre e informazioni relative al neonato alla nascita come peso e altezza, circonferenza cranica, indice di Apgar e durata del ricovero.
Esame fisico e dello sviluppo neurologico
Una valutazione dello sviluppo neurologico, compreso l'attuale livello di sviluppo ed un esame fisico sistematico possono portare ad una diagnosi specifica o guidare i test di laboratorio.
Le caratteristiche fisiche che vengono analizzate nel bambino sono: parametri di crescita, forma della testa e fontanelle, segni cutanei, colonna vertebrale, anomalie cardiache, degli arti e dei genitali e controllo dell'addome per l'organomegalia. Esami ed indagini specifiche comprendono: l’esame neurologico, le anomalie congenite e le caratteristiche dismorfiche.
Valutazione sensoriale
Inoltre, secondo alcuni autori, i bambini con GDD dovrebbero essere indirizzati ad una valutazione formale della vista (optometria o oftalmologia) e dell'udito. L'identificazione di un deficit visivo o uditivo, infatti, può alterare il corso della gestione e guidare ulteriori indagini.
Test genetici
Tra i test genetici quello che consente la migliore resa diagnostica è l’'ibridazione genomica comparativa su microarray (Array - Comparative Genomic Hybridization o Array-CGH), superato in efficacia solo dalla valutazione clinica di un clinico esperto e specializzato nel disturbo. Il CGH è una tecnica sviluppata per identificare anomalie cromosomiche a carico dei 22 autosomi e dei cromosomi sessuali, di tipo numerico (aneuploidie) o anche variazioni del contenuto di piccole porzioni cromosomiche, come duplicazioni/amplificazioni o delezioni.
L'uso del cariotipo standard, invece, non è raccomandato come test di prima linea.
La sua sensibilità è inferiore alla metà di quella del CGH nei bambini con diagnosi di GDD. Tuttavia, la cariotipizzazione è raccomandata al posto della CGH per alcune sindromi come la Sindrome di Turner e la Trisomia 21, nei casi in cui ci sia una storia familiare di riarrangiamenti cromosomici o di aborti spontanei multipli. Per quest'ultimo scenario, il cariotipo del cromosoma parentale dovrebbe essere ordinato per primo.
Per i bambini con ritardo cognitivo l'X Fragile è la causa genetica più comune, che rappresenta dal 2% al 6% dei ragazzi affetti e dall'1% al 4% delle ragazze colpite. Poiché il fenotipo clinico è spesso aspecifico nei neonati e nei bambini piccoli con X Fragile, le linee guida raccomandano che il test del DNA dell’ X Fragile (FMR1) debba essere considerato come parte dell'indagine di prima linea (come definito nel DSM-5).
Al contrario, è meno diffusa l’analisi molecolare MECP2, indicata per La sindrome di Rett. Infatti questa sindrome colpisce circa l'1,5% delle ragazze con ID da moderata a grave e l'analisi molecolare MECP2 dovrebbe essere ordinata solo quando la sintomatologia caratteristica è presente (cioè, sviluppo inizialmente normale seguito dalla perdita della parola e dell’uso intenzionale della mano, presenza di movimenti stereotipati delle mani e anomalie dell'andatura).
Infine troviamo il test del sequenziamento dell'intero esoma. Questo consente l'analisi delle regioni codificanti per geni noti e l'identificazione di mutazioni causali dei pazienti con ID grave nel 40% dei casi. Questa tecnica relativamente nuova sta diventando clinicamente accessibile a costi inferiori. Ad oggi il sequenziamento dell'esoma o del genoma non viene raccomandato dai medici di base, ma potrebbe diventare un'indagine di prima linea nel futuro prossimo. L’uso di questo test da parte del medico genetista, in ID da moderata a grave o in casi sindromici, è approvato dal Canadian College of Medical Geneticists.
Work up metabolico
Ci sono alcuni elementi che possono suggerire la presenza di un errore congenito del metabolismo (IEM), come la storia familiare e la consanguineità con IEM, ritardo nella crescita e episodi ricorrenti di vomito, atassia, diarrea, convulsioni. Anche se questi elementi, quando presenti, aumentano la resa diagnostica di un workup metabolico, alcuni IEM si presentano in un modo meno evidente. Le raccomandazioni suggeriscono di eseguire test metabolici solo in presenza di forte sospetto clinico, in assenza di screening neonatale o dopo i test genetici e neuroimaging.
Ulteriori indagini
Test della tiroide
L'ipotiroidismo è una causa comune e reversibile di GDD e DI, con un'incidenza di circa 1 su 3.500 nati vivi.
Ferro, vitamina B12
Uno studio australiano consiglia di includere l’emocromo completo, ferritina e vitamina B12 nell'esame iniziale dei bambini con GDD e DI, specialmente quando c'è una storia di pica o restrizioni alimentari. L'anemia sideropenica è una causa facilmente identificabile e curabile di uno sviluppo alterato.
L'avvelenamento da piombo può influenzare gravemente lo sviluppo mentale e fisico, specialmente nei bambini di età inferiore ai 5 anni, portando a condizioni come il disturbo dello spettro autistico, la perdita di tappe fondamentali (in particolare legate al linguaggio) e l'encefalopatia.
Test per le infezioni congenite
Un altro studio suggerisce di valutare le infezioni congenite (TORCH: toxoplasmosi, rosolia, CMV, herpes) quando sono presenti anomalie neurologiche, microcefalia, perdita dell'udito e/o della vista.
Neuroimaging
Studi di neuroimaging, inclusa la tomografia computerizzata o la risonanza magnetica (RM) rivelano anomalie non specifiche in circa il 30% dei bambini con GDD o DI, ma contribuisce a svelare l’eziologia del disturbo solamente dallo 0,2% al 2,2% dei casi. La resa diagnostica per le neuroimaging migliora quando sono presenti un esame neurologico anomalo, convulsioni o macro o microcefalia.
La risonanza magnetica viene preferita rispetto alla tomografia computerizzata perché è più sensibile per identificare anomalie strutturali clinicamente significative e anomalie legate alla mielinizzazione e alla migrazione neuronale. Poiché la sedazione è spesso necessaria per eseguire una risonanza magnetica e la ricerca di un'anomalia raramente porta a una diagnosi eziologica, le neuroimaging non sono considerate indagine di routine per i bambini con sospetto di GDD e DI. La risonanza magnetica viene raccomandata quando il microarray cromosomico, il test dell'X fragile e il MECP2 (se indicato) sono risultati inconcludenti, oppure quando sono presenti reperti neurologici. Secondo l'opinione degli esperti, una risonanza magnetica cerebrale con spettroscopia è indicata in tutti i casi di epilessia intrattabile o regressione dello sviluppo.
Elettroencefalogramma
L'epilessia incontrollata o le sindromi epilettiche, come la sindrome di Landau-Kleffner, possono essere associate a ritardi o regressione dello sviluppo. Le convulsioni sono un sintomo comune di chi ha una problematica metabolica. Un elettroencefalogramma è giustificato quando vi è il sospetto clinico di convulsioni, regressione del linguaggio o disturbo neurodegenerativo.
Conclusioni
L'anamnesi e l'esame obiettivo sono ancora considerati il primo step per stabilire una diagnosi. Dovrebbero essere condotti sistematicamente per ogni bambino con sospetto ritardo dello sviluppo globale (GDD) e disabilità intellettiva (DI).
Quando non si sospetta una diagnosi specifica dopo la valutazione clinica, bisogna considerare un approccio graduale all'indagine. L'ambito di indagine dipenderà dall'esperienza pediatrica, dell'accessibilità degli specialisti e dalla disponibilità di risorse.
Quando, invece, è presente il sospetto di una diagnosi più specifica, dovrebbero essere eseguiti i test per l’X fragile, il microarray cromosomico, i test metabolici di primo livello e le neuroimmagini. Se, nonostante questi test, la diagnosi non può ancora essere stabilita, bisogna considerare la consultazione con uno specialista in genetica o metabolismo.
Il sequenziamento dell'intero esoma, o del genoma, potrebbe essere indicato in ambito clinico in futuro, quando questi test saranno più facilmente disponibili. Nello specifico:
- Il microarray cromosomico e il test del DNA dell'X fragile sono indagini di prima linea per i bambini con GDD/DI inspiegabile.
- Le neuroimmagini dell’encefalo sono raccomandate come indagine di prima linea per i pazienti con microcefalia, macrocefalia, convulsioni o reperti neurologici anormali. Per altri questi esami possono essere posticipati fino a quando non saranno state eseguite indagini genetiche e metaboliche di prima linea. La risonanza magnetica (RM) è la modalità di scelta.
- Gli studi sul livello di piombo e sul ferro vanno sempre eseguiti se ci troviamo di fronte dei bambini esposti al rischio.
Capitolo 4: Il Disturbo Specifico Misto dello Sviluppo
Classificazione
Il Disturbo Specifico Misto dello Sviluppo lo troviamo come categoria diagnostica esclusivamente nel DSM-III e nella decima revisione della classificazione internazionale delle malattie (ICD 10). Qui viene inserito tra i disturbi dello sviluppo psicologico (F80-F89).
I disturbi inclusi in questo blocco hanno in comune:
- un'insorgenza che invariabilmente si colloca nella prima o seconda infanzia;
- una compromissione o un ritardo dello sviluppo delle funzioni che sono strettamente correlate alla maturazione biologica del sistema nervoso centrale;
- un decorso continuo senza remissioni o recidive. Nella maggior parte dei casi le funzioni compromesse comprendono il linguaggio, le abilità visuospaziali e la coordinazione motoria. Di solito la compromissione o il ritardo sono presenti sin dal primo momento in cui è possibile esplorare in maniera attendibile la relativa funzione e diminuisce progressivamente man mano che il bambino cresce, quantunque deficit più lievi permangono spesso nell'età adulta.
Il Disturbo Specifico Misto dello Sviluppo (Mixed specific developmental disorders-MSDD) presenta il codice F83.
Viene descritto come una categoria residua per i disturbi in cui è presente una mescolanza di disturbi specifici dello sviluppo dell'eloquio e del linguaggio, delle capacità scolastiche e della funzione motoria, ma in cui nessun disturbo prevale in maniera tale da costituire la diagnosi principale. Questa categoria mista deve essere usata solo quando c'è una spiccata sovrapposizione tra questi specifici disturbi dello sviluppo, i quali sono frequentemente, ma non in ogni caso, associati ad un certo grado di deterioramento cognitivo generale. La categoria deve essere usata quando sono presenti disfunzioni che soddisfino i criteri per due o più dei disturbi delle categorie:
- Disturbi Specifici dello Sviluppo dell'Eloquio e del Linguaggio (F80)
- Disturbi Specifici dello Sviluppo delle Abilità Scolastiche (F81)
- Disturbo Specifico dello Sviluppo della Funzione Motoria (F82).
Nel DSM-III, nella categoria dei Disturbi di solito diagnosticati per la prima volta durante l'infanzia, la fanciullezza o l'adolescenza è presente la sottocategoria dei Disturbi specifici dello sviluppo.
Questa sottoclasse è dedicata ai disturbi di aree specifiche dello sviluppo, non dovuti ad un altro disturbo. Le possibili diagnosi del DSM-III in questa sottoclasse includono: disturbo dello sviluppo della lettura, disturbo dello sviluppo aritmetico, disturbo del linguaggio dello sviluppo, disturbo dell'articolazione dello sviluppo e disturbo specifico misto dello sviluppo. Ogni aspetto dello sviluppo qui annotato è correlato alla maturazione biologica, ma non vi è alcun presupposto per quanto riguarda il primato dei fattori eziologici biologici, e i fattori non biologici sono chiaramente coinvolti in questi disturbi. L'inclusione di queste categorie nella classificazione dei disturbi mentali è controversa. Molti dei bambini con questi disturbi non hanno altri segni di psicopatologia.
Un gruppo di autori afferma che questa categoria è mal definita, inadeguatamente concettualizzata, ma necessaria (Srinath, Jacob, Kandasamy e Bhaskaran, 2018).
Uno studio epidemiologico descrittivo del 2019, condotto in Germania, ha dimostrato che la categoria F83 era tra i quattro disturbi dello sviluppo neurologico più frequentemente diagnosticati nel periodo dal 2009 al 2012. Pertanto è sorprendente che questa categoria non appaia né nel sistema di classificazione di vecchia data, DSM-V, ma neppure nel più recente ICD-11, entrato in vigore il 1 gennaio 2022.
Alcuni autori affermano che la ragione dell'omissione della categoria F83 del nuovo ICD-11 è nella migliore delle ipotesi poco chiara ed ingiustificata (Srinath et al., 2018). Non esiste una categoria speciale di tipo misto nei sistemi di classificazione menzionati, che includano una combinazione di sintomi di diversi disturbi. Categorie sostitutive come “Altro disturbo specifico del neurosviluppo (F88)” e “Disturbo dello sviluppo neurologico non specificato (F89)” non sono equivalenti alla categoria F83. Definire la categoria di “misto” indica, infatti, la necessità di comprendere una serie di difficoltà che richiedono una continua valutazione, supporto, intervento e monitoraggio (Srinath et al., 2018).
Caratteristiche cliniche
Il quadro clinico è polimorfico, comprende sia segni di lieve sottosviluppo mentale generale, sia varie combinazioni di specifici disturbi della parola e del linguaggio, delle abilità scolastiche e della funzione motoria senza una netta predominanza di un disturbo sugli altri. I disturbi relativi alle capacità scolastiche sono chiamati Disturbi Specifici degli Apprendimenti (DSA) e si dividono, in base alla difficoltà specifica, in:
- Dislessia - disturbo specifico della lettura che si manifesta con una difficoltà nella decodifica del testo;
- Disortografia - disturbo specifico della scrittura che si manifesta con difficoltà nella competenza ortografica e nella competenza fonografica;
- Disgrafia- disturbo specifico della grafia che si manifesta con una difficoltà nell'abilità motoria della scrittura;
- Discalculia - disturbo specifico dell'abilità di numero e di calcolo che si manifesta con una difficoltà nel comprendere e operare con i numeri.
Inoltre questo disturbo può essere associato ad altre malattie e/o deficit sensoriali. Di conseguenza, l'eterogeneità del quadro clinico dei disturbi specifici misti può ostacolare la loro identificazione come singola categoria diagnostica e le difficoltà psicologiche possono essere sottostimate rispetto agli altri problemi.
Secondo uno studio italiano condotto presso l'Unità di Psicologia Clinica dell'Ospedale Pediatrico Bambino Gesù di Roma, tra il 2010 e il 2011, è stata rilevata una maggiore vulnerabilità psicopatologica di bambini e adolescenti con disturbo misto, rispetto a quelli con DSA. Infatti i pazienti con disturbo misto hanno ottenuto punteggi “clinici” rilevanti sia in scale generali sia in scale che misurano problemi emotivi e relazionali. Valori significativi riguardano la problematica depressiva e del ritiro sociale, i disturbi internalizzanti e disturbi del pensiero e dell’attenzione. Questi risultati possono essere giustificati dal fatto che i pazienti con DSA hanno maggiori risorse cognitive rispetto a quelli con disturbo misto e possono quindi sviluppare in maniera più completa processi cognitivi come la mentalizzazione, l'immaginazione, il pensiero e la simbolizzazione, nonché presentano maggiori risorse per far fronte agli eventi stressanti.
Per quanto riguarda le abilità sociali e la qualità del gioco interattivo, è stato condotto uno studio su bambini prescolari con disturbo misto. Da questo studio è emerso che la cooperazione sociale è la componente in cui questi bambini ottengono maggior successo, mentre presentano importanti difficoltà di interazione sociale.
Il punto di forza di questi bambini è l’obbedienza rispetto alle indicazioni degli adulti, nonché la collaborazione con i coetanei.
Le capacità di gioco hanno un ruolo molto importante nel definire le capacità di questi bambini. è emerso che i bambini con una buona interazione nel gioco hanno anche una buona qualità delle abilità sociali e prediligono di meno un gioco solitario.
Tra le forme encefalopatiche, questi disturbi sono presenti in comorbidità con vari sintomi (disturbi simil-psicopatici, simil-nevrosi, astenia cerebrale, ecc.).
Con una chiara tendenza a ridurre i disturbi con l'età, un livello inferiore di produttività cognitiva persiste nell'adolescenza e per tutta l'età adulta.
Epidemiologia
I Disturbi specifici Misti dello Sviluppo colpiscono il 2,5% della popolazione scolastica italiana.
L'incidenza di questo disturbo all’interno della categoria della disabilità intellettiva, in alcuni studi varia dal 7,7 al 15,4%, con una maggiore tendenza a manifestarsi nei ragazzi (Jensen & Steinhausen, 2015).
Eziologia
Nella genesi di questi disturbi il ruolo principale è assegnato a fattori biologici, compresa la predisposizione ereditaria e le lesioni tissutali delle strutture cerebrali, dovute ad influenze organiche esogene, con successiva interruzione della formazione delle sinapsi.
Fattori sociali, come un basso livello socio-economico e culturale della famiglia, la negligenza e le incurie, aggravano le manifestazioni di un disturbo misto dello sviluppo.
La patogenesi del disturbo non è ancora del tutto chiara, ma negli anni sono state fatte alcune ipotesi. Si pensa che in alcuni casi predomini il meccanismo di ritardo della maturazione e l’immaturità funzionale delle corrispondenti strutture cerebrali, in altri prevale il meccanismo di perdita di elementi strutturali e funzionali che avrebbero fornito un completo sviluppo intellettuale.
Capitolo 5: Le scale Griffiths III
Storia
Le scale Griffiths sono uno strumento di valutazione dello sviluppo ideato e realizzato in Gran Bretagna, che ha avuto origine dal lavoro della dottoressa Ruth Griffiths.
Nata a Londra nel 1895, da ragazza si trasferì in Australia con la sua famiglia e studiò psicologia alla Queensland University negli anni ‘20. Tornata in patria lavorò come psicologa in numerosi ospedali e centri di ricerca finché non fondò e divenne Direttrice del Child Development Research Centre, a Londra.
Nel 1935 pubblicò un libro intitolato Imagination in Early Childhood (Routledge, 1935). Durante gli anni del dopoguerra la dottoressa esaminò sistematicamente centinaia di bambini con sviluppo tipico e pubblicò le sue scoperte in due libri: The Abilities of Babies, 0-2 years (University of London Press, 1954) e The Abilities of Young Children, 0-8 anni (ARICD, 1970). Inoltre contribuì alla stesura di un capitolo (Capitolo VII) di Fondamenti di psichiatria infantile, a cura di Miller, E. (Pergamon Press, 1968).
La sua impresa più importante rimane sicuramente la pubblicazione delle Griffiths Mental Development Scales. Lo scopo era quello di sviluppare uno strumento che avrebbe facilitato la diagnosi precoce dei deficit dello sviluppo del bambino. Per fare ciò, la dottoressa riteneva necessario ottenere un profilo comparativo delle abilità del bambino attraverso tutti i domini dello sviluppo.
Queste scale si basano sulla teoria della dottoressa delle “avenues of learning” (vie dell’apprendimento) per la quale un apprendimento di successo può essere raggiunto tramite 4 vie fondamentali: occhio, mano, voce e udito. Inoltre lei sosteneva fermamente che il bambino dovesse essere considerato “nel suo complesso” (Griffiths, 1935) e quindi che fosse necessario esplorare diversi domini del funzionamento attraverso l’osservazione, la valutazione psicometrica e le informazioni fornite dal caregiver.
Nel 1954 Ruth Griffiths pubblicò la prima versione delle scale Griffiths chiamate “Baby Scales”. Queste valutavano lo sviluppo dei bambini dalla nascita ai due anni di età in cinque domini dell’apprendimento: Locomotorio, Personale-sociale, Udito e linguaggio, Coordinazione occhio-mano e Performance. Tra gli obiettivi delle Baby Scales vi era quello di rispondere alla necessità di individuare precocemente i ritardi evolutivi nei bambini. Nel mettere a punto le Baby Scales, l'autrice seguì i seguenti principi: osservare i bambini nei loro contesti naturali, a casa, nel gioco, in strada, a scuola; tenere conto dei test esistenti per creare una scala completa; soddisfare rigorosi criteri statistici di attendibilità e validità; tenere conto delle esigenze dei bambini sia normotipici che non; basare le scale sullo studio delle traiettorie evolutive significative per lo sviluppo mentale e sulla relazione tra le avenues of learning e l’ambiente.
Successivamente, negli anni ‘60, venne fatta una nuova revisione e standardizzazione delle Baby Scales, per estenderle ad una fascia di età più ampia. Queste furono chiamate “Extended Griffiths Scales”, programmate per bambini dai 0 agli 8 anni, con l’aggiunta di una scala in più dedicata al “Ragionamento Pratico”. L'aggiunta di questa scala aveva lo scopo di fornire una rappresentazione più ampia delle emergenti abilità di problem solving e di ragionamento logico del bambino.
Durante gli anni ‘90 furono eseguite alcune revisioni delle scale Griffiths: Nel 1994, sotto la guida del dottor Michael Huntley, venne pubblicata una versione provvisoria delle Revised Baby Scales per bambini dalla nascita ai due anni di età. La revisione includeva solo le modifiche finalizzate all'aggiornamento ed alla ri-standardizzazione delle Baby Scales.
Contemporaneamente si decise di revisionare anche le Extended Griffiths Scales; questa decisione portò, nel 2006, alla pubblicazione delle Griffiths Mental Development Scales Extended Revised (GMDS-ER; LuiZet al, 2006a). Questa revisione era incentrata sulla sostituzione degli item non rilevanti, su una rappresentazione più ampia dei domini evolutivi attraverso l'inclusione di nuovi item, sul miglioramento dei materiali stimolo e delle istruzioni, sull'aggiornamento delle procedure di scoring e su una nuova standardizzazione e taratura delle scale.
Nel 2010 l'ARICD ha istituito un gruppo di lavoro con il compito di supervisionare la revisione e la ri-standardizzazione delle scale Griffiths. La professoressa Louise Stroud della Nelson Mandela Metropolitan University, in Sudafrica, è stata nominata coordinatrice del progetto.
Griffiths III
Il test Griffiths III fornisce una misura complessiva dello sviluppo di un bambino, nonché un profilo individuale dei punti di forza e dei bisogni, in cinque aree. Queste scale misurano le tendenze di sviluppo significative per l'intelligenza o indicative della crescita delle funzioni mentali di neonati e bambini piccoli.
Griffiths-III rappresenta un'evoluzione nella valutazione dello sviluppo, basata sulle ultime ricerche e teorie, e costruita basandosi sulle migliori scoperte del passato. Griffiths-III è adatta ai bambini e orientata al gioco, finalizzata alla valutazione del tasso di sviluppo nei bambini dalla nascita (1 mese) a 5 anni 11 mesi (71 mesi).
Griffiths-III è il prodotto di una completa ri-standardizzazione delle Griffiths Mental Development Scales (GMDS) - descritte come il "gold standard" nei test di sviluppo infantile. La standardizzazione è stata condotta dall'Association for Research in Infant and Child Development (ARICD) e completata nel 2015, utilizzando un campione rappresentativo proveniente dal Regno Unito e dall'Irlanda.
Le Griffiths III sono attualmente disponibili in inglese, italiano, portoghese e svedese con versioni di ricerca in francese e brasiliano.
Struttura scale Griffiths Mental Development Scales
Le Griffiths III sono uno strumento di misura dello sviluppo globale dei bambini, che valuta cinque domini, denominati basi dell’apprendimento, linguaggio e comunicazione, coordinazione oculo-manuale, personale-sociale-emotivo e grosso-motorio.
-
Basi dell'apprendimento
La scala A ha l’obiettivo di esplorare il potenziale di sviluppo e le scoperte che favoriscono l’innato apprendimento futuro.
Questa scala indaga le basi dell’apprendimento, esaminando il livello di comprensione raggiunto dal bambino nel suo tentativo di conoscere semplici oggetti o elementi o di scoprirne le caratteristiche.
Inoltre consente di valutare la memoria di lavoro e le funzioni esecutive del bambino. Le funzioni esecutive sono la parte del sistema cognitivo del bambino che gestisce e controlla le risposte nei compiti di vita quotidiana, mentre la memoria di lavoro è la parte del sistema cognitivo che mantiene attivamente in mente diverse parti di informazioni transitorie, per poi manipolarle.
Nel complesso la scala A valuta: le capacità di apprendimento, il pensiero, la memoria, l’uso simbolico degli oggetti, il problem solving, i concetti numerici di base, il ragionamento sequenziale, la velocità di elaborazione e le abilità visuo-spaziali.
Gli item somministrati includono attività come: manipolare oggetti (cubetti e incastri), costruire con i mattoncini, ripetere numeri, comparare le grandezze, mettere in serie, riordinare immagini per raccontare una storia, costruire puzzle e attività che richiedono di associare oggetti e ricordare.
-
Linguaggio e comunicazione
Questa scala valuta lo sviluppo del linguaggio e dell’eloquio del bambino e l’abilità di utilizzare tali competenze per dare inizio ad interazioni sociali con l’altro.
Nel primo anno di vita si valutano la comunicazione pre-verbale e l’interazione comunicativa. con la comparsa delle prime parole, dai 12 mesi circa, il test si focalizza sullo sviluppo di un linguaggio più complesso, che riguarda lo sviluppo semantico e sintattico, così come l’uso sociale del linguaggio.
Gli items propongono attività come: denominare oggetti e immagini, definire gli oggetti in base alla funzione, raccontare una storia, seguire le istruzioni, dire il contrario e fare similitudini. Viene inoltre valutato il livello di sviluppo e il contenuto del linguaggio.
Quando il bambino esaminato è molto piccolo, viene chiesto al genitore di interagire direttamente con lui, per effettuare le osservazioni necessarie.
Dato che nell’acquisizione del linguaggio i bambini con sviluppo tipico sono in grado di comprendere più di quello che sono in grado di produrre, in questa scala è importante osservare quello che spontaneamente produce il bambino, prima che vengano fornite le parole target.
-
Coordinazione oculo-manuale
Questa scala valuta le prime fasi dello sviluppo del bambino in merito alla percezione visiva, alla direzionalità visiva e alla manipolazione di oggetti.
Nei bambini più grandi vengono valutate abilità fino-motorie più complesse. Gli item iniziali misurano le abilità precoci del bambino attraverso l’inseguimento visivo, il movimento guidato visivamente e lo sviluppo della prensione. Gli item successivi valutano la coordinazione bilaterale, la pianificazione motoria, l’integrazione visuo-motoria, le abilità grafo-motorie, la velocità di movimento e la forza.
Gli item di questa scala includono attività come: seguire il movimento di oggetti, afferrare giocattoli di diverse dimensioni, creare costruzioni di cubi, infilare perle, tagliare un foglio con le forbici, copiare forme, collegare punti e svolgere attività costruttive più complesse.
Questa scala permette anche di valutare le risposte del bambino a stimolazioni tattili.
-
Personale-sociale-emotivo
Questa scala valuta le aree dello sviluppo personale, sociale ed emotivo del bambino. Queste aree si caratterizzano come di fondamentale importanza per un’adeguata evoluzione dello sviluppo, dell’apprendimento e del benessere del bambino.
Lo sviluppo delle autonomie e dell’adeguatezza del bambino nei contesti di vita quotidiana viene valutato misurando le competenze di autonomia e cura di sé. Le abilità personali includono anche lo sviluppo dell’autoconsapevolezza e del concetto di sé. Le competenze interpersonali e sociali vengono valutate attraverso item che indagano le capacità di imitazione, l’attenzione congiunta, l’utilizzo di segnali e gesti non verbali, così come lo sviluppo di rapporti interpersonali e prosociali attraverso il gioco.
Lo sviluppo emotivo viene osservato anche in relazione all'interesse del bambino verso gli altri. Questa scala utilizza stimoli visivi come immagini con espressioni facciali e altre figure per valutare la capacità del bambino di riconoscere le emozioni, di espressione emotiva e di comprensione di sé come degli altri. Gli item somministrati sono organizzati in base ad un livello crescente di regolazione emotiva, di sviluppo dell’empatia e di riconoscimento della morale da parte del bambino. Sono inoltre stati inclusi item per misurare precocemente la capacità di mettersi nei panni degli altri e la teoria della mente.
Tra questi sono presenti alcuni item che possono essere valutati anche in base alla semplice osservazione non strutturata del bambino nei momenti di scambio con le figure di riferimento. Altri item invece non possono essere valutati al momento della somministrazione del test, ma devono necessariamente essere riferiti dall’adulto (ad esempio le capacità di vestirsi e di spogliarsi).
-
Grosso-motoria
Questa scala valuta lo sviluppo precoce del controllo posturale, della coordinazione motoria generale del corpo e della coordinazione visuo-spaziale.
Per i bambini più grandi vengono presi in considerazione l’equilibrio, il ritmo, la forza e la resistenza. É fondamentale includere la valutazione dello sviluppo motorio per integrare gli altri aspetti del profilo di sviluppo. L'assessment dello sviluppo motorio, oltre a darci informazioni circa lo sviluppo fisico, ci fornisce anche aspetti riguardanti lo sviluppo dei processi cognitivi.
Gli item somministrati in questa scala includono attività come: l’osservazione dei movimenti del bambino nello spazio, la capacità di saltare su due piedi e su un piede solo, correre, giocare a palla, mantenere l’equilibrio e saltare alternando i piedi. Con i bambini più piccoli è possibile annotare i comportamenti spontanei di movimento del corpo, indipendentemente dall’ordine prestabilito di somministrazione.
Nell'assessment dello sviluppo motorio la valutazione qualitativa è particolarmente importante. É fondamentale osservare che ogni attività sia eseguita correttamente e bisogna prendere nota della qualità dei movimenti (se questi sono fluidi o scoordinati, agili o goffi) e registrare attentamente la presenza o assenza di mirror movements.
Somministrazione
Prima di iniziare la somministrazione del test bisogna completare la prima pagina del protocollo della Griffiths III, in cui devono essere inseriti tutti i dati del bambino, il giorno in cui viene somministrata la prova e deve essere calcolata l’età corretta (in giorno-mese-anno). Questo passaggio è molto importante perché l’età corretta del bambino rappresenta il punto di partenza orientativo rispetto alla fascia di età da cui iniziare. In seguito l’età corretta verrà trasformata in mesi.
Le scale Griffiths dovrebbero essere somministrate a partire dalla scala A, B, C, D, e infine la scala E.
Generalmente si vanno a ricerca due dati: il livello base e il tetto della scala:
- La base si stabilisce quando il bambino, all’interno della stessa scala, riesce ad effettuare 6 item di seguito. La base corrisponde all’ultimo degli item consecutivi superati. è importante stabilire questo dato poiché tutti gli item antecedenti al livello base stabilito vengono considerati superati. La base deve essere stabilita per tutte e cinque le scale in modo indipendente.
- Il tetto rappresenta il punto in cui si interrompe la somministrazione di una scala. Il tetto si stabilisce quando il bambino non riesce a completare 6 item consecutivi all’interno della stessa scala, non viene assegnato nessun punteggio agli item successivi al tetto.
Ogni item deve essere somministrato seguendo le informazioni fornite dal manuale. Ci possono essere diverse modalità:
- Delle prove a tempo;
- Delle prove con dimostrazione da parte dell’operatore;
- Delle prove in cui possono essere concessi due tentativi;
- Delle prove che richiedono informazioni che possono essere fornite dai genitori.
Attribuzione del punteggio e scoring
Per quanto riguarda l’attribuzione del punteggio:
- Viene assegnato il punteggio di 1 punto quando il bambino riesce a superare la prova o presenta quella determinata competenza;
- Viene assegnato il punteggio di 0 punti quando non riesce a completare la prova o non presenta una determinata competenza.
Successivamente per ogni scala si calcolerà il punteggio grezzo che è stato raggiunto, sommando i punteggi assegnati ai diversi item, e verrà riportato il conto totale nell’apposito riquadro per la scala e la fascia di età presa in esame. Si effettua lo stesso procedimento per tutte le scale di tutte le fasce di età che sono state somministrate (Tabella 1). Dunque:
- Per prima cosa si calcola il punteggio grezzo per ogni scala in ogni fascia d’età,
- successivamente si sommano i punteggi grezzi di tutte le scale per ogni anno ottenendo il punteggio globale di sviluppo,
- in seguito si sommano tutti i punteggi ottenuti per ogni scala (es. Scala A) e si ottiene il punteggio totale,
- infine si sommano tutti i punteggi globale di sviluppo e si dividono per 5.
|
ANNO |
Scala A p.grezzo |
Scala B p.grezzo |
Scala C p.grezzo |
Scala D p.grezzo |
Scala E p.grezzo |
P. Generale di Sviluppo |
|
1 |
/17 |
/17 |
/20 |
/18 |
/19 |
|
|
2 |
/11 |
/16 |
/15 |
/15 |
/16 |
|
|
3 |
/10 |
/10 |
/8 |
/10 |
/7 |
|
|
4 |
/10 |
/8 |
/9 |
/10 |
/7 |
|
|
5 |
/9 |
/6 |
/8 |
/6 |
/7 |
|
|
6 |
/6 |
/6 |
/7 |
/6 |
/7 |
|
|
TOTALE |
|
|
|
|
|
____/5=____ |
Tabella 1. Tabella riassuntiva dei punteggi grezzi per scala
Si ottengono così dei punteggi grezzi totali per ogni scala e un punteggio grezzo globale di sviluppo. Il punteggio grezzo verrà convertito in età equivalente in mesi, punteggio ponderato, Quoziente di sviluppo, intervallo di confidenza (IC), Stanine e Percentile (Tabella 2).
Età equivalente: Questa misura consente di stabilire, per ciascun soggetto in ciascuna sottoscala esaminata, l’età cronologica a cui vengono riferite le prestazioni presentate dal soggetto.
Punteggio ponderato: Servono a indicare la posizione relativa del soggetto nel campione normativo e a fornire misure confrontabili che rendono possibile un'immediata comparazione dei risultati conseguiti dal medesimo soggetto in test differenti.
Quoziente di sviluppo: questo dato indica il livello di sviluppo raggiunto dal bambino nella determinata area che si sta considerando.
Intervallo di confidenza: è un insieme di valori definiti come un intervallo di valori plausibili, rispetto quel parametro che si è misurato, da una maggiore attendibilità rispetto al risultato ottenuto.
Stanine: è un'unità su una scala di nove livelli usata per raggruppare i risultati dei test.
Percentile: è una misura usata in statistica per indicare il minimo valore sotto al quale ricade una data percentuale degli altri elementi sotto osservazione.
|
|
P. grezzi |
Età equivalente |
P. ponderati |
QS |
IC 95% del QS |
Percentili |
Stanine |
|
Scala A |
|
|
|
|
|
|
|
|
Scala B |
|
|
|
|
|
|
|
|
Scala C |
|
|
|
|
|
|
|
|
Scala D |
|
|
|
|
|
|
|
|
Scala E |
|
|
|
|
|
|
|
|
PGS |
|
|
|
|
|
|
|
Tabella 2. Tabella di conversione dei punteggi grezzi totali
Successivamente si possono descrivere i punteggi standard ottenuti usando la tabella di classificazione descrittiva (tabella opzionale). Utilizzando tale tabella, presente nel capitolo 1, è possibile interpretare i punteggi standard relativi ai punteggi ponderati, QS e ai punti Stanine attraverso una classificazione descrittiva in cui i risultati riportati possono essere ad esempio “Nella media” o “Al limite”.
Si devono tracciare i profili utilizzando i 3 grafici del foglio di analisi. Nel grafico si tracciano i profili dei punteggi relativi a:
- punteggi ponderati ottenuti;
- punteggi del quoziente di sviluppo ottenuti;
- punteggi di età equivalente in mesi ottenuti.
L’interpretazione dei risultati è la parte più importante. Si prendono in considerazione:
- I punteggi standardizzati;
- I tre profili tracciati;
- La classificazione descrittiva.
Il quadro finale ci permette di:
- Comprendere il livello di sviluppo del bambino al momento della valutazione, con i punti di forza e di debolezza;
- Discutere con i genitori della necessità di ulteriori indagini;
- Sviluppare programmi educativi o di intervento precoce;
- Stimare l’efficacia di tali programmi se viene sottoposto a nuova valutazione;
- Discutere degli sviluppi futuri con i genitori.
Capitolo 6 : Lo studio
Obiettivo dello studio
Il presente studio nasce dalla necessità di agevolare l’indagine diagnostica di alcuni tra i disturbi del neurosviluppo, attraverso una scala di sviluppo capace di analizzare tutte le aree.
Alcuni disturbi che insorgono nei primi anni di vita del bambino, ed in particolare quelli analizzati in questo studio, si manifestano con una sintomatologia similare, che trae facilmente in inganno, soprattutto se il bambino è in età prescolare. Bambini che hanno diagnosi di Autismo, Ritardo Globale di Sviluppo e Disturbo Misto dello Sviluppo possono presentare dei deficit in particolare nella sfera comunicativa e del linguaggio, derivati però da cause differenti.
L’obiettivo dello studio è quello di valutare la possibilità di realizzare un profilo di sviluppo, specifico per ogni disturbo, attraverso l’utilizzo dei dati provenienti dalle diverse sottoscale del test Griffiths III. Questo profilo di sviluppo si ottiene confrontando i dati ottenuti, in particolare quelli relativi all’età equivalente, il quoziente di sviluppo, i percentili ed i punteggi ponderati.
La casistica
È stato intrapreso uno studio retrospettivo basato su un campione di 100 bambini, che si sono recati per una prima valutazione neuropsichiatrica di inquadramento diagnostico presso il Servizio per i Disturbi del Neurosvilippo della UOC di Neuropsichiatria Infantile (Dipartimento di Neuroscienze Umane -“Sapienza” Università di Roma).
Il campione è composto da 100 bambini di età compresa tra i 18 e i 68 mesi di vita (media 39,96 mesi, deviazione standard +/- 10,84). Di questi, 78 presentano diagnosi di Disturbo dello Spettro dell’Autismo (ASD); 4 presentano diagnosi di Ritardo Globale dello Sviluppo (GDD) e 18 presentano diagnosi di Disturbo Specifico Misto di Sviluppo (MSDD).
Sono presenti in totale 79 bambini e 21 bambine. Tra i casi di Autismo il rapporto maschi-femmine è di 4,2:1 (81% maschi, 19%femmine). Tra i casi di Ritardo Globale di Sviluppo il rapporto è di 1:1 (50% maschi e 50% femmine). Tra i casi di Disturbo Specifico Misto il rapporto è di 3,5:1 (78% maschi e il 22% femmine).
La prevalenza maschile del campione è strettamente correlata al fatto che i disturbi del neurosviluppo colpiscono principalmente gli individui di sesso maschile piuttosto che quelli di sesso femminile. In particolare l’autismo colpisce 1 bambino su 77, con una prevalenza maschile di 4,4 volte in più rispetto a quella femminile.

|
Casistica totale |
Casistica ASD |
Casistica GDD |
Casistica MSDD |
|
|
età media in mesi |
39,96 |
38,93 |
43,50 |
43,61 |
|
Deviazione standard |
+/-10,84 |
+/-10,86 |
+/-9,19 |
+/-10,61 |
Tabella n.3. Tabella riassuntiva del campione in esame
Strumenti e metodi
Tutti i soggetti del campione sono stati sottoposti alla batteria di assessment che viene utilizzata presso il Servizio per i Disturbi del Neurosviluppo della UOC di NPI del Dipartimento di Neuroscienze Umane - “Sapienza” Università di Roma, costituita da:
- Scale Griffiths III – adattamento italiano;
- DP-3;
- ADOS-2;
- ADI-R;
- Scale Vineland;
- Prove specifiche per il profilo funzionale (TFL/TNL, PVCL, NRDLS, PMDS-2, ABC-2, GAP-T).
Nel nostro studio abbiamo confrontato i risultati ottenuti dai tre gruppi clinici nelle scale Griffiths III, in particolare confrontando le medie dell’Età Equivalente, dei Percentili, del Quoziente di Sviluppo e dei Punteggi Ponderati di ogni singola scala.
Risultati
Analisi dati Disturbo dello Spettro dell’Autismo

Grafico n.1

Grafico n.2
I grafici sovrastanti rappresentano il campione di bambini con Autismo.
Nel grafico n.1 sono stati messi a confronto i dati relativi all’età equivalente media, per ogni sottoscala delle scale Griffiths, e l’età media del campione. Da questo paragone si evidenzia una compromissione generale dello sviluppo, in quanto i valori restano decisamente al di sotto della media, ma con una caduta in particolare per quanto riguarda la scala B (Linguaggio e comunicazione) e la scala D (Personale-sociale-emotiva). Al contrario le capacità grosso motorie (scala E) e di coordinazione oculo-manuale (scala C) risultano meno inficiate, seppure inferiori all’età cronologica.
Il grafico n.2 rappresenta il Δ, cioè la differenza tra l’età equivalente ottenuta e l’età media, per ogni scala. Si evidenzia una caduta importante nella scala B (Δ=16,71) e di seguito anche per le scale D (Δ=13,65) e PGS (Δ=12,81).

Grafico n.3
In questo grafico sono stati messi a confronto i punteggi ponderati medi per ogni sottoscala del test e il punteggio ponderato atteso. Si evidenzia una compromissione generale dello sviluppo con una caduta, in particolar modo, nella scala B (Linguaggio e comunicazione) e nella scala D (personale-sociale-emotiva); mentre risultano meno compromesse le aree relative agli apprendimenti (scala A), l’area della coordinazione occhio-mano (scala C) e l’area grosso-motoria (scala E).

Grafico n.4
Nel grafico sovrastante sono stati messi a confronto il quoziente di sviluppo medio calcolato per ogni scala della Griffiths III e il quoziente di sviluppo atteso. Si registra una compromissione generale dello sviluppo con una caduta, in particolar modo, nella scala B (Linguaggio e comunicazione) dove il quoziente di sviluppo risulta appena superiore a 50 e anche se in misura minore, nella scala D (personale-sociale-emotiva) dove risulta poco superiore a 60. La scala meno compromessa è quella grosso-motoria (scala E) in cui il quoziente di sviluppo è superiore a 70. Risulta ridotto in particolar modo il quoziente di sviluppo generale, in linea con quello del Linguaggio e comunicazione e della scala Personale-Sociale-Emotiva.

Grafico n.5
Nel grafico sovrastante sono stati confrontati i percentili medi ottenuti in ogni scala della Griffiths III con il 50° percentile, che rappresenta la mediana della curva gaussiana. La linea del cinquantesimo percentile è collocata in modo che il 50% dei bambini sia al di sopra e il 50% al di sotto di esso in una data età.
Si registra un andamento omogeneo, ma inferiore rispetto alle competenze attese, in quanto nel database utilizzato sono presenti numerosi dati estremi (<1° percentile) che influenzano e gravano di molto sulla media. I punteggi più bassi si verificano per le scale B (linguaggio e comunicazione) e D (personale-sociale-emotiva), mentre valori leggermente più alti si possono trovare nelle scale A (base degli apprendimenti) ed E (grosso-motoria). Il punteggio più compromesso lo troviamo relativamente al punteggio generale di sviluppo.
Analisi dati Ritardo Globale dello Sviluppo

Grafico n.6

Grafico n.7
I grafici sovrastanti rappresentano il campione di bambini con Ritardo Globale dello Sviluppo.
Nel grafico n.6 sono stati messi a confronto i dati relativi all’età equivalente media, per ogni sottoscala delle scale Griffiths, e l’età media del campione. Da questo paragone si evidenzia una compromissione generale dello sviluppo, in quanto i valori restano decisamente al di sotto della media, ma per di più in maniera omogenea. I picchi di compromissione sono meno evidenti e riguardano le scale B (Linguaggio e comunicazione) e D (Personale-sociale-emotiva).
Al contrario l’area degli apprendimenti (scala A), le capacità grosso motorie (scala E) e di coordinazione oculo-manuale (scala C) risultano meno deficitarie.
Il grafico n.7 rappresenta il Δ, cioè la differenza tra l’età equivalente ottenuta e l’età media, per ogni scala. Si evidenzia una caduta rilevante nella scala B (Δ=20,75), nella scala D (Δ=18,75) e nella scala del PGS (Δ=15,75).

Grafico n.8
In questo grafico sono stati messi a confronto i punteggi ponderati medi per ogni sottoscala del test e il punteggio ponderato atteso. Si evidenzia una compromissione generale dello sviluppo con una caduta, in particolar modo, nella scala B (Linguaggio e comunicazione), nella scala D (personale-sociale-emotiva) e nella scala PGS (Punteggio Generale di Sviluppo); mentre risultano meno compromesse le aree relative agli apprendimenti (scala A), e l’area grosso-motoria (scala E) in particolare.

Grafico n.9
Nel grafico sovrastante sono stati messi a confronto il quoziente di sviluppo medio calcolato per ogni scala della Griffiths III e il quoziente di sviluppo atteso. Si registra una compromissione generale dello sviluppo, che risulta particolarmente omogeneo, con una caduta, in particolar modo, nella scala B (Linguaggio e comunicazione) dove il quoziente di sviluppo risulta di 46,5 e, anche se in misura minore, nella scala D (personale-sociale-emotiva), dove risulta di poco inferiore a 50. Le scale meno compromesse sono quella degli apprendimenti (scala A), quella grosso-motoria (scala E) e quella della coordinazione oculo-manuale (scala C). Risulta ridotto in particolar modo il quoziente di sviluppo generale.

Grafico n.10
Nel grafico sovrastante sono stati confrontati i percentili medi ottenuti in ogni scala della Griffiths III con il 50° percentile, che rappresenta la mediana della curva gaussiana. Si registra un andamento omogeneo, ma notevolmente inferiore rispetto alle competenze attese, con un unico picco che si posiziona all'altezza della scala E, che rappresenta le competenze grosso-motorie.
Analisi dati Disturbo Specifico Misto di Sviluppo
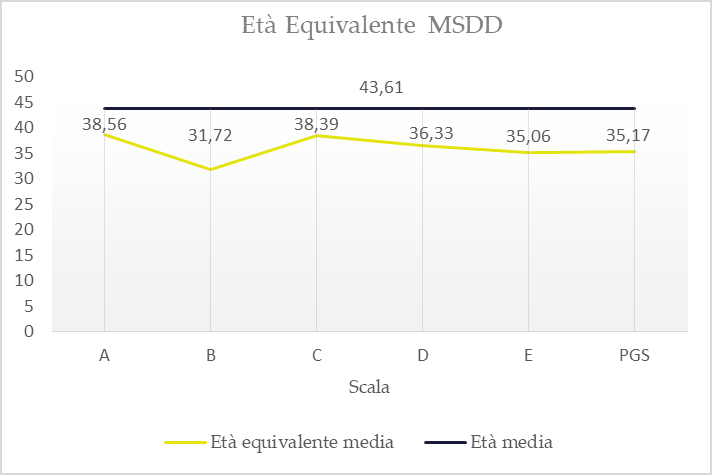
Grafico n.11

Grafico n.12
I grafici sovrastanti rappresentano il campione di bambini con Disturbo Specifico Misto di Sviluppo. Nel grafico n.11 sono stati messi a confronto i dati relativi all’età equivalente media, per ogni sottoscala delle scale Griffiths, e l’età media del campione. Da questo paragone si evidenzia una compromissione generale dello sviluppo non eccessivamente rilevante, in quanto i valori non si discostano molto dalla media. L’unica caduta la possiamo trovare per quanto riguarda la scala B (Linguaggio e comunicazione), mentre i picchi più alti si trovano in corrispondenza delle scale A (base degli apprendimenti e C (coordinazione oculo-manuale).
Il grafico n.12 rappresenta il Δ, cioè la differenza tra l’età equivalente ottenuta e l’età media, per ogni scala. Si evidenzia una caduta maggiore nella scala B (Δ=11,89) rispetto alle altre, in particolar modo rispetto alle scale A e C.

Grafico n.13
In questo grafico sono stati messi a confronto i punteggi ponderati medi per ogni sottoscala del test e il punteggio ponderato atteso. Si evidenzia una compromissione maggiore per le scale B (Linguaggio e comunicazione) e la scala PGS (Punteggio generale di sviluppo); mentre risultano meno compromesse le aree relative agli apprendimenti (scala A), e l’area della coordinazione occhio-mano (scala C). Le scale D (personale-sociale-emotiva) e la scala E (grosso-motoria) sono lievemente deficitarie.

Grafico n.14
Nel grafico sovrastante sono stati messi a confronto il quoziente di sviluppo medio calcolato per ogni scala della Griffiths III e il quoziente di sviluppo atteso. I dati si collocano complessivamente di poco al di sotto del punteggio atteso, la caduta maggiormente rilevante si può osservare in corrispondenza della scala B (Linguaggio e comunicazione) e della scala del punteggio generale di sviluppo. Le scale meno compromesse sono quelle relative all’area degli apprendimenti (scala A) e della coordinazione oculo-manuale (scala C).

Grafico n.15
Nel grafico sovrastante sono stati confrontati i percentili medi ottenuti in ogni scala della Griffiths III con il 50° percentile, che rappresenta la mediana della curva gaussiana.
Si registra un andamento disomogeneo, con picchi che si posizionano all’altezza delle scale A e C, e una deflessione in corrispondenza della scala B. Punteggi medi li troviamo in corrispondenza delle scale D ed E. Il punteggio generale di sviluppo risulta inferiore rispetto a tutti gli altri.
Analisi di confronto tra ASD, GDD e MSDD

Grafico n.16
Nel grafico sovrastante sono state messe a confronto i valori Δ (differenza tra età media ed età equivalente) ottenuti per ogni scala della Griffiths III tra i bambini con ASD, i bambini con GDD e i bambini con MSDD.
In particolar modo si registrano valori più alti, quindi maggiori differenze rispetto all’età cronologica, nel campione dei bambini con Ritardo Globale, mentre risulta meno compromesso il campione dei bambini con Disturbo Misto.
Le linee relative al campione degli ASD e dei GDD presentano un’andatura simile, con cadute maggiori per quanto riguarda le scale del linguaggio e comunicazione (B) e quella personale-sociale-emotiva (D). Tuttavia è importante sottolineare che le competenze dei bambini con Ritardo presentano delle differenze più importanti rispetto a quelle attese per età, rispetto ai bambini con autismo.
Il campione degli MSDD, invece, presenta un'andatura lineare, con una caduta importante in corrispondenza dell’area linguistica, ed un’altra caduta, meno valida dal punto di vista numerico, ma ugualmente significativa, nell’area motoria.
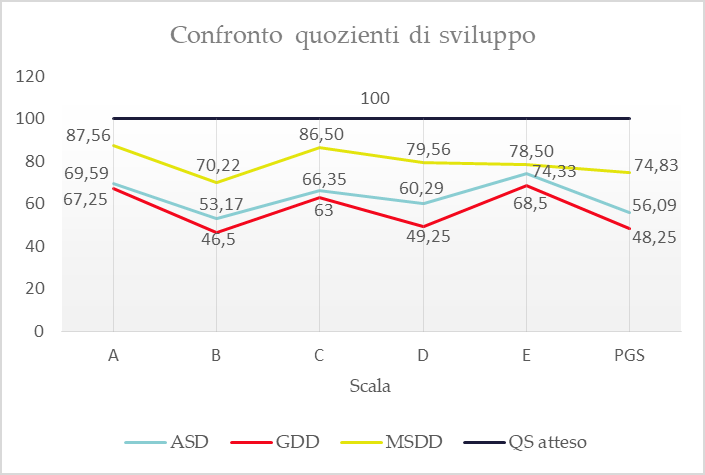
Grafico n.17
Nel grafico sovrastante sono state messe a confronto le medie del quoziente di sviluppo ottenute per ogni scala della Griffiths III tra i bambini con ASD, i bambini con GDD e i bambini con MSDD.
Si registrano per tutte e tre le popolazioni dei valori inferiori alla media, in particolare per quanto riguarda il campione dei bambini con Ritardo Globale dello Sviluppo. Quest’ultimo campione presenta delle cadute principalmente nelle scale B, D e PGS, cadute che corrispondono a quelle del campione degli ASD, seppure questi ultimi presentino un profilo globalmente più in linea con quello atteso.
Il campione dei bambini con Disturbo Misto, invece, si avvicina maggiormente al valore atteso. Questi ultimi presentano dei picchi nelle scale relative agli apprendimenti e alla coordinazione oculo-manuale, mentre cadono maggiormente nella scala linguistica. Inoltre presentano dei valori generalmente più bassi nelle scale D (personale-sociale-emotiva) ed E (grosso-motoria).

Grafico n.18
Nel grafico sovrastante sono stati messi a confronto i percentili medi ottenuti per ogni scala della Griffiths III tra i bambini con ASD, con GDD e con MSDD.
Tra tutti il campione dei bambini con Disturbo Misto presenta i valori percentili più alti, tra il 14° e il 30° percentile. Le competenze maggiormente sviluppate risultano essere quelle relative alle scale A e C, mentre i valori più bassi si riscontrano nell’area B e del punteggio generale di sviluppo. Anche l’area motoria (scala E) e l’area socio-emotiva (scala D) risultano inficiate.
Il campione dei bambini con Autismo presenta uno sviluppo maggiormente omogeneo, tra il 9° e il 17° percentile. Le aree più sviluppate risultano essere quelle relative alla scala A ed E, mentre quelle maggiormente compromesse sono le scale B, D e il PGS.
Il campione dei bambini con Ritardo Globale presenta un profilo quasi del tutto omogeneo e globalmente inferiore alla media e agli altri due analizzati. Presenta un valore al di sotto del 1° percentile per le scale B, D e del PGS; un valore basso, ma superiore al 1° percentile, per le scale A e C, mentre il valore più alto viene raggiunto nella scala E (8,5° percentile).
Conclusioni
I dati che emergono dal seguente studio ci permettono di affermare la possibilità di creare, attraverso la specificità e l’accuratezza delle scale Griffiths III, un ipotetico profilo di sviluppo caratteristico e singolare per ciascuno dei disturbi sopracitati.
Queste scale, infatti, analizzano ciascuna area di sviluppo e svelano i punti di forza e le criticità di ogni bambino, permettendo all’operatore di avere una visione globale ed esaustiva del paziente preso in esame.
La scala, infatti, non solo sostiene il clinico nelle scelte relative al piano di intervento abilitativo o riabilitativo, ma garantisce una linea guida che, in associazione ad altre indagini strutturate ed osservative, orienta il neuropsichiatra in direzione di una diagnosi che sia il più possibile accurata e tempestiva.
I profili emersi, delineati nei grafici precedenti, risultano conformi rispetto a quelli attesi. Pongono infatti l’accento sulle criticità e sui nuclei del disturbo di ciascuna patologia, senza trascurare quelle aree che rappresentano i maggiori punti di forza del paziente.
In particolare si evince che, nella popolazione dei bambini con autismo, il profilo risulta globalmente inferiore rispetto a quello atteso, con cadute prevalenti nelle scale del linguaggio e delle capacità di relazione. Queste infatti risultano essere i principali nuclei del disturbo, nonché gli elementi più rilevanti tra i criteri diagnostici. Il DSM 5 infatti cita come primo criterio le difficoltà persistenti nella comunicazione e nell'interazione sociale in molteplici contesti, i deficit nei comportamenti comunicativi verbali e non verbali e l’incapacità di entrare in relazione con l’altro.
Il profilo risulta, così, eterogeneo, con cadute nelle scale B e D e picchi nelle scale A,C ed E. Anche questo risultato è in qualche modo rappresentativo della popolazione che ci troviamo ad analizzare. I bambini con autismo presentano solitamente capacità di coordinazione oculo-manuale e bi-manuale piuttosto adeguate e alcuni di loro risultano avere delle capacità di percezione visiva anche al di sopra della media rispetto ai coetanei. Le capacità che in assoluto risultano essere maggiormente in linea sono quelle grosso-motorie; infatti questa patologia non interessa quasi mai l’aspetto motorio globale. La scala A, relativa agli apprendimenti, risulta essere meno indicativa delle altre. Quest’ultima indaga le capacità di comprensione, memoria e le funzioni esecutive del bambino preso in esame. Queste caratteristiche relative agli apprendimenti potrebbero essere sviluppate in maniera diversa in base alla presenza o assenza di disabilità intellettiva, in comorbidità con l’autismo.
Il profilo dei bambini con Ritardo Globale dello Sviluppo risulta complessivamente il più omogeneo tra i tre ed anche quello con i punteggi più bassi rispetto alla media. Le cadute maggiormente rilevanti riguardano l’area del linguaggio, l’area personale-sociale-emotiva e il punteggio generale di sviluppo. Un punteggio leggermente migliore si osserva nelle scale degli apprendimenti e della coordinazione occhio-mano, mentre l’area che in assoluto rappresenta un punto di forza è quella grosso-motoria.
Anche questo profilo risulta coerente rispetto ai criteri diagnostici del disturbo. I bambini con ritardo globale presentano infatti una mancata acquisizione di adeguate competenze posturali, cognitive, comunicative e/o linguistiche. Questo giustifica i punteggi omogeneamente più bassi rispetto alla media, con un unico picco in corrispondenza delle capacità motorie, che non sono inficiate in maniera importante.
Il profilo dei bambini con Disturbo Specifico Misto dello Sviluppo è in assoluto quello che presenta i punteggi più alti ed in linea con il campione normativo. Il profilo risulta disomogeneo con una caduta importante nella scala del linguaggio e due picchi in corrispondenza delle aree cognitiva e oculo-manuale. Le capacità emotivo-relazionali e grosso-motorie risultano deficitarie, ma non in maniera rilevante.
Un profilo così nettamente disomogeneo risulta in linea con le caratteristiche diagnostiche di questi bambini. Il Disturbo Specifico Misto dello Sviluppo è caratterizzato, infatti, da una mescolanza di disturbi come il Disturbo dell'Eloquio e del Linguaggio e il Disturbo della Funzione Motoria, ma tra questi nessuno prevale in maniera tale da costituire la diagnosi principale.
Mettendo a confronto i profili in esame possiamo notare inizialmente che tutti e tre presentano una caduta, più o meno importante, relativa alla scala B di linguaggio e comunicazione.
Per interpretare questo dato bisogna necessariamente prendere in considerazione che la maggior parte delle segnalazioni, che giungono presso i Centri Specialistici di Neuropsichiatria Infantile, riguardano bambini che non hanno sviluppato il linguaggio nei tempi attesi o che presentano delle difficoltà nel linguaggio espressivo. Infatti questo è un segnale che, soprattutto oggigiorno, desta non poca preoccupazione in genitori, parenti, insegnanti ed altre figure che ruotano attorno al bambino.
Una difficoltà di linguaggio, però, può provenire da diverse cause e molto spesso può rivelarsi “la punta dell’iceberg” di un disturbo che possiede un diverso nucleo centrale.
Nel caso dell’autismo, infatti, le difficoltà di comunicazione, in associazione alle difficoltà di interazione sociale, rappresentano il “core” del disturbo. Sono bambini che non hanno ancora compreso il valore della comunicazione e gli strumenti comunicativi, verbali e preverbali, vengono spesso utilizzati in modo rigido, non eterodiretto, avulsi dallo scambio interattivo e comunicativo.
Nel caso del Ritardo Globale di Sviluppo le difficoltà della parola rappresentano una conseguenza di un ritardo che colpisce tutte le aree dello sviluppo. Questi bambini molto spesso non parlano poiché lo sviluppo del linguaggio è in stretta relazione con lo sviluppo di altri ambiti cognitivi, come ad esempio l’attenzione (cioè la capacità di focalizzare e mantenere l’attenzione), le capacità percettive, motorie, di memoria, di flessibilità cognitiva e non ultima, la capacità simbolica.
Per quanto riguarda il Disturbo Specifico Misto di Sviluppo, le difficoltà linguistiche si trovano spesso correlate a difficoltà motorie, che spesso vengono sottostimate dalle figure che si occupano del bambino. In questi casi spesso accade che ci si rivolga ad un controllo specialistico neuropsichiatrico poiché il bambino “parla male” senza accorgersi che sono presenti anche altre difficoltà nell’aspetto motorio, soprattutto delle capacità motorie superiori, che possono avere lo stesso nucleo di base del disturbo (come ad esempio la pianificazione).
In conclusione potremmo distinguere i tre disturbi, sulla base dei dati ottenuti, in questo modo:
- il campione con Disturbo dello Spettro dell’Autismo presenta punteggi più bassi nella scala di linguaggio e comunicazione e in quella personale-sociale-emotiva.
- il campione con Ritardo Globale presenta un profilo di sviluppo con un’andatura simile al primo, ma globalmente inferiore. Inoltre la scala grosso-motoria in questo profilo presenta dei punteggi molto alti rispetto alle altre scale.
- il campione con Disturbo Misto presenta un profilo maggiormente in linea rispetto al campione normativo, con una caduta importante nella scala del linguaggio e con un punteggio basso, soprattutto se paragonato agli altri due, nell’area grosso-motoria.
Nonostante questo studio ci permetta di delineare dei profili caratteristici per alcuni disturbi del neurosviluppo, non risulta essere privo di criticità. Innanzitutto non è stata effettuata una differenziazione, nel campione degli ASD, tra quelli che presentano o meno una compromissione cognitiva e quelli che presentano o meno una compromissione linguistica.
Un altro limite è rappresentato dalla numerosità del campione. Questo infatti risulta disomogeneo in quanto è composto per il 78% da bambini con Autismo, per il 18% da bambini con Disturbo Misto e solo il 4% è costituito da bambini con Ritardo Globale. Infine non viene fatta una distinzione in fasce di età, che avrebbe permesso una maggiore accuratezza dei risultati.
Il presente studio dovrà quindi essere oggetto di un ulteriore approfondimento per rendere maggiormente attendibili e veritieri i profili emersi dai dati della scala Griffiths III, prendendo in considerazione un campione più ampio, più equamente distribuito, e differenziato per sottotipi all’interno della stessa categoria diagnostica.
Ipotesi riabilitative
Sulla base dei risultati ottenuti dal presente studio è possibile non solo orientare un processo diagnostico, che altrimenti risulterebbe ancora più complesso e lungo, ma anche sostenere il clinico nelle scelte relative al trattamento riabilitativo.
Un piano di intervento, per essere efficace, deve avere le seguenti caratteristiche: deve essere specifico rispetto all’espressività del disturbo; individualizzato in relazione alle risorse e strategie di compenso del bambino; globale, perché deve investire tutte le aree dello sviluppo; dinamico poiché si modifica con la crescita del bambino e mirato rispetto agli obiettivi.
Rimanendo nell’ottica secondo la quale un programma riabilitativo debba essere il più possibile individualizzato e centrato rispetto ai punti di forza ed alle criticità del bambino, possiamo comunque stilare delle ipotesi di trattamento sulla base dei dati che abbiamo estrapolato.
Il piano di intervento per bambini con Ritardo Globale di Sviluppo dovrà sicuramente investire tutte le aree. Dovrà essere incentrato innanzitutto sulla formazione della rappresentazione mentale attraverso la sperimentazione dell’azione; è importante lavorare sulla consapevolezza delle proprie azioni e dell’ambiente, sulla permanenza dell’oggetto, sui rapporti spaziali, temporali e causa- effetto, sulle categorie e le seriazioni. I bambini con questo disturbo potrebbero avere delle buone capacità motorie, che possono essere considerate un punto di forza e possono orientare le attività verso dei giochi senso-motori, che ci permettono di lavorare anche sugli aspetti comunicativo-relazionali e cognitivi.
Il piano di intervento per i bambini con Autismo dovrà essere mirato rispetto al “core” del disturbo e cioè le capacità comunicative e di relazione ed interazione sociale. Di conseguenza il progetto terapeutico prevederà l’attivazione di interventi finalizzati a migliorare l’interazione sociale, arricchire la comunicazione preverbale e verbale, favorire un ampliamento degli interessi ed una maggiore flessibilità degli schemi di azione. Inoltre, in base alle caratteristiche del bambino, si possono sfruttare i punti di forza che potrebbero essere le capacità motorie, oppure quelle visuo-percettive o di motricità fine, per il raggiungimento degli obiettivi sopracitati.
Anche per i bambini affetti da Disturbo Specifico Misto di Sviluppo è fondamentale progettare un intervento integrato, centrato sulle difficoltà del bambino. È importante inoltre analizzare anche le capacità motorie di questi bambini, che potrebbero inaspettatamente rivelarsi il nucleo del disturbo.
È quindi di fondamentale importanza stabilire un piano di intervento che tenga conto delle caratteristiche del paziente, ma che sia soprattutto condiviso e accettato da tutte le figure che si occupano del bambino, a partire dall’equipe di clinici fino ad arrivare alla famiglia, la scuola, lo sport.
Bibliografia
- American Psychiatric Association (2014) Manuale Diagnostico e Statistico dei Disturbi Mentali, quinta edizione, ed. italiana a cura di M. Biondi, Raffaello Cortina Editore, Milano
- Bélanger S.A., Caron J. (2018) Evaluation of the child with global developmental delay and intellectual disability. Paediatr Child Health.
- Chaste P., Leboyer M. (2012) Autism risk factors: genes, environment, and gene-environment interactions. Dialogues Clin Neurosci.
- Chiarotti F., Venerosi A. (2020) Epidemiology of Autism Spectrum Disorders: A Review of Worldwide Prevalence Estimates Since 2014. Brain Sci.
- Cook K.A., Willmerdinger A.N. (2015) The History of Autism. Furman University
- Dornelas F., Duarte N.M., Magalhães C. (2015) Atraso do desenvolvimento neuropsicomotor: mapa conceitual, definições, usos e limitações do termo [Neuropsychomotor developmental delay: conceptual map, term definitions, uses and limitations]. Rev Paul Pediatr.
- Đurić-Zdravković A., Japundža-Milisavljević M., Milanović-Dobrota B., Banković S. (2019) Play and social skills of kindergarten children with mixed specific developmental disorders. Specijalna Edukacija i Rehabilitacija, Vol 18, Iss 4, Pp 419-441
- Fatikhovaa L.F., Sayfutdiyarovab E.F.(2016) Understanding of unsafe situations by children with intellectual disabilities.Psychology in Russia: State of the Art Volume 9, Issue 4
- Gaebel W., Zielasek J., Reed G.M. (2017) Mental and behavioural disorders in the ICD-11: concepts, methodologies, and current status. Psychiatr Pol.
- Grimaldi Capitello T., Puddu A., Piga S., Cuttini M., Gentile S. et al. (2014) Parental Perception of Emotional Problems in Children and Adolescents with Mixed Specific Developmental Disorder.
- Habibullah H., Albradie R., Bashir S. (2019) Identifying pattern in global developmental delay children: A retrospective study at King Fahad specialist hospital, Dammam (Saudi Arabia).
- Krawczyk P., Święcicki Ł. (2020) ICD-11 vs. ICD-10 - a review of updates and novelties introduced in the latest version of the WHO International Classification of Diseases. Psychiatr Pol.
- Li H., Wang C., Feng J., Wang B., Li C., Jia F. (2020) A Developmental Profile of Children With Autism Spectrum Disorder in China Using the Griffiths Mental Development Scales. Frontiers in Psychology, volume 11
- Lord C., Elsabbagh M., Baird G., Veenstra-Vanderweele J. (2018) Autism spectrum disorder. Lancet.
- Mastrangelo G. (1995) Manuale di Neuropsichiatria dell'età evolutiva. Il pensiero Scientifico Editore, Roma.
- McLeais M., McCormick K., Baird S.M. (1991) Concurrent validity of the Griffiths' Mental Development Scales with a population of children under 24 months. Journal of Early Intervention 15.4
- Morris-Rosendahl D.J., Crocq M.A. (2020) Neurodevelopmental disorders-the history and future of a diagnostic concept. Dialogues Clin Neurosci.
- Shoba S., Preeti J., Preeti K., Sowmya B. (2018) Childhood disorders in international classification of diseases and related health Problems-11 and their relationship to diagnostic and statistical manual of mental Disorders-5 and international classification of diseases and related health Problems-10.
- Spitzer R.L., Cantwell D.P., (1980) The DSM-III Classification of the Psychiatric Disorders of Infancy, Childhood, and Adolescence. Journal of theAmerican Academy of ChildPsychiatry
- Tombaccini P., Parma T.(2014) La storia del DSM (Manuale Diagnostico e Statistico dei Disturbi Mentali) e il DSM-5 (APA, 2013).Centro di psicologia ad indirizzo clinico e dell'età evolutiva e psicoterapia.
- Vatanoğlu-Lutz E., Ataman A., Biçer S. (2014) Medicine in Stamps: History of Autism Spectrum Disorder (ASD) Through Philately. Journal of Neurological Sciences
- Wang H., Du Y., Mao Z., Che Y., Li H., Ding L., Jin H. (2021) Use of the Griffiths mental development scale-Chinese in the assessment of children with autism spectrum disorder and global developmental delay/intellectual disability. Medicine (Baltimore).
- World Health Organization (2016) Classificazione statistica internazionale delle malattie e dei problemi sanitari correlati – Decima revisione, quinta edizione, edizione italiana a cura di Direzione Centrale Salute, Integrazione Sociosanitaria, Politiche Sociali e Famiglia, Regione Autonoma Friuli Venezia Giulia.
Sitografia
- https://en.wikipedia.org/wiki/Specific_developmental_disorder
- https://icd.who.int/browse11/l-m/en
- https://m.iliveok.com/health/mixed-specific-developmental-disorders-children_76866i15937.html
- https://www.aiditalia.org/it/dislessia-che-fare
- https://www.aricd.ac.uk/about-aricd/dr-ruth-griffiths/
- https://www.diagnosiprenatale.com/diagnosi-prenatale/cariotipo-molecolare-tecnica-array-cgh.aspx#:~:text=L'ibridazione%20genomica%20comparativa%20su,22%20autosomi%20
- https://www.istitutobeck.com/autismo/diagnosi-autismo
- https://www.mencap.org.uk/learning-disability-explained/conditions/global-development-delay
- https://www.salute.gov.it/portale/saluteMentale/dettaglioContenutiSaluteMentale.jsp?lingua=italiano&id=5613&area=salute%20mentale&menu=vuoto
- https://www.who.int/classifications/icd/en/HistoryOfICD.pdf

































