Il DISTURBO DELLO SPETTRO DELL’AUTISMO: Definizione; Criteri diagnostici; Caratteristiche cliniche; Segni, Indici di rischio, Diagnosi e Interventi precoci; Strumenti di valutazione; Studi di efficacia
CAPITOLO 1 Il Disturbo dello spettro dell’autismo
CAPITOLO 2 Diagnosi precoce e indici di rischio
CAPITOLO 3 Interventi precoci per l’autismo
Il Disturbo dello Spettro dell’Autismo
Definizione del disturbo dello Spettro dell’Autismo
Il Disturbo dello Spettro dell’Autismo (ASD) è un disturbo del neurosviluppo nel quale un’alterazione dello sviluppo cerebrale presente fin dalla nascita si manifesta in età precoce con uno spettro di sintomi che si possono manifestare in misura variabile, rendendo la presentazione clinica del disturbo molto eterogenea. Gli ASD sono caratterizzati da difficoltà nella comunicazione, nell’interazione sociale, e da schemi di comportamento e interessi ripetitivi, ristretti e stereotipati. A questi sintomi principali si associano nella maggior parte dei bambini deficit motori, spesso a insorgenza precoce. Sono molto frequenti anche atipie sensoriali, deficit cognitivi e delle funzioni esecutive. Questi disturbi associati non devono essere messi in secondo piano poiché possono avere un forte impatto sulla qualità della vita.
La prevalenza di ASD in Italia, secondo gli ultimi studi epidemiologici, è di 1 su 87 (Narzisi et al., 2020), mentre negli Stati Uniti di 1 su 54 (Maenner et al., 2020), ed è maggiore nei maschi che nelle femmine, con un rapporto di 4,3 a 1 (Maenner et al., 2020), manifestandosi inoltre in genere con sintomi più severi nelle femmine. È frequente la comorbidità con altri disturbi. Nell’eziologia ha un ruolo chiave la genetica, insieme a fattori ambientali che influiscono precocemente sullo sviluppo (Lai, Baron Cohen et al. 2014).
Criteri diagnostici
Il Manuale Diagnostico e Statistico dei Disturbi mentali (American Psychiatric Association, 2013) definisce i Disturbi dello Spettro dell’Autismo come facenti parte della categoria dei Disturbi del Neurosviluppo (DN). I DN determinano dei sintomi clinici considerati l’esito finale di un processo che ha riguardato fasi di sviluppo molto precoci del bambino. Essi insorgono sempre durante la prima infanzia, e non vanno incontro a remissione.
Andando a trattare nello specifico i Disturbi dello Spettro dell’Autismo, il DSM-5 definisce quattro criteri diagnostici, i quali devono essere tutti soddisfatti per la diagnosi.
Il criterio A corrisponde ad un deficit persistente nella comunicazione e nell’interazione sociale in molteplici contesti, non spiegabile da un ritardo generalizzato dello sviluppo e manifestato da tutti e tre i seguenti punti:
- Deficit della reciprocità socio-emotiva;
- Deficit nei comportamenti comunicativi non verbali utilizzati nell’interazione sociale;
- Deficit di sviluppo e mantenimento di relazioni appropriate al livello di sviluppo (escluse quelle con genitori e caregiver).
Il criterio B corrisponde alla presenza di comportamenti e/o interessi e/o attività ristretti e ripetitivi, come manifestato da due dei seguenti punti:
- Linguaggio e/o motricità e/o uso di oggetti stereotipati o ripetitivi;
- Eccessiva aderenza alle routine, comportamenti verbali o non verbali ritualizzati e/o eccessiva resistenza ai cambiamenti;
- Fissazione in interessi altamente ristretti con intensità o attenzione anormali;
- Iper-reattività e/o ipo-reattività agli stimoli sensoriali o interessi inusuali per aspetti sensoriali dell’ambiente.
Il criterio C stabilisce che i sintomi devono essere presenti nella prima infanzia, anche se possono non essere completamente manifesti fino a che la domanda sociale crescente non eccede i limiti delle capacità del bambino.
Il criterio D stabilisce che i sintomi devono compromettere il funzionamento quotidiano del bambino.
Il criterio E stabilisce che i sintomi non devono essere riconducibili a disabilità intellettiva o a ritardo globale dello sviluppo.
All’interno dei domini A e B il DSM-5 prevede comunque che esista una variabilità nella manifestazione dei sintomi; ad esempio il difetto dei comportamenti comunicativi non verbali (dominio A) può presentarsi come una povera integrazione tra comunicazione verbale e non verbale, ma anche come una totale assenza dell’uso di espressioni facciali e gesti, così come le anomalie di reattività agli stimoli sensoriali (dominio B) possono presentarsi come una iper-reattività generale, come ipo-reattività generale, ma molto più spesso come una combinazione di iper-reattività a determinati stimoli e ipo-reattività ad altri. Questa variabilità di sintomi va a comporre l’estrema eterogeneità della presentazione clinica degli ASD.
Il criterio diagnostico D stabilisce che tali manifestazioni, per essere considerate patologiche, devono compromettere significativamente il comportamento adattivo del bambino nel suo ambiente familiare e sociale quotidiano; il Manuale definisce alcuni livelli di gravità di questa compromissione in base a quanto il bambino abbia bisogno di supporto nella comunicazione sociale, nell’avviare interazioni sociali e nel tollerare un’interruzione o un cambiamento nelle sue attività e nei suoi interessi ristretti.
Il Manuale indica poi di specificare se il Disturbo sia o meno associato a disabilità intellettiva, compromissione del linguaggio, condizione medica (ad esempio epilessia) o genetica nota (ad esempio Sindrome di Rett o dell’X fragile) o fattore di esposizione ambientale (ad esempio sindrome alcolica fetale), altri disturbi del neurosviluppo (ad esempio disturbo da deficit di attenzione e iperattività), mentali (ad esempio disturbo d’ansia) o comportamentali (ad esempio disturbo del comportamento dirompente) (American Psychiatric Association, 2013).
Caratteristiche cliniche
L’esordio dei sintomi avviene solitamente prima dei tre anni. I primi segni che emergono sono quelli dell’area comunicativa-relazionale: mancanza di relazioni appropriate al livello di sviluppo, scarso piacere nelle attività condivise, difficoltà nella comunicazione non-verbale con limitato uso del contatto oculare e delle espressioni facciali. Nello sviluppo del linguaggio sono presenti ritardi non compensati dall’uso dei gesti, difficoltà nella conversazione reciproca, linguaggio stereotipato o idiosincratico. Nel gioco si hanno deficit nel gioco imitativo, funzionale e immaginativo. L’area dei comportamenti e interessi ristretti e ripetitivi include interessi anomali e/o molto intensi, insistenza sulle routine, manierismi motori ripetitivi e stereotipati delle mani o di altre parti del corpo, particolare attenzione alle parti costituenti un oggetto piuttosto che all’oggetto nella sua interezza, anomali interessi sensoriali o alterata reattività agli stimoli. Come già detto, la presentazione è comunque molto eterogenea, e può variare anche nel corso dello sviluppo di uno stesso individuo (Sullivan, 2013).
Più della metà dei bambini affetti da ASD presentano disabilità intellettiva, mentre la restante parte ha un livello cognitivo nella norma o al di sopra della norma. I bambini con disabilità intellettiva ricevono solitamente una diagnosi più precoce, mentre coloro che presentano uno sviluppo cognitivo nella norma spesso arrivano più tardivamente ad una diagnosi (Sullivan, 2013).
Per quanto riguarda il linguaggio, da un terzo alla metà dei bambini diagnosticati presenta significativi ritardi del linguaggio, e può rimanere non verbale anche nell’età adulta. La percentuale di bambini che rimangono non verbali scende però al 20% per i bambini che ricevono una diagnosi ed un intervento precoce (Sullivan, 2013).
Lo studio prospettico di bambini considerati a rischio per lo sviluppo di un'ASD, ovvero fratelli e sorelle di bambini già diagnosticati per il disturbo e bambini con patologie genetiche che comportano un aumentato rischio (ad esempio la Sindrome dell’X-fragile), unito all’analisi dei video familiari registrati dalle famiglie di bambini diagnosticati successivamente, ha permesso di capire che alcuni segni sono presenti, in forme talvolta attenuate o comunque considerate non rilevanti da genitori e pediatri, anche in età molto precoci.
Diagnosi precoce e indici di rischio
Segni precoci dell’autismo
La diagnosi di Disturbo dello Spettro dell’Autismo avviene generalmente tra i 24 e i 36 mesi di vita, ma in molti casi anche più tardi. Infatti i sintomi principali possono manifestarsi tardivamente in alcuni casi, ovvero quando, come riportato nel DSM-5, la domanda sociale eccede il limite delle capacità del bambino. In genere i deficit sociali specifici dell’autismo, come la mancanza dell’orientamento al nome, le ridotte vocalizzazioni, l’uso atipico degli oggetti, la scarsa regolazione delle emozioni negative, la riduzione delle emozioni positive e la mancanza di iniziativa sociale, emergono tra i 12 ed i 24 mesi. Tuttavia esistono altri segni che si manifestano precocemente nel bambino, e che se valutati attentamente possono abbassare l’età della diagnosi.
Marker neurologici
Uno studio di Shen ed altri (2017), basato sullo studio prospettico di fratelli e sorelle minori di bambini già diagnosticati, ha rilevato come marker precoci alcuni segni neurobiologici e comportamentali che risultano correlati tra loro.
A 6 mesi lo studio ha rilevato un aumento del liquido cerebro spinale extra-assiale, un’alterata organizzazione della sostanza bianca, ed un’alterazione della connettività funzionale; il primo fattore, in particolare, correla con la presenza di deficit motori alla stessa età e con la severità dei sintomi a 3 anni, il secondo è associato alla presenza di anomale risposte sensoriali a 24 mesi, ed il terzo è associato all’insorgenza di sintomi in entrambe le aree interessate dagli ASD (comunicazione e interazione sociale e comportamenti e interessi ristretti e ripetitivi).
Da 6 a 12 mesi il gruppo di Shen ha osservato, nei bambini che successivamente sviluppano ASD, una rapida espansione superficie corticale; nello stesso periodo emergono i deficit attentivi e sensoriali ed il ridotto orientamento agli indizi sociali. Da 12 a 24 mesi si è osservato un aumento del volume cerebrale totale che correla con una maggiore severità dei sintomi nell’ambito dei deficit nella comunicazione e nell’interazione sociale, ma non nell’ambito dei comportamenti ristretti e ripetitivi; inoltre, nel medesimo periodo emergono deficit nello sviluppo linguistico e comportamenti ripetitivi.
Questi dati sono stati usati nello studio per programmare un computer tramite le tecniche di machine learning con la finalità di distinguere bambini con sviluppo tipico e bambini con ASD, esclusivamente sulla base delle differenze neurobiologiche; il programma ha classificato correttamente i soggetti con una sensibilità dell’88% ed una specificità del 95%. Gli Autori suggeriscono che, benché questi indici non possano essere utilizzati da soli come strumenti diagnostici, potrebbero essere utilizzati a fini prognostici, data la loro correlazione con la severità dei sintomi principali. Un esperimento analogo è stato condotto utilizzando come parametri di programmazione per il machine learning i dati sulla connettività funzionale a 6 mesi, ed il computer ha identificato con una sensibilità dell’82% ed una specificità del 100% i bambini che avrebbe ricevuto o non ricevuto una diagnosi di ASD all’età di 24 mesi. Gli Autori concludono che, mentre nella diagnosi le indagini neurobiologiche non potranno sostituire la valutazione clinica, questi marker potrebbero essere utilizzati sia come strumento di screening per identificare soggetti a rischio già dai 6 mesi, che in associazione con l’esame clinico per rendere più precoce e più accurata la diagnosi.
Deficit motori
Tra i deficit motori associati agli ASD troviamo anomalie nella motricità grossolana, prevalentemente nel cammino, nella motricità fine, nell’acquisizione delle tappe di sviluppo posturo-motorio, nei comportamenti anticipatori e nelle azioni imitate o coordinate. Negli ultimi anni sono stati fatti molti studi su tali aspetti dell’autismo, sia per stimare quanto essi siano frequenti e quanto essi correlino con altre caratteristiche cliniche, sia per capire se sia possibile utilizzare questi segni precoci, che possono emergere prima dei deficit sociali, per anticipare l’età della diagnosi.
Uno studio di Fulceri ed altri (2015) esplora la correlazione dei deficit motori, valutati con le scale di sviluppo motorio Peabody Developmental Motor Scales-2, con la gravità dei sintomi principali, valutata con la Autism Diagnostic Observation Schedule, con il deficit di sviluppo cognitivo non verbale, valutato con diverse scale come la Leiter International Performance Scale-Revised, la Griffith Mental Development Scale-ER e la Wechsler Preschool and Primary Scale of Intelligence, con il comportamento adattivo del bambino, valutato con le Vineland Adaptive Behavior Scales, e con l’età cronologica, in bambini di età prescolare. I risultati mostrano innanzitutto che un’alta percentuale dei bambini (83%) mostrava ritardi in una o più aree dello sviluppo motorio e che il cammino e la prensione sono le aree colpite più frequentemente (rispettivamente nel 63% e nel 77% dei bambini) e più profondamente (rientrando nella categoria di sviluppo “povero” o “molto povero” della scala). Emerge inoltre che le performance motorie non correlano né con i punteggi di severità della ADOS-G o degli ADOS Calibrated Severity Scores, né con l’età dei bambini. Correlano invece in modo significativo con il quoziente intellettivo non-verbale e con le abilità del comportamento adattivo. Questi risultati ci mostrano come i deficit motori siano una caratteristica clinica molto comune degli ASD, presenti già in età precoce in moltissimi bambini affetti, indipendentemente dalla gravità dei sintomi principali, e suggeriscono che nella valutazione e nell’intervento precoce per questi disturbi debba essere dedicata una particolare attenzione a tale area dello sviluppo.
Nel 2015 Crippa ed altri hanno realizzato uno studio nel quale hanno addestrato un computer tramite il machine learning a classificare bambini da 2 a 4 anni in bambini con sviluppo tipico e bambini con ASD in base ai parametri di movimento dell’arto superiore durante un semplice compito motorio. L’accuratezza della classificazione da parte del computer è stata dell’84,9%, ma è salita al 96,7% selezionando alcuni parametri ed una sola parte del movimento, ovvero quella orientata ad un obiettivo specifico. Gli Autori ipotizzano che tali parametri possano rappresentare la “firma motoria” degli ASD, che auspicano possa essere utilizzata per la diagnosi precoce di bambini difficilmente valutabili, ad esempio in presenza di gravi deficit cognitivi.
Uno studio del 2013 di Stoit ed altri, ha indagato l’origine dei deficit motori, in particolare nei movimenti in sequenza, negli ASD. Due ipotesi sono state esplorate: la prima ipotesi è che il deficit sia dovuto ad una difficoltà nella pianificazione dell’azione, la seconda che dipenda da un’alterazione del modello interno che guida l’esecuzione dell’azione. Per questo è stato richiesto ad un gruppo di bambini con sviluppo tipico e ad un gruppo con ASD di svolgere due tipi di azioni di prensione, una in cui veniva indicata la posizione dell’oggetto da afferrare, l’altra in cui veniva indicata la modalità di prensione. Secondo il modello gerarchico di pianificazione delle azioni, la posizione di un oggetto viene identificata precedentemente, e successivamente viene scelta la modalità di prensione adatta, ed infatti, nei bambini con sviluppo tipico l’indicazione della posizione dell’oggetto risultava più vantaggiosa allo svolgimento dell’azione rispetto a quella sulla prensione. Nei bambini con ASD, se fosse vera la prima ipotesi, ossia che il deficit sia dovuto ad una difficoltà nella pianificazione, questo vantaggio non dovrebbe emergere, ed inoltre si dovrebbero rilevare ritardi nei tempi di reazione. Se invece fosse vera la seconda ipotesi, ossia l’alterazione del modello interno, si dovrebbero riscontrare il vantaggio dell’indicazione di posizione, nessun aumento dei tempi di reazione, e registrare un aumento dei tempi di esecuzione. I risultati della ricerca sono stati nettamente a favore della seconda ipotesi: i bambini con ASD, infatti, hanno mostrato lo stesso vantaggio dato dall’indicazione di posizione dei bambini con sviluppo tipico e gli stessi tempi di reazione, mentre sono stati misurati tempi di esecuzione del movimento significativamente più lunghi, dovuti quindi ad un deficit del modello interno di esecuzione dell’azione. Gli Autori ipotizzano, anche sulla base di altri studi, che tale deficit consista in particolare in un’alterazione della regolazione feed-forward del movimento, la capacità di calibrare ogni fase dell’azione, dopo averla iniziata, in base all’anticipazione delle sue conseguenze.
Uno studio del 2011 di Kanagogi ha dimostrato come la capacità di bambini da 4 a 10 mesi di anticipare un movimento finalizzato di un altro individuo dipenda strettamente dalla capacità del bambino stesso di effettuare quel movimento. Si ipotizza quindi che bambini con deficit motori precoci, come abbiamo visto essere la maggior parte dei bambini con ASD, avranno anche deficit nell’anticipare le azioni degli altri. Questo potrebbe spiegare in parte la difficoltà dei bambini con ASD nell’anticipare e interpretare le azioni degli altri e nel coordinarsi con esse rilevata anche dallo studio di Fulceri ed altri del 2018.
Deficit attentivi e sensoriali
In questa area troviamo segni come l’alterazione dell’esplorazione visiva degli oggetti (maggiore attenzione per le parti e minore per l’oggetto nel suo insieme), l’aumento di latenza nello spostamento dello sguardo dagli stimoli, una preferenza nell’osservare il movimento meccanico rispetto a quello biologico, una ridotta attenzione per i volti e in particolare per gli occhi delle altre persone, con una maggiore attenzione ai movimenti della bocca. Si osserva in generale una scarsa attenzione agli indizi sociali, la quale potrebbe però dipendere sia dalla difficoltà nell’anticipare i movimenti degli altri e comprenderne le finalità (Fulceri et al. 2018), che da alterazioni nell’esplorazione e nell’attenzione visiva, come illustrato dai seguenti articoli.
Nel 2013 Jones e Klin hanno indagato il comportamento visivo di bambini ad alto e basso rischio di ASD a 2, 3, 4, 5, 6, 9, 12, 15, 18 e 24 mesi. I ricercatori hanno mostrato ai bambini un video in cui apparivano interazioni sociali naturalistiche, ed hanno misurato, per ogni bambino, il tempo di fissazione sugli occhi, sulla bocca, sul corpo e sugli oggetti mostrati dalla persona ripresa. Nei bambini con sviluppo tipico, sono emerse traiettorie comuni: da 2 a 6 mesi, i bambini guardavano maggiormente gli occhi rispetto ad ogni altra area; l’attenzione alla bocca cresceva gradualmente fino ai 18 mesi; la fissazione sul corpo e sugli oggetti diminuiva gradualmente durante il primo anno, con una maggiore attenzione al corpo rispetto agli oggetti ad ogni età.
Nei bambini che a 36 mesi hanno ricevuto diagnosi di ASD, le traiettorie sono state differenti: da 2 a 24 mesi, l’attenzione agli occhi diminuiva, fino a raggiungere un livello pari alla metà rispetto ai bambini con sviluppo tipico; la fissazione sulla bocca cresceva dai 2 ai 18 mesi; la fissazione sul corpo diminuiva come nei bambini con sviluppo tipico, ma molto più lentamente; l’attenzione agli oggetti diminuiva nel primo anno di vita, per poi aumentare nel secondo fino a raggiungere un livello pari al doppio rispetto ai soggetti con sviluppo tipico. Confrontando poi l’entità del declino dell’attenzione agli occhi con l’evoluzione clinica di ogni bambino, è stato osservato che essa correlava con una maggiore gravità dei sintomi di ASD. Gli Autori sottolineano, tra gli altri risultati, il fatto che a 2 mesi di età non si registrano differenze significative nell’attenzione agli occhi tra i due gruppi di bambini; questo lascerebbe supporre che il deficit di orientamento sociale non sia presente dalla nascita, e che perciò la sua evoluzione possa essere limitata con un intervento molto precoce.
Uno studio di Chawarska, Macari e Shic del 2013 ha esaminato le abilità di monitoraggio visivo di scene sociali in bambini di 6 mesi ad alto rischio (con fratelli o sorelle maggiori con diagnosi di ASD) e a basso rischio di sviluppare ASD. Ad ogni bambino veniva proposta la visione di un video, nel quale un’attrice svolgeva alcune attività come preparare un sandwich, mostrare dei giocattoli e parlare con i piccoli spettatori (il linguaggio utilizzato era adatto all’età dei bambini); nel frattempo un sistema di monitoraggio registrava i movimenti oculari dei bambini. I dati sono poi stati analizzati e confrontati con le valutazioni diagnostiche dei bambini all’età di tre anni. I bambini che hanno ottenuto diagnosi di ASD, in confronto agli altri, hanno prestato attenzione per meno tempo al video, hanno prestato attenzione per meno tempo all’attrice rispetto ad altri elementi del video, hanno prestato meno attenzione al volto dell’attrice rispetto alle altre parti del corpo; non è stata rilevata da parte di questo gruppo di bambini una maggiore attenzione verso gli oggetti. Non è stata rilevata una differenza nel comportamento attentivo tra i momenti in cui l’attrice in video parlava con gli spettatori e quelli in cui svolgeva altre azioni; tale differenza è risultata invece significativa in uno studio sperimentale analogo condotto su bambini da 14 a 24 mesi, i quali, inoltre, presentavano un pattern alterato di esplorazione del volto della persona in video, non osservato a 6 mesi; gli Autori ipotizzano, in base a queste osservazioni, che il deficit di attenzione sociale tipico degli ASD abbia in effetti una sua evoluzione, da una difficoltà generalizzata a 6 mesi, a deficit più specifici che si sviluppano nei primi due anni di vita. Gli Autori sostengono anche che questa modalità di analisi delle abilità attentive sociali sia maggiormente attendibile rispetto alla valutazione di interazioni reali tra adulto e bambino, poichè mentre il video è identico per tutti i soggetti dello studio, in un’interazione reale la tendenza dell’adulto a modificare spontaneamente il proprio comportamento quando si trova di fronte ad un bambino poco reattivo, potrebbe falsare i risultati, portando i ricercatori a sottostimare i deficit del bambino. Concludendo, gli Autori evidenziano la possibilità di utilizzare queste caratteristiche dell’attenzione visiva per identificare bambini ad alto rischio di ASD prima dei 12 mesi di vita.
Uno studio di Elison ed altri del 2013 pone l’attenzione sull’orientamento visivo. Bambini di 7 mesi, di cui circa due terzi presentavano fattori di rischio per ASD (ad esempio fratelli o sorelle maggiori già diagnosticati) sono stati sottoposti a prove di inseguimento visivo, durante le quali veniva misurata la latenza dei movimenti saccadici ed altri parametri relativi all’efficienza della motricità oculare. I bambini sono stati poi seguiti con ulteriori valutazioni cliniche fino all’età di 24 mesi, alla quale un terzo di essi è stato diagnosticato con ASD. Confrontando le diagnosi con i risultati delle prove effettuate a 7 mesi, è emerso che i bambini che hanno successivamente sviluppato ASD presentavano tempi di latenza dei movimenti saccadici nell’inseguimento visivo significativamente più alti e motricità oculare significativamente meno efficiente rispetto ai coetanei che successivamente non hanno ricevuto diagnosi. Secondo gli Autori, tali alterazioni dell’orientamento visivo, già presenti all’età di 7 mesi quando i sintomi di ASD erano assenti, potrebbero essere alla base dei deficit cognitivo-sociali e di alterazioni specifiche come la mancata risposta al nome, le difficoltà nell’attenzione condivisa, il deficit nell’orientamento ai volti e nell’uso del contatto oculare; inoltre suggeriscono che queste anomalie nella motricità oculare potrebbero essere utilizzate come marker degli ASD, per identificare bambini ad alto rischio prima che i sintomi comportamentali siano manifesti.
Uno studio di Elsabbagh ed altri del 2013, ha esaminato la latenza nello spostamento dello sguarda da uno stimolo visivo in bambini ad alto rischio per ASD e bambini non a rischio a 7 mesi e 14 mesi, confrontando poi i risultati con la presenza o meno di una diagnosi di ASD a 36 mesi. Durante le due sessioni ad ogni bambino veniva inizialmente proposto uno stimolo visivo centrale animato per catturare l’attenzione; successivamente lo stimolo centrale veniva fermato, e solo dopo veniva presentato nel campo visivo periferico, sempre alla medesima angolazione per ogni prova e per ogni soggetto, un altro stimolo. Nella condizione di base, lo stimolo centrale, oltre ad essere
fermato, veniva eliminato prima della comparsa dello stimolo periferico; nella condizione detta “di sovrapposizione”, lo stimolo centrale era ancora presente quando lo stimolo periferico veniva presentato. Il comportamento oculare del bambino veniva videoregistrato e analizzato successivamente, calcolando la differenza tra il tempo di spostamento dello sguardo nella condizione di base e in quella di sovrapposizione; tale differenza rappresenta il tempo necessario al bambino per rimuovere la propria attenzione visiva dal primo stimolo (tempo di “disengagement”). I risultati mostrano che mentre all’età di 7 mesi questo tempo non differisce significativamente tra i bambini che successivamente riceveranno diagnosi di ASD e quelli che non la riceveranno, all’età di 14 mesi i bambini che a 36 mesi hanno ricevuto diagnosi di ASD mostravano tempi di disengagement significativamente maggiori. Secondo gli Autori, la difficoltà del bambino nello spostare la sua attenzione visiva tra diversi stimoli può determinare deficit di autoregolazione e diminuzione dell’orientamento agli stimoli sociali, ed una modalità di processamento visivo focalizzata su pochi dettagli e non su una visione d’insieme; tutte queste caratteristiche sono infatti presenti nel quadro clinico degli ASD.
Coordinazione interpersonale
La coordinazione interpersonale, intesa come capacità di coordinare nel tempo e nello spazio i propri movimenti con quelli dell’altro per eseguire azioni imitative o complementari, sembra coinvolgere diversi dei deficit precoci fin qui esposti, ossia i deficit motori e quelli attentivi e sensoriali; infatti, per coordinarsi con un’altra persona, è necessario prestare attenzione alla sua posizione, ai suoi movimenti, alle sue intenzioni, ma anche saper organizzare i propri movimenti per renderli simili o complementari a quelli dell’altro. Tale abilità risulta essere molto importante nello sviluppo sociale, in quanto influenza la percezione degli indizi sociali e dell’intersoggettività.
Uno studio di Feldman del 2007 esamina la relazione tra la capacità di sincronizzazione genitore-bambino ed il successivo sviluppo sociale. Già un precedente articolo dello stesso Autore aveva mostrato come l’interazione coordinata sia essenziale per lo sviluppo del cervello sociale del bambino. In questo articolo Feldman illustra lo sviluppo della sincronia genitore-bambino durante i primi anni di vita del bambino, a partire dalle reazioni contingenti della madre alle modificazioni dello stato di attivazione del neonato dopo la nascita, alla capacità di coordinare sguardi e vocalizzazioni nella seconda metà del primo anno, fino alla coordinazione tra genitore e bambino di diverse modalità di comunicazione ed espressioni emotive a 3 anni. Eventuali anomalie precoci nello sviluppo di queste capacità possono avere effetti a lungo termine sullo sviluppo del bambino, ed in particolare sulle capacità di auto-regolazione, di simbolizzazione, di comprensione e interpretazione dei pensieri e delle azioni degli altri nelle interazioni sociali.
Questo deficit di sincronizzazione, o coordinazione interpersonale, risulta essere una caratteristica clinica degli ASD, e potrebbe essere utilizzato nella valutazione per la diagnosi precoce, come rilevato dai seguenti studi.
Un articolo pubblicato nel 2017 da Fitzpatrick ed altri presenta una ricerca che esplora le capacità di bambini da 6 a 10 anni con ASD di svolgere movimenti complessi da soli e coordinandosi con uno sperimentatore, confrontandoli con bambini con sviluppo tipico della stessa età. Nella condizione in cui i bambini dovevano eseguire un movimento ritmico (suonare un tamburo) da soli, senza alcuna necessità di coordinazione interpersonale, lo studio ha mostrato una ridotta abilità motoria nei bambini con ASD, i quali eseguivano i movimenti più lentamente e con più variazioni nello spazio e nel tempo; questo conferma ciò che già sappiamo sui deficit motori. La coordinazione interpersonale è stata valutata in tre diverse condizioni: nella prima i bambini dovevano svolgere i movimenti contemporaneamente ad un’altra persona (sincronia), nella seconda dovevano svolgerli in seguito alla dimostrazione dei movimenti stessi da parte dell’altro (imitazione), nella terza dovevano svolgere il movimento durante l’interazione sociale con un’altra persona (battere le mani insieme). In tutte e tre le condizioni, i bambini con ASD hanno mostrato minore abilità di coordinazione, con punteggi minori nella seconda condizione (imitazione) rispetto alla prima (sincronia), e punteggi maggiori rispetto alla prima e alla seconda condizione nella terza (battere le mani insieme), ma comunque significativamente minori rispetto ai bambini con sviluppo tipico. Lo studio ha poi analizzato la correlazione tra abilità motoria e coordinazione interpersonale; è emersa una correlazione significativa tra abilità motorie e capacità di battere le mani insieme, ma non con l’abilità di coordinazione nelle altre due condizioni. La condizione che mostra la maggiore differenza di punteggi tra bambini con ASD e bambini con sviluppo tipico è quella della sincronia; gli Autori ipotizzano che questo sia dovuto al fatto che sincronizzare il proprio movimento con quello dell’altro richiede maggiore attenzione agli indizi sociali rispetto a ripetere un movimento dopo averlo osservato, e suggeriscono che prove di coordinazione di questo tipo, che sono semplici da eseguire e quantificare anche in età molto precoce, potrebbero essere utilizzate per la diagnosi precoce.
Nel 2018 è stato condotto da Fulceri ed altri uno studio sulla coordinazione interpersonale durante azioni congiunte in bambini tra 5 e 10 anni con sviluppo tipico e con ASD. La ricerca propone un confronto tra due differenti azioni congiunte: nella prima, il bambino deve svolgere l’azione contemporaneamente ad un operatore, ma conosce prima dell’inizio del movimento il suo punto d’arrivo, mentre nella seconda non lo conosce, perciò deve osservare ed imitare l’operatore per capirlo e ricalibrare il proprio movimento in base a quello dell’altro. Nella prima azione, i bambini con ASD hanno mostrato rispetto a quelli con sviluppo tipico una maggiore variabilità dei tempi di reazione, ma nessuna anomalia negli altri parametri analizzati. Nella seconda azione invece, i bambini con ASD hanno mostrato una riduzione significativa nella capacità di coordinare il proprio movimento con quello dell’operatore, indipendentemente dalla severità del disturbo. Questo porta gli Autori a concludere che nei bambini con ASD vi sia un significativo deficit nella capacità di analizzare, capire e anticipare i movimenti dell’altro e utilizzare tali input per adattare i propri movimenti ad essi.
Un articolo del 2019 di Bloch ed altri analizza la relazione tra coordinazione interpersonale e intrapersonale. Per coordinazione interpersonale gli Autori intendono la tendenza spontanea di due o più persone che interagiscono tra loro a sincronizzare i movimenti reciproci, non necessariamente in un’azione congiunta; per coordinazione intrapersonale si intende invece la capacità di una persona si sincronizzare tra loro i propri segnali comunicativi. Dallo studio emerge che nei bambini con ASD un’alterazione del processamento temporale degli input sensoriali, unita ai deficit di produzione motoria di cui abbiamo già parlato, determina una scarsa coordinazione intrapersonale, la quale risulta essere un prerequisito essenziale di quella interpersonale. La coordinazione interpersonale a sua volta è importante per aumentare l’affinità sociale, l’empatia e la cooperazione, e la sua riduzione potrebbe in parte spiegare le difficoltà sociali di questi bambini. Inoltre l’articolo riporta anche una interessante riflessione sulla motricità oculare: sembra infatti che la comunicazione tramite lo sguardo sia la modalità di coordinazione interpersonale più semplice e più precocemente sviluppata nel bambino, e vi sono evidenze che essa sia alterata nei bambini con ASD, con vari livelli di severità, fino al completo evitamento del contatto oculare; questa alterazione potrebbe quindi contribuire al deficit di coordinazione interpersonale rilevato.
Importanza della diagnosi precoce
L’eziologia di questo quadro clinico è legata, come già detto, ad alterazioni neurobiologiche. Tuttavia la gravità di queste alterazioni, secondo alcuni studi, non correla direttamente con la gravità dei sintomi, poiché il quadro comportamentale può dipendere non solo dalle anomalie cerebrali, ma anche da come queste interferiscono con l’interazione tra il bambino e l’ambiente (Dawson, 2008).
Per fare un esempio, possiamo immaginare un bambino che nel primo anno di vita mostra sintomi talmente lievi da essere difficilmente individuabili, tra i quali una preferenza per il gioco solitario con oggetti rispetto al gioco con i genitori o altri caregiver; non interessandosi alle azioni degli altri, che solitamente il bambino osserva, comprende e poi sperimenta attraverso il gioco, il bambino non potrà capire, né imparare ad eseguire i semplici schemi d’azione che ci si aspettano alla sua età; quando sarà inserito in una comunità di pari, questo bambino non avrà a sua disposizione un repertorio di schemi motori adatto a giocare con loro, perciò anche se fosse motivato a farlo, non sarebbe comunque adeguatamente coinvolto nell’attività ludica; rimanendo quindi estraneo al gioco con i pari, non imparerà le consuete regole
del gioco condiviso, l’attenzione condivisa, l’alternanza del turno, la coordinazione motoria interpersonale, e avrà sicuramente meno occasioni dei pari di sperimentare canali di comunicazione con l’altro, rimanendo quindi poco stimolato sia dal punto di vista linguistico che motorio; questo risulterà inevitabilmente in un ritardo di acquisizione delle tappe di sviluppo motorio e del linguaggio, e oltre a questo ridurrà notevolmente le occasioni del bambino di apprendere cose nuove, interferendo anche con lo sviluppo dei circuiti neuronali responsabili della cognizione sociale, ed in generale con lo sviluppo cognitivo; tutto ciò andrà a peggiorare ulteriormente i suoi sintomi comportamentali, causando un continuo aggravamento del quadro clinico. Questo deterioramento potrebbe essere dovuto anche a meccanismi epigenetici, per cui l’alterata interazione tra il bambino e l’ambiente, causata da fattori genetici, causa modificazioni nell’espressione genica che amplificano gli effetti dell’iniziale suscettibilità agli ASD (Dawson, 2008).
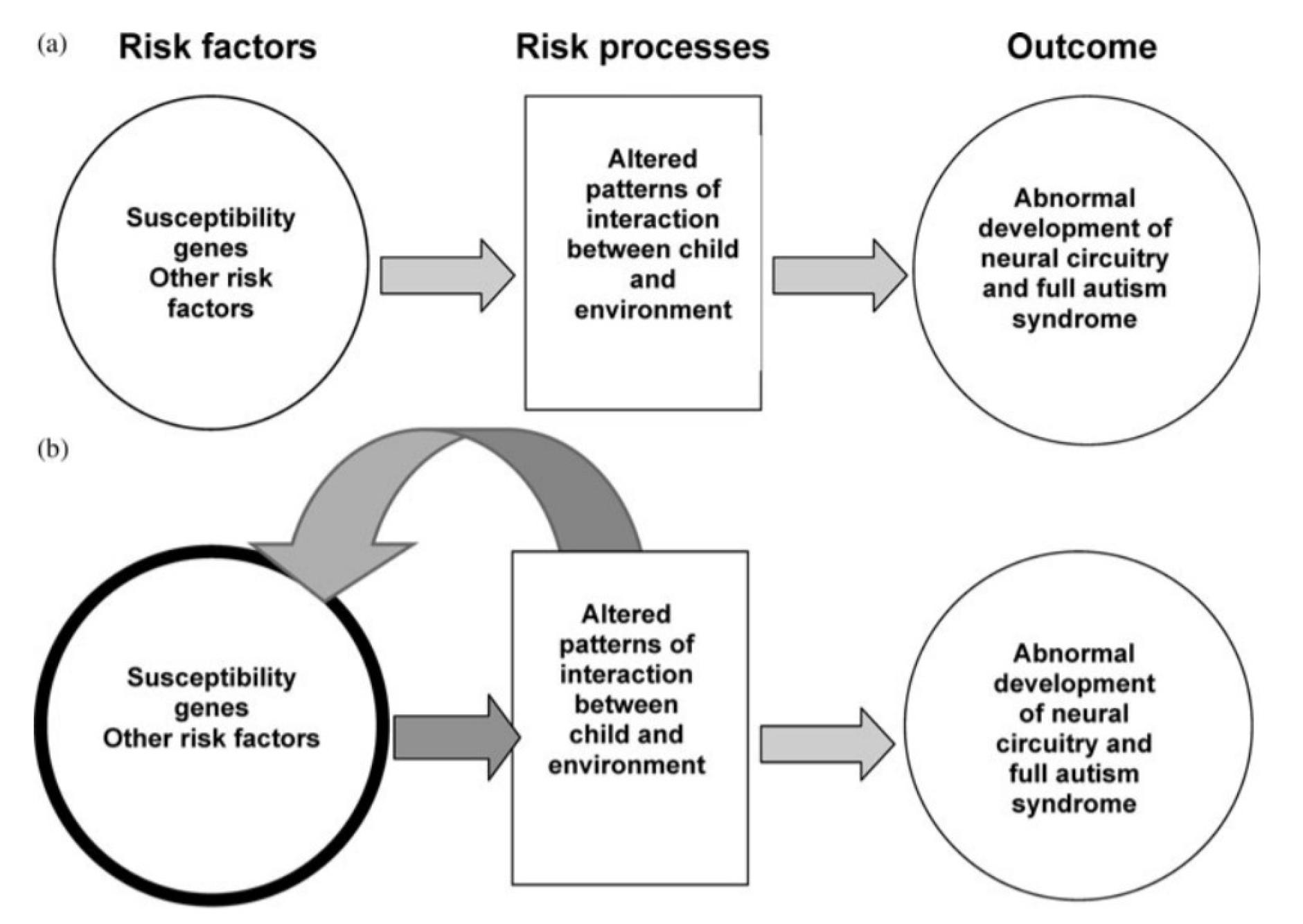
Figura 1. Modello evolutivo dei fattori di rischio, dei processi di rischio, e dell’outcome negli ASD - parte 1: il ruolo dell’ambiente; da Dawson 2008.
Possiamo quindi facilmente capire perché sia importante che la diagnosi di ASD ed il trattamento siano molto precoci, e che l’intervento sia intensivo; essendo il quadro clinico deteriorato da una continua alterata interazione con l’ambiente, intervenendo per modificare più precocemente possibile il comportamento del bambino ed i feedback che riceve dall’ambiente, e fornendo al bambino un ambiente adatto al suo apprendimento in una modalità intensiva, abbiamo la massima opportunità per fermare il ciclo di deterioramento sopra descritto, a livello comportamentale, epigenetico, e di neurosviluppo, o addirittura evitare che si inneschi. Un intervento precoce che fornisca al bambino esperienze sociali salienti e adatte al suo modo di apprendere, potrà agire anche a livello delle connessioni cerebrali del cervello sociale, che come tutti i circuiti cerebrali in età precoce sono soggette ad una importante plasticità in risposta all’esperienza, e in questo modo si potranno almeno in parte ricostruire quelle connessioni le cui alterazioni hanno determinato il quadro clinico del bambino. Uno studio di Dawson ed altri del 2012 ha mostrato infatti come l’utilizzo di un intervento precoce, l’Early Start Denver Model, risulta efficace non solo nel ridurre i sintomi principali di ASD, migliorare il linguaggio, le abilità cognitive, le competenze adattive ed i comportamenti sociali, ma anche nel normalizzare l’attività cerebrale; i bambini che avevano ricevuto il trattamento, infatti, hanno mostrato minore latenza nei potenziali evento-correlati in risposta alla vista di un volto, ed una maggiore attivazione corticale in risposta allo stesso stimolo, mentre il gruppo di controllo mostrava pattern di attivazioni simili alla vista di oggetti ma non di volti.

Figura 2. Modello evolutivo dei fattori di rischio, dei processi di rischio, e dell’outcome negli ASD - parte 2: il ruolo dell’intervento; da Dawson 2008.
Strumenti di valutazione
Il Disturbo dello Spettro dell’Autismo presenta quadri clinici complessi, con sintomi principali variabili da soggetto a soggetto e sintomi associati ugualmente variabili. Per questo motivo, per una corretta diagnosi e per una valutazione esaustiva dell’outcome di un trattamento, sono necessari molti strumenti in relazione alle diverse aree da valutare.
Valutazione dei sintomi principali dell’autismo
I sintomi principali degli ASD, come riportato dal DSM-5, possono essere ricondotti a due diverse aree: i deficit della comunicazione e dell’interazione sociale, ed i comportamenti, attività, interessi ristretti e ripetitivi.
Questi sintomi vengono misurati da due diversi tipi di strumenti: gli strumenti di screening e quelli diagnostici. Gli strumenti di screening sono creati per identificare in una ampia popolazione i soggetti a rischio di sviluppare ASD, mentre gli strumenti diagnostici sono formulati per supportare il giudizio clinico nella diagnosi; i risultati di un test di screening non hanno quindi valore diagnostico, i soggetti a rischio individuati da questi strumenti vengono sottoposti successivamente a valutazioni approfondite da parte di clinici esperti.
La Modified-Checklist for Autism in Toddlers (M-CHAT) è un questionario formulato per essere utilizzato come strumento di screening da somministrare a tutti i bambini durante le visite pediatriche; è formato da 23 item a cui il genitore o caregiver deve rispondere sì o no; la compilazione dovrebbe richiedere circa 5 minuti (Robins et al., 2006).
Il Social Communication Questionnaire (SCQ) è un questionario formulato per essere uno screening di facile e veloce somministrazione. È formato da 40 item che indicano sintomi o comportamenti; un genitore o caregiver deve rispondere al questionario indicando se il bambino mostra attualmente o ha mostrato in passato quel sintomo o comportamento. Esiste una sola versione della scala, ma per i bambini non verbali possono essere omessi i sette item basati sul linguaggio (Rutter et al., 2003).
Lo strumento che rappresenta ad oggi il gold standard diagnostico per gli ASD è la scala Autism Diagnostic Observation Schedule -2 (ADOS-2). Si tratta di una valutazione standardizzata, basata su un’osservazione semi-strutturata creata per indagare in adulti e bambini con sospetto diagnostico di ASD le abilità comunicative, l’interazione sociale, il gioco, i comportamenti stereotipati e gli interessi ristretti. Sono disponibili cinque moduli, in base all’età dell’individuo e al livello linguistico: il modulo ADOS-T (Toddler) può essere utilizzato per bambini con livello di sviluppo superiore a 12 e inferiore a 30 mesi di età e abilità linguistiche ridotte (se il bambino produce frasi di tre parole, questo modulo non è più appropriato); altri 4 moduli sono stati sviluppati per bambini più grandi e/o con maggiori abilità linguistiche. Durante l’osservazione vengono utilizzati specifici materiali e attività per creare interazioni e richieste sociali. L’esaminatore deve valutare i comportamenti sociali e comunicativi, sia spontanei che su richiesta, che avvengono durante la somministrazione.
I cinque moduli della ADOS-2 contengono un numero crescente di attività (da 10 nel primo modulo a 15 nel quarto) da proporre al bambino in una sessione di 40-60 minuti. Gli item da valutare sono organizzati in 5 aree: Linguaggio e comunicazione, Interazione sociale reciproca, Gioco, Comportamenti stereotipati ed interessi ristretti, Altri comportamenti. Dopo la codifica viene applicato l'algoritmo associato al modulo. La ADOS-T contiene 11 attività (ad esempio gioco libero, gioco con le bolle, merenda) da proporre al bambino in una sessione di 40-60 minuti, codificate con 41 item organizzati in due aree, Comunicazione sociale (SC) e Comportamenti ristretti e ripetitivi (RRB). Dopo la codifica viene applicato uno dei due algoritmi associati al modulo: uno per tutti i bambini da 12 a 20 mesi e per i bambini non verbali tra 21 e 30 mesi, ed uno per i bambini verbali tra 21 e 30 mesi.
Gli algoritmi forniscono sia un cut-off che distingue i bambini con sintomi di ASD dai bambini senza sintomi, che una classificazione in tre fasce di rischio: da poco a nessun rischio, da lieve a moderato, da moderato a grave (Lord et al., 2012).
Per rispondere alla necessità di confrontare tra loro i risultati di diversi moduli e di valutare singolarmente i due criteri diagnostici (SC ed RRB), sono stati creati e standardizzati rispettivamente i Calibrated Severity Scores ed i Domain Scores (Gotham et al., 2009).
Un altro strumento standardizzato utilizzato per la diagnosi di ASD è la Childhood Autism Rating Scale -2 (CARS-2). Sono state realizzate una scala standard ed una per i soggetti ad alto funzionamento, unite ad un questionario per genitori o altri caregiver. La scala è organizzata in 15 categorie, tra cui Imitazione, Uso degli oggetti, Comunicazione verbale e non verbale; per ogni categoria si assegna un punteggio in base alla frequenza, all’intensità, alla peculiarità ed alla durata dei comportamenti corrispondenti che va da 1 (normalità) a 4 (marcata patologia). In base ai punteggi i soggetti vengono classificati in tre categorie di severità: assenza di sintomi o presenza minima, presenza di sintomi da lieve a moderata, presenza di sintomi severi (Schopler et al., 2010).
La Autism Diagnostic Interview - Revised (ADI-R) è uno strumento diagnostico standardizzato che consiste in un’intervista semi-strutturata fatta dal clinico ad un genitore o caregiver; il colloquio dura circa 2 ore e 30, e contiene 93 items organizzati in 3 aree: Linguaggio e comunicazione, Interazione sociale reciproca e Comportamenti ed interessi stereotipati, ristretti, ripetitivi (Lord et al., 1994).
Valutazione del funzionamento adattivo
La valutazione del comportamento adattivo, fondamentale nella diagnosi di ASD, si può avvalere, ad esempio, delle Vineland Adaptive Behavior Scales, un'intervista semistrutturata ai genitori o insegnanti che indaga cinque aree: Comunicazione (Ricettiva, Espressiva, Scritta), Vita quotidiana (Personale, Domestica, Comunità), Socializzazione (Relazione interpersonali, Gioco e tempo libero, Regole sociali), Abilità motorie (Motricità fine e grossolana) e Comportamenti maladattivi (Sparrow et al. 1984).
Valutazione del linguaggio
Per la valutazione dello sviluppo linguistico dei bambini con ASD o con sospetto diagnostico di ASD nei primi anni di vita uno degli strumenti utilizzati è la MacArthur-Bates Communicative Development Inventories. Si tratta di un questionario somministrato ai genitori per valutare lo sviluppo del vocabolario, dell’uso dei gesti e della grammatica in bambini da 8 a 30 mesi di età. Sono disponibili due moduli: Parole e gesti, per bambini da 8 a 16 mesi, costituito da 63 item, e Parole e frasi, per bambini da 16 a 30 mesi, costituito da 37 item. La versione italiana prende il nome di Primo Vocabolario del Bambino (PVB) (Fenson et al. 1993).
Valutazione dello sviluppo cognitivo
Per la valutazione cognitiva dei bambini con ASD o con sospetto diagnostico di ASD possono essere utilizzati diversi strumenti.
Le Griffith Mental Development Scales costituiscono uno strumento standardizzato somministrabile dalla nascita ai 96 mesi. Comprende cinque sottoscale: Locomotoria, Personale Sociale, Ascolto e linguaggio, Coordinazione di occhi e mano e Performance. La prima valuta la motricità grossolana, compreso l’equilibrio, la coordinazione ed il controllo del movimento. La scala Personale Sociale valuta le abilità che contribuiscono all’indipendenza ed allo sviluppo sociale. La scala Ascolto e linguaggio valuta il linguaggio ricettivo ed espressivo. La scala Coordinazione di occhi e mano valuta la motricità fine, la destrezza manuale e l’attenzione visiva. La scala Performance valuta le abilità visuospaziali, la velocità di esecuzione e la precisione. Queste sottoscale generano un punteggio dal quale si ottiene un’età mentale che, divisa per l’età cronologica, determina un Quoziente di Sviluppo (Griffiths, 1984).
Le Mullen Scales of Early Learning permettono di valutare lo sviluppo cognitivo di bambini da 0 a 69 mesi; comprendono 124 item, a cui viene assegnato un punteggio in base ad una osservazione diretta di un operatore; gli item sono distribuiti in cinque scale: Percezione visiva, Linguaggio ricettivo, Linguaggio espressivo, Motricità fine e Motricità grossolana. Si ottiene un punteggio per ogni scala, ed un punteggio complessivo chiamato MSEL-Early Learning Composite (Mullen, 1995).
Valutazione del comportamento
Per valutare la presenza di problemi comportamentali ed emotivi in bambini con ASD o con sospetto diagnostico di ASD, può essere utilizzata la Child Behavior Checklist, un questionario somministrato ai genitori o caregiver, nelle sue due versioni, per bambini da 18 mesi a 5 anni e da 6 a 18 anni. Il primo modulo contiene 99 item, il secondo 118, ad ognuno dei quali viene assegnato un punteggio da 1 a 3. I due moduli indagano, tra gli altri, comportamenti ansioso-depressivi, aggressivi, attentivi, affettivi e disturbi del sonno (Achenbach e Rescorla, 2000; Achenbach e Rescorla, 2001).
Valutazione dello sviluppo motorio
Per la valutazione motoria di bambini con ASD o con sospetto diagnostico di ASD, possono essere utilizzate le Peabody Developmental Motor Scales - Second Edition (PDMS-2). Si tratta di 6 subtest, di cui 4, ovvero Riflessi, Posizione stazionaria, Locomozione e Manipolazione, vanno a comporre il Quoziente grosso-motorio, e 2, Afferramento e Integrazione visuomotoria, formano il Quoziente fino-motorio. Combinando i risultati di tutte le scale si ottiene il Quoziente motorio totale, il quale permette la classificazione dei soggetti in 7 categorie, da “performance molto superiore” a “performance molto povera” (Folio e Fewell, 2010).
Valutazione della qualità della vita della famiglia
Per valutare la qualità della vita della famiglia del bambino con ASD, un importante parametro nella valutazione dell’efficacia degli interventi riabilitativi, si utilizzano alcune scale standardizzate.
La World Health Organization ha elaborato una scala di valutazione autosomministrata della quale esistono due versioni, una estesa, la World Health Organization Quality Of Life - 100, costituita da 100 item, ed una breve, la World Health Organization Quality Of Life - BRIEF, da 26 item. Si ottengono cinque indici, che indicano rispettivamente la qualità della vita fisica, psicologica, sociale, ambientale e totale (WHOQOL Group, 1995).
IL gruppo europeo Euro QualityOfLife (EQ) ha formulato un questionario standardizzato chiamato Euro QualityOfLife - 5 Dimensions; la scala indaga cinque dimensioni dello stato di salute, ovvero Capacità di movimento, Cura della persona, Attività abituali, Dolore o fastidio, Ansia o depressione, ognuna delle quali viene valutata con un punteggio da 1 (assenza di difficoltà) a 3 (gravi difficoltà). Oltre a questi punteggi, si chiede alla persona che compila il questionario di segnare su una linea numerata da 0 a 100 il corrispettivo del suo stato di salute attuale. Dalle risposte ai primi cinque item si ottiene un codice che può essere confrontato con indici standardizzati (Rabin e De Charro, 2001).
La scala Parenting Stress Index, e la sua forma breve, la Parenting Stress Index - Short Form, valutano lo stato di stress del genitore. La forma breve, formata da 36 item, più utilizzata grazie alla più rapida somministrazione (la forma estesa contiene 120 item e risulta molto lunga da somministrare), indaga tre aree chiamate Bambino difficile, Stress del genitore, Interazione disfunzionale genitore-bambino, ognuna delle quali comprende 12 item. Il genitore deve assegnare ad ogni item un punteggio da 1 a 5; si ottiene un punteggio per ogni area, ed un punteggio aggiuntivo chiamato Risposta difensiva, ottenuto da una selezione di 7 item della prima area, che rileva eventuali comportamenti di negazione o minimizzazione del problema da parte del genitore (Haskett et al., 2006).
Valutazione dell’interazione tra genitore e bambino
La Maternal Behavior Rating Scale valuta la qualità dell’interazione del genitore nei confronti del bambino tramite una videoregistrazione di 7,5 minuti di una sessione di gioco con giocattoli. La scala valuta cinque dimensioni dell’interazione: Responsività, Orientamento al bambino, Affetto, Orientamento all’obiettivo, Assertività, ed è composta da 12 item. La Child Behavior Rating Scale valuta, tramite la stessa videoregistrazione, il comportamento del bambino nell’interazione con il genitore. È composta da 7 item, suddivisi in due aree, Attenzione e Iniziativa. In entrambe le scale gli item vengono valutati ognuno con un punteggio da 1 a 5, dove 1 indica che il tipo di interazione indicata non è osservato nel corso del video o è osservato in misura minima, e 5 che è osservato spesso o in modo continuo (Mahoney et al., 1986).
Strumenti di valutazione per specifici interventi riabilitativi
Alcuni strumenti di valutazione sono stati sviluppati per pianificare l’utilizzo o per valutare l’efficacia di determinati interventi riabilitativi.
La Scheda di Valutazione del Programma Educativo ESDM (SVPE-ESDM), formulata per la definizione degli obiettivi nel trattamento con Early Start Denver Model, è costituita da 6 aree, Comunicazione, Attenzione condivisa, Imitazione, Abilità sociali, Gioco, Cognizione, Motricità, Autonomie, ognuna delle quali contiene una serie di abilità, per un totale di 480 item. Gli item sono organizzati in 4 livelli a seconda dell’età di sviluppo: Livello 1 da 12 a 18 mesi, Livello 2 da 18 a 24, Livello 3 da 24 a 36, e Livello 4 da 36 a 48. La scala viene somministrata da parte dell’operatore mediante sessioni di interazione e gioco con il bambino; l’operatore assegna poi ad ogni item un + se l’abilità è acquisita e utilizzata regolarmente, +/- se utilizzata in modo incostante, - se non è stata acquisita (Rogers e Dawson, 2010).
La Functional Emotional Assessment Scale è utilizzata per valutare lo sviluppo delle abilità relazionali e sociali del bambino nel corso del trattamento con metodo DIR- Floortime. Si tratta di una valutazione mediante videoregistrazione di una sessione di gioco libero di 15 minuti tra genitore e bambino, con l’utilizzo di giocattoli. La scala comprende 34 item organizzati in 6 livelli: Attenzione, Coinvolgimento, Scambio reciproco, Risoluzione di problemi tramite gesti, Uso delle parole, Gioco di finzione. Ogni item corrisponde ad un comportamento; si assegna un punteggio di 0 se il comportamento è assente o osservato solo brevemente durante la sessione, 1 se è osservato più volte, 2 se è osservato molte volte. I punteggi vengono poi sommati per ottenere un quoziente di sviluppo socio-emozionale (Greenspan et al., 2001).
Valutazione della risposta al trattamento
La Clinical Global Impression è uno strumento di semplice e veloce utilizzo per valutare il decorso nel tempo di una patologia psichiatrica. Presenta due item a cui è assegnato un punteggio da 1 a 7, uno riguardante la severità dei sintomi, ovvero il CGI- Severity (CGI-S), ed uno riguardante il miglioramento del paziente dall’inizio del trattamento, il CGI-Improvement (CGI-I). L’assegnazione del punteggio si basa sui sintomi osservati e riportati, sul comportamento e sul funzionamento del paziente negli ultimi sette giorni (Guy, 1976).
La Brief Observation Of Social Communication Change (BOSCC) è uno strumento di misurazione dell’outcome di interventi riabilitativi per ASD ed altri disturbi socio-comunicativi. Comprende 15 item, ai quali viene assegnato un punteggio da 0 a 5 in base ai comportamenti del bambino, osservati in una videoregistrazione di una sessione di gioco con un caregiver (Grzadzinski et al., 2016). Per maggiori informazioni su questo strumento si veda il capitolo 4.
Interventi precoci per l’autismo
Intervento precoce e modelli teorici di riferimento
In linea con l’impegno della comunità scientifica per anticipare la diagnosi di ASD, è necessario predisporre anche interventi riabilitativi precoci basati sulle evidenze. Sebbene non esista al momento una terapia che risulti efficace per tutti i casi e per tutte le fasce di età, sembra che gli interventi precoci siano spesso in grado di modificare la storia naturale della malattia bloccando quel meccanismo per cui le prime lievi anomalie comportamentali portano effetti a cascata durante i primi tre anni di vita, fino all’instaurarsi di quadri clinici ben più gravi rispetto a quello iniziale. Molti studi dimostrano che un intervento precoce comportamentale intensivo iniziato in età prescolare e sostenuto per 2-3 anni determina significativi miglioramenti nello sviluppo cognitivo, linguistico e nei risultati scolastici per la maggior parte dei bambini con ASD (Dawson, 2008).
Esistono molti modelli di intervento precoce, spesso molto diversi tra loro, che hanno tuttavia alcune caratteristiche comuni: un programma basato su gioco, imitazione, linguaggio, interazione sociale, motricità e comportamento adattivo, adatto all’età evolutiva, con strategie di insegnamento efficaci, coinvolgimento della famiglia, somministrazione a partire dai 2-4 anni, in un ambiente naturalistico, in modo intensivo, da staff altamente qualificato e supervisionato (Dawson, 2008); è essenziale inoltre che il programma di intervento abbia come obiettivi sia i sintomi principali di ASD che le caratteristiche associate (linguaggio, sviluppo cognitivo, comportamentale, funzionamento adattivo), che vengano considerate eventuali condizioni mediche associate (ad esempio disturbi del sonno o dell’alimentazione), che tali obiettivi siano costantemente monitorati in itinere con conseguente aggiustamento del programma, e che vengano individuati moderatori, mediatori e componenti attive dell’intervento (Zwaigenbaum, 2015).
Nonostante questi numerosi aspetti comuni, l’approccio dei vari modelli di intervento può essere molto diverso. Alcuni modelli, definiti interventi evolutivi relazionali precoci, sono focalizzati sullo sviluppo sociale-pragmatico del bambino; il più conosciuto, utilizzato e studiato di questi modelli è il DIR-floortime creato da Greenspan e Wieder nel 1997. Altri modelli, definiti interventi intensivi comportamentali precoci (EIBI), si basano sull’utilizzo di strategie comportamentali, secondo i principi dell’Analisi Applicata del Comportamento (ABA), come il metodo Discrete Trial Training (DTT) descritto da Lovaas nel 1987. Altri modelli, infine, integrano i due approcci appena descritti, formulando un programma naturalistico e basato sullo sviluppo che fa uso di strategie comportamentali all’interno di attività condivise; sono chiamati interventi evolutivi naturalistici comportamentali (NDBI); tra questi si trova l’Early Start Denver Model (ESDM) di Dawson e Rogers (2010).
Dal punto di vista storico, è bene ricordare che la ricerca nel trattamento degli ASD è relativamente giovane; infatti, fino ai primi anni 60, si credeva che non esistesse possibilità di cambiamento per i bambini con questa diagnosi, e che quindi nessun intervento potesse risultare efficace. Il modello di intervento Discrete Trial Training (DTT), formulato da Lovaas sulla base degli studi di psicologia comportamentale e dell’Analisi Applicata del Comportamento, è stato il primo ad essere dimostrato efficace nel trattamento dei bambini con ASD, mostrando che essi, in condizioni adatte, erano in grado di apprendere nuove abilità. Successivamente studi di psicologia evolutiva portarono maggiori conoscenze nell’ambito dell’apprendimento del bambino, come la scoperta dell’attenzione condivisa e dell’uso dei gesti come prerequisiti per l’apprendimento del linguaggio verbale e il ruolo dell’interazione sociale nell’apprendimento delle abilità di imitazione e di comunicazione, e si iniziò a considerare il ruolo del coinvolgimento affettivo nell’apprendimento. La ricerca continuò a progredire arrivando a dimostrare che tutti i bambini, compresi quelli con ASD, apprendono più facilmente in ambienti motivanti e adatti al loro livello di sviluppo, quando sono coinvolti attivamente nelle interazioni, e quando le abilità insegnate si trovano nella loro zona di sviluppo prossimale, che corrisponde alle abilità poco più difficili di quelle già in possesso del bambino, ma non ancora acquisite. Si scoprì anche che l’apprendimento risultava più rapido quando c’era una corrispondenza naturale, e non arbitraria, tra l’abilità esercitata e la ricompensa ottenuta dal bambino per averla mostrata (Schreibman et al., 2015); sulla base di questa conoscenza sono nati i modelli Pivotal Response Training (Koegel et al., 1987) e Incidental Teaching (McGee et al., 1983). La dimostrazione che lo sviluppo dei bambini con ASD seguiva generalmente gli stessi pattern dei bambini con sviluppo tipico, aprì la strada alla nascita degli Interventi Evolutivi Relazionali Precoci. L’integrazione delle scienze comportamentali con le nuove conoscenze di psicologia evolutiva ha portato invece allo sviluppo degli Interventi Naturalistici Evolutivi Comportamentali (NDBI) (Schreibman et al., 2015).
Interventi evolutivi relazionali precoci
I modelli di intervento evolutivi relazionali precoci sono approcci basati sulle conoscenze di psicologia evolutiva e sulle evidenze che hanno mostrato l’importanza di un contesto sociale e relazione per l’apprendimento. A partire dalla scoperta che le sequenze di sviluppo dei bambini con ASD sono simili a quelle dei bambini con sviluppo tipico, sono stati creati modelli di intervento che hanno l’obiettivo far percorrere al bambino, mediante stimoli forniti in una cornice relazionale, le tappe dello sviluppo tipico.
Il modello Developmental Individual difference Relationship based (DIR)/floortime è stato presentato nel 1997 da Stanley Greenspan e Serena Wieder. Come indica il nome, si basa sullo sviluppo (Developmental), ovvero su una scala di livelli di sviluppo funzionale ideati da Greenspan stesso, sulle differenze individuali (Individual difference), soprattutto dal punto di vista della processazione sensoriale, e sulla relazione (Relationship) affettiva come contesto dell’apprendimento. Il termine floortime si riferisce alla cornice nella quale avviene il trattamento, ovvero una sessione di gioco e di interazione tra il bambino ed un operatore, oppure tra il bambino ed un genitore o caregiver con il supporto esterno di un operatore.
I livelli di sviluppo funzionale formulati da Greenspan, pur avendo come elemento centrale la relazione, integrano capacità appartenenti a più aree di sviluppo, come quella cognitiva, linguistica, motoria, e di processazione sensoriale, che sono quindi oggetto del trattamento insieme alle abilità sociali. I livelli sono sei, ovvero:
- Autoregolazione e attenzione condivisa
- Coinvolgimento reciproco
- Comunicazione intenzionale a due vie
- Problem solving interattivo e uso di gesti
- Utilizzo funzionale di idee e simboli
- Pensiero e ragionamento
Ciascun livello deve essere acquisito dal bambino per poter esercitare il livello successivo (ad esempio un bambino non mostrerà capacità di problem solving interattivo se ancora non utilizza la comunicazione intenzionale a due vie); questo vale anche nel caso di momenti di particolare difficoltà del bambino che lo portano a regredire lungo la scala di sviluppo (ad esempio, un bambino che solitamente ha un buon livello di coinvolgimento e comunicazione reciproca, se durante una sessione ha un malessere può risultare meno coinvolto nella relazione, e può quindi risultare più difficile comunicare con lui).
Nel momento in cui viene pianificato il trattamento, l’operatore deve quindi essere a conoscenza del livello di sviluppo funzionale del bambino (D), del suo profilo di processamento e reattività sensoriale individuale (I), e delle cornici relazionali nelle quali è coinvolto (R). Quest’ultimo punto in particolare richiede una conoscenza delle dinamiche familiari del bambino, che spesso sono il primo focus del trattamento; infatti nelle sessioni DIR/floortime gli operatori spesso lasciano che il gioco con il bambino venga portato avanti dal genitore, mentre loro danno consigli e proposte per rendere più funzionale l’interazione tra i due; i genitori sono invitati poi ad utilizzare anche a casa le strategie apprese durante le sessioni, in modo da amplificarne gli effetti.
Il floortime, componente fondamentale del modello DIR, consiste in una sessione di gioco focalizzata sulla creazione sistematica di interazioni emozionalmente significative che facilitino l’apprendimento e l’emergere delle sei capacità di sviluppo funzionale; può essere svolto sia in un contesto clinico che a casa o a scuola; il floortime, pur non contenendo episodi di insegnamento mirati, fornisce molteplici opportunità di apprendimento in diverse aree dello sviluppo.
Il manuale dell’intervento contiene, oltre alle indicazioni generali su come condurre il floortime lavorando sui diversi livelli di sviluppo funzionale, istruzioni specifiche su come adattare il modello in caso di difficoltà di processazione visiva, uditiva, di pianificazione motoria, di iper- o ipo-reattività, ed in presenza di comportamenti aggressivi o autolesivi (Greenspan e Wieder, 2005).
Interventi intensivi comportamentali precoci
L’approccio intensivo comportamentale precoce ha origine dal lavoro di Lovaas e dal modello da lui formulato chiamato Discrete Trial Training. Si basa sull’utilizzo di specifiche tecniche di insegnamento, secondo i principi dell’Analisi Applicata del Comportamento, proposte in modo intensivo, da 20 a 40 ore a settimana, in un rapporto bambino-operatore di 1:1. Solitamente viene coinvolto almeno un membro della famiglia, il quale viene formato per applicare lui stesso le tecniche di insegnamento, in modo da aumentare l’efficacia del trattamento.
L’operatore segue un manuale di trattamento, che indica la sequenza di abilità da insegnare e verificare, e a partire da queste sviluppa un piano di insegnamento individualizzato basato sul repertorio comportamentale attuale del bambino. L’obiettivo dell’intervento è ridurre i sintomi principali di ASD, migliorando i comportamenti adattivi e riducendo i comportamenti che interferiscono con l’apprendimento. Questi ultimi vengono valutati secondo l’Analisi Applicata del Comportamento per comprenderne lo scopo e sostituirli con comportamenti più appropriati che consentano al bambino di raggiungere il medesimo obiettivo. Le aree di sviluppo oggetto dell’insegnamento sono l’area sociale, comunicativa, cognitiva, prescolastica (ad esempio abbinare o riconoscere colori, lettere, numeri), e le abilità di autonomia quotidiana (ad esempio vestirsi o lavarsi le mani) (Reichow et al., 2018).
Le sessioni di insegnamento sono condotte applicando i principi del condizionamento operante in un contesto altamente strutturato. Il materiale utilizzato è scelto e presentato dall’operatore, ed è sempre l’operatore a iniziare le interazioni, secondo la sequenza Antecedente (l’operatore fa una proposta od una richiesta esplicita al bambino) - Comportamento (il bambino mostra un comportamento in reazione alla proposta o richiesta) - Conseguenza (l’operatore può dare o non dare una ricompensa o rinforzo al bambino in base alla sua reazione). Le ricompense solitamente non sono legate in modo naturale alla richiesta, e spesso non appartengono all’ambito socio- comunicativo, ma sono scelte in base a ciò che è motivante per il bambino (solitamente si offre l’accesso ad un oggetto o cibo preferito). Le abilità complesse vengono solitamente scomposte in una sequenza discreta di prove insegnate singolarmente, che vengono poi riunite nel comportamento desiderato. Quando un’abilità viene acquisita, essa deve essere generalizzata, perciò l’operatore inizia a rinforzare sistematicamente la nuova abilità differenziando e ampliando gli antecedenti in risposta ai quali il bambino deve mostrarla (Landa, 2018).
Interventi evolutivi naturalistici comportamentali
Gli interventi evolutivi naturalistici comportamentali sono stati sviluppati integrando le conoscenze attuali sull’apprendimento del bambino e le tecniche di insegnamento comportamentali. Sono implementati in contesti adatti all’età evolutiva, nella cornice di un’interazione a due vie tra bambino ed operatore, ed utilizzano contingenze naturali per rendere l’apprendimento più semplice e piacevole per il bambino; utilizzano strategie comportamentali adatte all’età evolutiva. Uno studio di Schreibman ed altri del 2015 ha individuato alcune caratteristiche comuni ai diversi modelli NDBI.
Gli obiettivi di trattamento riguardano tutte le aree di sviluppo: cognitivo, sociale, linguistico, motorio e del gioco. Viene favorita ed enfatizzata l’integrazione tra diverse aree di sviluppo e la generalizzazione di tutte le abilità; per questo nessuna abilità è insegnata singolarmente, ma piuttosto all’interno di un’esperienza composita che comprenda differenti stimoli, materiali, e interazioni. Priorità dell’insegnamento è insegnare comportamenti chiave che diventino un’infrastruttura per facilitare l’acquisizione di nuove abilità come l’attenzione all’altro, l’imitazione, l’attenzione condivisa, la condivisione di emozioni e interessi, il coinvolgimento in attività reciproche e la comprensione del significato comunicativo di gesti, suoni, espressioni e parole.
Il contesto di insegnamento nei modelli NDBI viene costruito sulla base delle evidenze scientifiche secondo le quali l’apprendimento precoce è facilitato se il bambino fa esperienza delle conseguenze naturali del proprio comportamento all’interno di interazioni sociali emotivamente significative. Si tratta quindi di un contesto di gioco, motivante e interattivo, nel quale si crea una relazione affettiva tra bambino ed operatore. Tale contesto, essendo molto più simile all’ambiente quotidiano familiare del bambino rispetto ad un contesto strutturato, oltre a rendere più naturale e rapido l’apprendimento, facilita la generalizzazione delle nuove abilità acquisite.
Le strategie di insegnamento utilizzate si basano sul paradigma Antecedente - Comportamento - Conseguenza, tuttavia, rispetto ai modelli EIBI, negli interventi NDBI esso è calato all’interno di una cornice sociale ed emotiva, per cui le attività sono scelte dal bambino, perché siano piacevoli e motivanti, sia antecedenti che conseguenze sono accompagnati da segnali affettivi e comunicativi, e i rinforzi sono per quanto possibile intrinseci all’attività (ad esempio, se il bambino chiede aiuto per aprire una scatola, avrà accesso al gioco nella scatola); per i comportamenti per i quali non è possibile offrire un rinforzo intrinseco, il rinforzo deve avere comunque un contenuto interattivo sociale (ad esempio, se il bambino mette a posto si gioca con le bolle, o si sceglie un altro gioco). Solitamente all’inizio dell’insegnamento viene proposta una sequenza semplice, che viene poi ampliata differenziando gli antecedenti, richiedendo comportamenti più complessi o in sequenza, e variando le conseguenze.
Altre caratteristiche comuni a tutti gli NDBI sono
- l’uso di una pratica manualizzata, che garantisce un’implementazione accurata delle specifiche procedure;
- la verifica dell’implementazione con criteri di fedeltà determinati;
- la stesura di obiettivi individuali e la loro verifica in itinere, che consentono sia di valutare il progresso del bambino, sia di adattare il programma in base alle sue modalità di apprendimento ed alle esigenze del bambino stesso e della famiglia;
- l’importanza dell’iniziativa, delle scelte e della guida del bambino negli episodi di insegnamento, che contribuiscono alla motivazione e allo sviluppo di rinforzi intrinseci;
- la modificazione dell’ambiente per elicitare determinati comportamenti, che può riguardare gli oggetti (ad esempio, posizionare un giocattolo che il bambino desidera in alto, in modo che sia motivato a chiedere aiuto per ottenerlo, o al contrario nascondere un giocattolo che è per il bambino motivo di distrazione e di isolamento dal partner ludico), ma anche le persone coinvolte (ad esempio, l’operatore può scegliere di posizionarsi in un certo modo rispetto al bambino per catturare la sua attenzione);
- mantenere elevata la motivazione del bambino rinforzando anche i tentativi non riusciti di utilizzare una determinata abilità e alternando la richiesta di comportamenti già acquisiti a richieste più difficili in modo che il bambino non si senta frustrato da una serie di insuccessi;
- uso dei prompt e della riduzione dei prompt, ossia utilizzare dei segnali o degli stimoli forti per elicitare un comportamento non ancora acquisito, e ridurli fino a rimuoverli man mano che il bambino diviene autonomo nell’uso dell’abilità;
- uso dell’alternanza del turno nel gioco con oggetti e nelle routine sociali per favorire la reciprocità sociale e il coinvolgimento nell’interazione;
- uso del modeling, ossia della dimostrazione al bambino da parte dell’operatore di un comportamento che sia di suo interesse e all’interno della sua zona di sviluppo prossimale, in modo che il bambino sia indotto a ripeterlo;
- imitazione da parte dell’adulto dei comportamenti del bambino, anche detta imitazione contingente o reciproca, per aumentare l’attenzione del bambino al partner ludico ed il suo coinvolgimento nell’interazione, e per insegnare al bambino ad imitare a sua volta;
- uso di stimoli multipli e variati, per generalizzare e rendere più naturali gli apprendimenti, e per contrastare la tendenza dei bambini con ASD a focalizzarsi su un range ristretto di stimoli.
(Schreibman et al., 2015)
Un esempio di questo tipo di trattamento è l’Early Start Denver Model di Sally J. Rogers e Geraldine Dawson. Questo modello si basa sul principio che la ridotta motivazione sociale e la ristretta gamma di interessi tipici dei bambini con ASD determini una riduzione delle opportunità di apprendimento, causando poi effetti a cascata sullo sviluppo in tutte le aree. Obiettivo dell’ESDM è incrementare l’apprendimento sociale fornendo un insegnamento intensivo all’interno di relazioni sociali, in modo da recuperare le occasioni di apprendimento perse ed evitare, o ridurre, gli effetti negativi sullo sviluppo.
L’ESDM si basa su più approcci integrati tra loro.
Il Modello Denver, ideato da Rogers e colleghi, era un programma di gruppo per bambini tra 24 e 60 mesi, che considerava l’autismo come un disturbo dello sviluppo socio-comunicativo; enfatizzava quindi interazioni vivaci e dinamiche, espressioni emotive forti e positive, l’importanza della guida del bambino, della comunicazione verbale e non verbale, degli aspetti cognitivi, dell’imitazione, dell’uso di oggetti e del gioco; venne sviluppata all’interno di tale programma la tecnica delle routine sociali sensoriali, ovvero scambi diadici altamente coinvolgenti iniziati dai bambini e continuati tramite la comunicazione non verbale e verbale; era prevista una valutazione iniziale per tutte le aree dello sviluppo che portava alla stesura di obiettivi individualizzati; di grande importanza nel Modello Denver erano anche l’approccio multidisciplinare e la collaborazione con la famiglia.
Il Modello sullo sviluppo interpersonale nell’autismo di Rogers e Pennington ipotizzava che nell’autismo sia presente un deficit precoce nell’imitazione, e che questo interferisca con la formazione della sincronia corporea e della coordinazione tra bambino e caregiver fin dalle prime fasi di vita; il deficit della sincronia corporea ha effetti negativi sulla sintonia affettiva e sulla coordinazione emotiva reciproca; questo meccanismo potrebbe essere aggravato dal fatto che i bambini con ASD hanno spesso reazioni emotive atipiche, difficili da prevedere e capire, perciò i genitori hanno sempre più difficoltà a coordinarsi emotivamente con il bambino, creando effetti negativi sulla relazione, sullo sviluppo della consapevolezza del bambino e sull’uso della comunicazione intenzionale; per evitare queste conseguenze e facilitare lo sviluppo e l’apprendimento, è importante, secondo questo modello, che il bambino abbia sempre a che fare con un interlocutore responsivo e sensibile.
L’Ipotesi della motivazione sociale nell’autismo di Dawson e colleghi consiste nel considerare il ruolo centrale del deficit precoce ed essenziale di motivazione sociale nello sviluppo del quadro clinico degli ASD; la ricerca mostra infatti che le persone affette da ASD passano meno tempo nell’interazione con altri e vi prestano meno attenzione; si ha sostanziale mancanza di sensibilità per la valenza positiva delle interazioni sociali ed un’assenza di preferenza e di attenzione attiva per gli stimoli sociali, ancora prima che emergano i deficit dell’imitazione e dell’attenzione condivisa; a causa di questo deficit precoce, il bambino sarà sempre meno coinvolto nel mondo sociale e dall’apprendimento sociale, e questo altererà il suo sviluppo comportamentale, ma anche la sua percezione e rappresentazione dell’informazione sociale e linguistica; la tecnica delle routine socio-sensoriali dell’ESDM ha infatti come obiettivo proprio aumentare la salienza della valenza positiva delle interazioni sociali, migliorare l’attenzione sociale e la motivazione all’interazione sociale.
Il Pivotal Response Training, sviluppato da Schreibman e Koegel, si basa sull’Analisi Applicata del Comportamento, ma si differenzia dall’approccio strutturato di Lovaas per alcune importanti caratteristiche; infatti, in questo modello sono utilizzate tecniche per migliorare la motivazione del bambino all’interazione sociale e la generalizzazione dei comportamenti (risposta a stimoli multipli).
Anche le strategie di insegnamento dell’ESDM, così come i suoi presupposti teorici, risultano dall’integrazione tra più approcci, come vedremo di seguito.
Le strategie di insegnamento tratte dall’ABA
- catturare l’attenzione: ottenere e mantenere focalizzata l’attenzione del bambino durante l’insegnamento;
- contingenza Antecedente-Comportamento-Conseguenza, nella quale l’operatore manipola l’antecedente e la conseguenza per modificare il comportamento;
- prompting: sollecitare il bambino a produrre i comportamenti che deve imparare, con uno stimolo motivante che agisca da antecedente;
- uso dei rinforzi: come già detto, il rinforzo all’interno dell’ESDM è gestito diversamente rispetto agli approcci ABA strutturati, è infatti un rinforzo intrinseco all’attività o comunque con un contenuto sociale ed emotivo;
- fading: ridurre gradualmente la sollecitazione (antecedente) in modo che il bambino impari a produrre i comportamenti imparati in risposta a stimoli naturali e vari, ovvero a generalizzarli;
- shaping: quando un comportamento complesso viene appreso in modo approssimativo, si utilizzano strategie di aiuto e rinforzo per permettere al bambino di perfezionarlo;
- chaining: insegnamento di singole azioni che vengono poi concatenate tra loro per la costruzione di comportamenti complessi (ad esempio vestirsi);
- valutazione funzionale o analisi del comportamento: identificare quale finalità abbiano i comportamenti indesiderati del bambino per potergli insegnare comportamenti più funzionali che soddisfino la stessa esigenza.
Le strategie tratte dal Pivotal Response Training
- rinforzo dei tentativi: permette di aumentare la motivazione e ridurre la frustrazione;
- alternare l’esercizio di abilità già acquisite all’insegnamento di abilità nuove: anche questo permette di migliorare la motivazione e ridurre la frustrazione;
- rinforzi intrinseci all’attività: il rinforzo è conseguenza diretta, e non arbitraria, della risposta o del comportamento del bambino;
- alternanza di turni: permette all’adulto di ottenere l’attenzione del bambino, di modellare un comportamento, e di sollecitare la comunicazione da parte del bambino; durante il turno dell’adulto il bambino sarà motivato a richiedere ed imitare; inoltre, vedere l’adulto comportarsi come lui, ovvero imitarlo, aumenterà il coinvolgimento del bambino nella relazione (Contaldo et al., 2016);
- utilizzo di antecedenti chiari e adatti al compito o all’attività;
- offrire scelte al bambino e seguire la sua guida: aumenta la motivazione e rinforza l’iniziativa spontanea.
Le strategie tratte dal Modello Denver
- modulazione ed ottimizzazione degli stati emotivi, del livello di attivazione e dell’attenzione del bambino: attraverso la scelta di attività adatte e modulando il tono della voce ed il livello di attività l’operatore ottiene la condizione di attivazione e attenzione ottimale per l'apprendimento;
- uso di emozioni positive; l’adulto mostra in modo naturale e spontaneo le proprie emozioni positive, ed enfatizza quelle del bambino;
- alternanza di turni e interazione diadica: durante tutto l’insegnamento viene mantenuto il coinvolgimento nell’interazione e la reciprocità sociale; ogni partner ludico è consapevole, coinvolto e attento anche nel turno dell’altro;
- sensibilità, attenzione e risposta da parte dell’adulto ai segnali comunicativi del bambino: l’adulto si sintonizza sugli stati emotivi e sulle motivazioni del bambino, riconosce i suoi segnali comunicativi e vi risponde adeguatamente;
- uso di differenti opportunità comunicative: durante il gioco la comunicazione tra bambino e adulto deve esprimere diverse funzioni pragmatiche, incluse richiesta, protesta, commento, richiesta di aiuto, saluto, denominazione, espansione; queste opportunità comunicative devono essere adattate al livello linguistico del bambino, e l’adulto deve perfezionare la comunicazione del bambino tramite il modellamento, la riformulazione, l’espansione e la ripetizione delle sue espressioni;
- elaborazione delle attività: l’adulto favorisce la flessibilità e l’elaborazione delle attività da parte del bambino offrendo differenti materiali, schemi, e variazioni; l’adulto, all’interno di una singola attività, inserisce insegnamenti appartenenti a diverse aree dello sviluppo;
- linguaggio appropriato dal punto di vista evolutivo e pragmatico alle intenzioni e alle capacità comunicative verbali e non verbali del bambino: generalmente si utilizza la regola della “parola in più”, ossia l’adulto produce enunciati che contengono una parola in più rispetto all’enunciato medio del bambino; l’adulto inoltre dimostra, con il suo linguaggio, varie funzioni pragmatiche e relazioni semantiche e sintattiche;
- gestione efficace delle transizioni: alla chiusura di un’attività, l’adulto deve proporne un’altra garantendo uno spostamento fluido dell’attenzione del bambino da un’attività all’altra.
Tutte queste strategie vengono implementate all’interno di una cornice di relazione e gioco, con attività adatte all’età evolutiva del bambino inserite in routine condivise.
Una parte fondamentale dell’intervento ESDM è costituita dalle routine socio- sensoriali, attività in cui il focus attentivo di ogni partner ludico è sull’altro partner, e non su un oggetto; è possibile che venga utilizzato un oggetto, ma l’interesse e la motivazione non dipendono dall’oggetto in sé ma da ciò che il partner fa con l’oggetto (ad esempio, far ruotare un nastro colorato, o fare le bolle). Gli obiettivi di queste attività sono aumentare la motivazione e l’attenzione sociale del bambino e stimolare la comunicazione verbale e non verbale, oltre ad ottimizzare lo stato emotivo ed il livello di attivazione. Caratteristiche comuni delle routine socio-sensoriali sono l’alternanza di turni, la condivisione di un obiettivo, e la coordinazione interpersonale tra i due partner ludici.
L’implementazione del programma educativo ESDM inizia con una accurata valutazione del bambino mediante la scheda SVPE-ESDM nelle varie aree dello sviluppo che sono oggetto del trattamento: la Comunicazione Ricettiva ed Espressiva, l’Attenzione Condivisa, l’Imitazione, le Abilità Sociali, la Cognizione, il Gioco, la Motricità Fine e Grossolana, e le Autonomie. Per ogni area sono indicate una serie di abilità, suddivise anche per livello evolutivo, delle quali il terapista deve verificare la presenza nel comportamento del bambino, durante uno o più incontri. Per ogni abilità, il terapista indicherà se è stata acquisita e viene utilizzata regolarmente (codice S), se sta emergendo (S/N), o se non è acquisita (N). A partire dalle abilità emergenti, vengono stilati degli obiettivi di apprendimento a breve termine, da rivalutare dopo 12 settimane, solitamente due o tre per ogni area di sviluppo. Gli obiettivi vengono descritti in modo che sia possibile verificarli, ovvero descrivendo accuratamente quale comportamento deve essere acquisito (comportamento), in risposta a quale antecedente deve essere mostrato (antecedente), in quali e quanti contesti, e quanto spesso in un determinato arco di tempo (criterio di generalizzazione) (Rogers e Dawson, 2010).
Interventi sull'Autismo: Studi di efficacia
Per massimizzare l’opportunità riabilitativa data dalla diagnosi precoce, si rende necessario fornire evidenze dell’efficacia degli interventi precoci oggi a disposizione.
Un articolo di Landa del 2018 esamina gli studi di efficacia in questo campo negli ultimi 15 anni. Lo studio prende in considerazione i due approcci basati sulle evidenze più diffusi, ovvero i modelli EIBI e NDBI, e analizza alcuni studi in cui questi modelli sono applicati in bambini in età prescolare, sia prima che dopo la diagnosi.
Gli interventi NDBI che hanno mostrato efficacia sono stati, sia prima che dopo la diagnosi, quelli mediati dai genitori, in particolare se l’insegnamento di strategie ai genitori era intensivo e non sporadico; questi studi hanno mostrato risultati nella riduzione dei sintomi di ASD, nel miglioramento dello sviluppo linguistico, nell’attenzione condivisa e nella sincronia genitore-bambino.
Sono risultati molto efficaci anche gli interventi NDBI implementati da operatori sanitari, in particolare la combinazione di intervento somministrato da operatori con fedeltà di implementazione e da genitori addestrati ad utilizzare strategie analoghe; i miglioramenti più significativi da questi modelli si hanno sullo sviluppo linguistico. Gli studi su interventi con EIBI hanno mostrato, nella maggior parte dei bambini, miglioramenti significativi nello sviluppo cognitivo e nel comportamento adattivo. L’Autrice conclude che, per massimizzare gli effetti del trattamento precoce, è consigliata la combinazione di intervento mediato da genitori e implementato da clinici, e l’inizio del trattamento anche per bambini sotto la soglia per la diagnosi di ASD ma con alto rischio e ritardi nello sviluppo comunicativo o pattern di sviluppo atipici.
Molti studi sono stati realizzati per misurare l’efficacia di singoli modelli di intervento precoce; presenterò alcuni di essi, in particolare riguardanti i modelli di intervento descritti in questo capitolo, ossia il modello DIR/floortime, l’approccio EIBI, e l’Early Start Denver Model.
Nel 2011, Pajareya e Nopmaneejumruslers hanno testato l’efficacia dell’intervento con modello DIR/floortime su bambini di età prescolare con diagnosi di ASD, implementato per circa 15 ore a settimana per tre mesi; le misure di outcome selezionate sono state la gravità dei sintomi di ASD, misurata con la Child Autism Rating Scale, ed il livello di sviluppo funzionale, misurato con la Functional Emotional Assessment Scale; non sono state previste valutazioni dello sviluppo cognitivo e sociale. Sono stati evidenziati effetti del trattamento statisticamente rilevanti con entrambe le misure di outcome utilizzate.
Nel 2014 è stato condotto da Solomon ed altri uno studio di tipo Randomized Controlled Trial (RCT, questo tipo di studio è considerato il gold standard nella sperimentazione clinica, riducendo al minimo il rischio di errori sperimentali) sull’efficacia del programma di intervento mediato dai genitori Play and Language for Autistic Youngsters (PLAY) Project Home, basato sul modello DIR/floortime, per bambini con ASD. Il programma consisteva in un corso di formazione sul modello fornito in video ai genitori, in aggiunta ad una visita di 3 ore a casa da parte degli operatori ogni mese, per 12 mesi. Il gruppo di controllo ha ricevuto il trattamento disponibile presso i servizi pubblici della comunità. Le misure di outcome utilizzate sono state la ADOS-G e il questionario SCQ per la severità dei sintomi di ASD, le scale MBRS e CBRS per la qualità dell’interazione genitore-bambino, le Mullen Scales of Early Learning per lo sviluppo cognitivo, i questionari McArthur Words and Gestures e Words and Sentences per lo sviluppo linguistico, la Functional Emotional Assessment Scale per il livello di sviluppo funzionale, ed il Parenting Stress Index per la valutazione del benessere della famiglia.
Per quanto riguarda la severità dei sintomi, il 55% dei bambini del programma PLAY ed il 29 % dei bambini del gruppo di controllo hanno mostrato miglioramenti nella classificazione diagnostica alla ADOS-G; non sono stati misurate differenze significative al questionario SCQ. Nell’interazione madre-bambino, sono stati misurati miglioramenti significativi da parte dei genitori, soprattutto nelle scale Responsività e Affetto; la qualità dell’interazione dei bambini è risultata stabile nel gruppo di controllo, mentre è migliorata significativamente nel gruppo PLAY. Lo sviluppo cognitivo e quello linguistico non hanno mostrato differenze significative tra i due gruppi; lo sviluppo socio-emozionale misurato dalla FEAS ha mostrato significativi miglioramenti nel gruppo PLAY, mentre è rimasto stabile nel gruppo di controllo. Il benessere dei genitori, misurato con il Parenting Stress Index, non ha mostrato differenze significative tra i due gruppi. Gli Autori evidenziano come i risultati riguardanti la severità dei sintomi misurata con ADOS-G potrebbero non essere attendibili: infatti, poichè tale strumento prevede specifici cut-off per le categorie diagnostiche, è possibile che cambiamenti molto piccoli abbiano portato il punteggio totale a superare il cut-off, e quindi ad una diversa categoria diagnostica, sovrastimando il miglioramento.
Uno studio del 2018 di Reichow ha revisionato cinque studi di efficacia precedentemente condotti sugli Interventi Intensivi Comportamentali Precoci (EIBI). In tutti gli studi sono stati confrontati un gruppo di bambini che ha ricevuto un trattamento intensivo comportamentale precoce, ed un gruppo che ha ricevuto l’intervento fornito normalmente dai servizi pubblici delle diverse comunità. Le misure di outcome utilizzate sono state le Vineland Adaptive Behavior Scales per il comportamento adattivo (i moduli Comunicazione e Socializzazione dello stesso strumento sono stati utilizzati per misurare l’outcome linguistico e sociale), le interviste Autism Diagnostic Interview - Revised e Autism Screening Questionnaire per la severità dei sintomi di ASD, le scale Bayley Scale of Infant Development e Wechsler Preschool and Primary Scale of Intelligence - Revised per lo sviluppo cognitivo e la Child Behavior Checklist per i problemi comportamentali.
I risultati dei cinque studi sono stati confrontati e sintetizzati restituendo per ogni categoria di outcome risultati integrati: nel comportamento adattivo, sono stati rilevati miglioramenti significativi nei gruppi di trattamento EIBI rispetto ai gruppi di controllo; riguardo la severità dei sintomi, non sono state rilevate differenze statisticamente significative tra i due gruppi; lo sviluppo cognitivo e le abilità comunicative e sociali sono risultate significativamente migliori nei gruppi EIBI rispetto ai gruppi di controllo; non sono state riscontrate differenze di outcome significative tra gruppi EIBI e gruppi di controllo per quanto riguarda i problemi comportamentali. Le evidenze riportate sono considerate deboli a causa del fatto che solo uno degli studi era randomizzato, e che in quelli non randomizzati erano presenti importanti differenze tra i due gruppi all’inizio dello studio.
Nel 2010 è stato condotto da Dawson ed altri uno studio RCT sull’efficacia dell’intervento precoce con Early Start Denver Model. Quarantotto bambini tra i 18 ed i 30 mesi sono stati assegnati casualmente a due gruppi, dei quali uno ha ricevuto per due anni un trattamento con ESDM implementato da operatori qualificati per 20 ore a settimana e dai genitori durante le attività quotidiane, mentre l’altro ha ricevuto il trattamento disponibile presso i servizi pubblici della comunità. Le misure di outcome utilizzate sono state la Autism Diagnostic Interview - Revised e la Autism Diagnostic Observation Schedule per la severità dei sintomi di ASD, le Mullen Scales of Early Learning per lo sviluppo cognitivo, le Vineland Adaptive Behavior Scales per le competenze adattive, e la Repetitive Behavior Scale per i comportamenti ripetitivi e stereotipati.
Dopo un anno, i bambini del gruppo ESDM hanno mostrato miglioramenti statisticamente rilevanti dello sviluppo cognitivo, soprattutto nell’area della percezione visiva, e meno significativi miglioramenti del linguaggio ricettivo, rispetto al gruppo di controllo. Le altre misure di outcome, ovvero quelle riguardanti la severità dei sintomi, le competenze adattive ed i comportamenti ripetitivi, non hanno mostrato differenze statisticamente rilevanti tra il gruppo ESDM ed il gruppo di controllo dopo un anno. Dopo due anni, il gruppo ESDM ha mostrato, rispetto al gruppo di controllo, differenze significative nello sviluppo cognitivo, dovute in larga parte ad un miglioramento nelle competenze linguistiche espressive e ricettive. Inoltre, il gruppo ESDM ha mostrato differenze significative nelle competenze adattive, particolarmente nei domini della socializzazione, delle attività della vita quotidiana e delle abilità motorie. Non sono state riscontrate differenze statisticamente rilevanti riguardo alla severità dei sintomi principali di ASD ed ai comportamenti ripetitivi. Infine, i bambini del gruppo ESDM hanno mostrato più frequentemente un miglioramento dello status diagnostico (da Disturbo dello Spettro dell’Autismo a Disturbo Pervasivo dello Sviluppo non altrimenti specificato) e meno frequentemente un peggioramento di tale status (da Disturbo Pervasivo dello Sviluppo non altrimenti specificato e Disturbo dello Spettro dell’Autismo) rispetto ai bambini del gruppo di controllo. Gli Autori scrivono di non saper spiegare perché tali differenze non risultino in un cambiamento nella valutazione con ADOS, ADI-R ed RBS.
Nel 2013, un articolo di Sullivan basato sul medesimo studio (Dawson et al., 2010), ha analizzato differenti aspetti dell’outcome del trattamento, ovvero l’affetto positivo condiviso, l’uso dei gesti, ed il linguaggio espressivo e ricettivo, aree su cui l’ESDM si focalizza in quanto facilitano lo sviluppo delle abilità sociali. Lo studio ha anche analizzato le iniziali abilità di orientamento sociale, di risposta all’attenzione condivisa e di uso degli oggetti in quanto moderatori di ciascuno dei tre outcome sopra citati. Come strumenti di misurazioni sono stati utilizzati il Communication and Symbolic Behavior Scales - Developmental Profile (CSBS–DP, Wetherby e Prizant, 2002) per l’affetto condiviso e l’uso dei gesti, e le Mullen Scales of Early Learning per il linguaggio espressivo e ricettivo. L’orientamento sociale è stato misurato con la Social Orienting Task di Butterworth (Butterworth e Jarrett, 1991), una prova che consiste nel confrontare la reazione di orientamento dei bambini esaminati a stimoli sociali e non sociali analoghi per durata e altezza. La risposta all’attenzione condivisa è stata analizzata con la Response to Joint Attention Task illustrata da Butterworth nello stesso studio del 1991, che consiste nell'esaminare la risposta dei bambini a tentativi dell’esaminatore di dirigere la loro attenzione su uno dei due poster colorati presenti nella stanza utilizzando un messaggio verbale, un gesto deittico ed uno spostamento del proprio sguardo, oppure solamente il messaggio verbale e lo spostamento dello sguardo. Le abilità di uso degli oggetti sono state valutate con il CSBS–DP.
Dall’analisi statistica è risultato che per quanto riguarda l’affetto condiviso e l’uso dei gesti, non vi sono state differenze significative tra il gruppo ESDM e quello di controllo, mentre sono stati rilevati miglioramenti significativi del linguaggio espressivo e ricettivo a distanza di due anni, come già riscontrato da Dawson nel 2010. La mancanza di risultati statisticamente significativi nelle aree dell’affetto condiviso e dei gesti, è stato attribuito dagli Autori al fatto che le scale utilizzate per le misurazioni di tali aspetti hanno un range ristretto di punteggi, e potrebbero quindi non essere adatte a misurare il cambiamento.
Per quanto concerne i moderatori, lo studio ha individuato un alto livello di orientamento sociale e un elevato interesse per l’uso degli oggetti come moderatori positivi degli effetti sull’affetto condiviso nel gruppo ESDM, mentre al contrario uno scarso interesse nell’uso degli oggetti sembra predire un miglioramento nell’affetto condiviso nel gruppo di controllo; gli Autori ipotizzano che questa differenza sostanziale nel ruolo dell’uso degli oggetti come moderatore nei due gruppi dipenda dal fatto che un buon orientamento sociale e l’interesse nell’uso degli oggetti permettono ai bambini trattati con ESDM di beneficiare maggiormente delle routine socio-sensoriali, mentre nel gruppo di controllo i bambini poco interessati agli oggetti potrebbero aver ricevuto in misura maggiore insegnamenti sull’uso funzionale degli oggetti che possono aver generato una maggiore coordinazione interpersonale e affetto condiviso. L’interesse per gli oggetti è risultato essere un moderatore dei miglioramenti nell’uso dei gesti nel gruppo ESDM, mentre nel gruppo di controllo un analogo effetto è stato dato da un differente moderatore, la risposta all’attenzione condivisa; gli Autori spiegano questa differenza ipotizzando che nel trattamento fornito dai servizi pubblici possano essere maggiormente implementate attività di insegnamento basate sull’attenzione condivisa, mentre nel trattamento ESDM l’interesse per gli oggetti potrebbe portare a beneficiare maggiormente delle attività sensoriali e motorie che prevedono l’uso di oggetti. Come moderatori del linguaggio ricettivo sono stati individuati, nel gruppo ESDM (che ha mostrato differenze significative rispetto al gruppo di controllo in quest’area), sia l’orientamento sociale che la risposta all’attenzione condivisa e l’uso degli oggetti. Moderatori del linguaggio espressivo nel gruppo ESDM sono risultati invece l’orientamento sociale e l’uso degli oggetti. Se ne conclude perciò che il trattamento con ESDM sia particolarmente indicato per bambini con un alto interesse verso gli oggetti, un buon orientamento sociale e una buona risposta all’attenzione condivisa; sembra invece che beneficino maggiormente da interventi differenti i bambini con uno scarso interesse per gli oggetti, anche se è possibile adattare il modello anche a questo gruppo tramite l’implementazione di “spettacoli con oggetti” (Rogers e Dawson, 2010), ovvero utilizzando giocattoli che creino effetti fisici e sensoriali, come bolle di sapone, nastri colorati, maracas, palloncini.
Uno studio del 2016 di Colombi ed altri, ha indagato l’implementazione del trattamento ESDM in una comunità italiana. Questa ricerca nasce dalla necessità di verificare se un modello che risulta efficace in studi RCT condotti in contesti accademici possa dare gli stessi risultati quando utilizzato in una comunità, in questo caso quella di Messina. In questo caso, inoltre, si tratta di una comunità di lingua italiana, quindi naturalmente una lingua differente da quella nella quale è stato formulato il modello, e con una differente cultura, il che implica sia la traduzione del manuale che l’adattamento delle procedure di insegnamento alle caratteristiche culturali della comunità. La ricerca valuta quindi non solo l’efficacia del modello, ma anche la possibilità di implementazione dello stesso (feasibility). Si tratta di un quasi- esperimento, in quanto, per ragioni etiche, non è stata effettuata un’assegnazione casuale dei bambini per i quali è stato richiesto l’intervento ad un gruppo ESDM e ad uno di controllo, bensì a tutti i bambini dai 18 ai 48 mesi che ne hanno fatto richiesta è stato fornito il trattamento con ESDM, mentre il gruppo di controllo è stato formato selezionando in comunità differenti bambini con caratteristiche analoghe, che hanno ricevuto il trattamento fornito dai servizi pubblici delle rispettive comunità. Il trattamento ESDM è stato implementato per sei ore a settimana in un contesto clinico da operatori qualificati, per un periodo di sei mesi. Le misure di outcome utilizzate sono state le Griffith Mental Development Scales per lo sviluppo cognitivo, le Vineland Adaptive Behavior Scales per le competenze adattive, e la Autism Diagnostic Observation Schedule-2 per la severità dei sintomi di ASD; con tali strumenti è stata condotta una valutazione prima dell’inizio dell’intervento, dopo 3 mesi, ed alla fine dell’intervento.
Sia a 3 che a 6 mesi, il gruppo ESDM ha mostrato differenze significative nel Quoziente Generale delle Griffiths (Griffiths GQ). Differenze significative nel punteggio composito delle VABS (VABS Composite) sono state invece riscontrate a 3 mesi dall’inizio dell’intervento. Differenze significative sono state evidenziate sia a 3 che a 6 mesi nelle sottoscale Personale Sociale e Ascolto e Linguaggio della Griffith, e a 6 mesi nelle sottoscale Locomotoria e Coordinazione Occhio-Mano. A tre mesi, i due gruppi hanno mostrato differenze significative nella sottoscala Comunicazione della VABS, e differenze non statisticamente rilevanti nelle sottoscale Attività della Vita Quotidiana e Socializzazione; a sei mesi sono state riscontrate differenze in favore del gruppo ESDM, anche se non statisticamente rilevanti, in tutte le sottoscale della VABS. L’importanza di questo studio sta quindi nel dimostrare l’efficacia dell’ESDM anche in condizioni di implementazione in comunità, quindi in un contesto meno rigoroso e controllato, in un ambito culturale diverso da quello per il quale è stato ideato il programma di intervento, ed a bassa intensità, ovvero solo per 6 ore a settimana rispetto alle 20 ore dello studio di Sullivan visto precedentemente; gli Autori precisano che questi risultati non devono supportare l’utilizzo dell’intervento a bassa intensità come gold standard terapeutico, quanto piuttosto fornire le evidenze di efficacia per un intervento precoce a bassa intensità nelle comunità in cui esso è l’unica opzione disponibile.
Un altro studio del 2016 di Devescovi ed altri ha verificato l’efficacia dell’ESDM implementato a bassa intensità in una comunità italiana. In questo caso si tratta di uno studio retrospettivo e senza un gruppo di controllo. Ventuno bambini tra i 20 ed i 36 mesi con diagnosi di ASD sono stati selezionati per ricevere un trattamento ESDM somministrato da operatori qualificati per 3 ore a settimana, per circa 15 mesi. Le misure di outcome utilizzate sono state le Bayley Scales of Infant and Toddler Development e la Wechsler Preschool Primary Scale of Intelligence - Third Edition (quando i bambini superavano i 42 mesi) per lo sviluppo cognitivo e linguistico, la Autism Diagnostic Observation Schedule - 2 per la severità dei sintomi di ASD.
In assenza di un gruppo di controllo, i risultati dello studio consistono nel confrontare i dati ottenuti da questi strumenti all’inizio (T0) ed alla fine del trattamento (T1). Tali risultati mostrano un miglioramento da T0 a T1 nello sviluppo linguistico e cognitivo, soprattutto per i bambini che a T0 ottenevano un punteggio inferiore a 75 nelle scale di sviluppo cognitivo, mentre per i bambini con livello cognitivo migliore a T0, la differenza non risulta significativa; le differenze emerse tra T0 e T1 nella misurazione della severità dei sintomi con ADOS non risultano statisticamente significative, ma è importante notare che sono nettamente maggiori nei bambini che all’inizio dell’intervento avevano meno di 27 mesi, indicando una correlazione tra diagnosi precoce e riduzione della severità dei sintomi. Gli Autori illustrano poi le evidenze riguardanti la storia naturale degli ASD grazie alle quali si può presumere, anche in assenza di un gruppo di controllo, che le differenze tra T0 e T1 siano attribuibili all’intervento effettuato; una review di 23 studi longitudinali di Begovac ed altri del 2009 mostra infatti che, in assenza di trattamento, il quoziente intellettivo rimane invariato nel tempo nei bambini con ASD; inoltre gli stessi studi riportano che miglioramenti spontanei, in assenza di trattamento, sono più comuni in bambini con livello di sviluppo cognitivo elevato, mentre in questo studio hanno beneficiato maggiormente dal trattamento proprio i bambini con livello di sviluppo cognitivo inferiore. Gli Autori concludono perciò che l’ESDM, anche somministrato a bassa intensità, sia efficace nel miglioramento del livello di sviluppo cognitivo e linguistico, soprattutto se iniziato prima dei 27 mesi e in bambini con un basso livello di sviluppo cognitivo iniziale.
Nel 2018, uno studio di Pierotti ed altri, ha indagato l’efficacia di un intervento psicoeducativo di gruppo basato sul modello ESDM, fornito a 3 bambini con diagnosi di ASD per 6 ore a settimana, per una durata di 9 mesi per due dei bambini, e di 6 mesi per il terzo. Le misure di outcome utilizzate sono state la Childhood Autism Rating Scale per la severità dei sintomi di ASD e la Scala di Valutazione del Programma Educativo ESDM per la stesura degli obiettivi di trattamento e per la verifica del raggiungimento di tali obiettivi. Il secondo strumento non è stato pensato per dare un punteggio come risultato (vedi sopra Strumenti di valutazione), ma è stato adattato a questo scopo assegnando un punteggio di 2 per gli item “+”, 1 per gli item “+/-”, e 0 per i “-”.
Al termine dell’intervento, tutti e tre i bambini hanno riportato una riduzione della severità dei sintomi, ed un miglioramento in tutte le aree di sviluppo valutate con la SVPE-ESDM. È stata rilevata un’importante variabilità interindividuale nella risposta al trattamento, come del resto esisteva inizialmente tra i tre bambini una differenza nel livello di sviluppo in tutte le aree. I due bambini che a T0 mostravano un profilo di sviluppo meno compromesso e una minore severità dei sintomi di ASD, alla fine dell’intervento hanno ottenuto alla CARS punteggi inferiori al cut-off per ASD. I limiti dello studio, ovvero la mancanza di gruppo di controllo e di valutazione in “cieco” impediscono di accertare un nesso causale tra il trattamento ed i risultati ottenuti, tuttavia i risultati ottenuti mostrano che l’intervento precoce in gruppo con ESDM è implementabile in servizi di riabilitazione italiani, permette di coinvolgere genitori ed insegnanti per massimizzare i risultati ottenuti, e potrebbe essere efficace nel ridurre la severità dei sintomi di ASD e migliorare il livello di sviluppo in tutte le aree.
Uno studio del 2020 di Contaldo ed altri ha analizzato gli outcome del trattamento con ESDM implementato per un anno su un campione di 32 bambini dai 18 ai 39 mesi di età, con lo scopo di identificare i moderatori dell’efficacia dell’intervento. A tutti i bambini sono state offerte due sessioni di trattamento settimanali, una di 3 ore, delle quali due condotte in gruppo ed una di trattamento individuale, ed una di 1 ora di trattamento individuale. Gli strumenti di misurazione utilizzati sono stati la SVPE- ESDM, adattata assegnando un punteggio di 1 agli item “+”, 0,5 ai “+/1” e 0 ai “-”, le Vineland Adaptive Behavior Scales, il Primo Vocabolario del Bambino, la Childhood Autism Rating Scale e le Griffith Mental Development Scales. Nella valutazione con SVPE-ESDM sono stati calcolati cinque differenti punteggi compositi: Comunicazione (C), ottenuto dai punteggi delle aree Comunicazione ricettiva e Comunicazione espressiva, Socializzazione (S), ottenuto dai punteggi di Imitazione, Attenzione condivisa e Abilità sociali, Cognizione e Gioco (CP), ottenuto dai punteggi di Cognizione e Gioco, Motorio (M), ottenuto dai punteggi di Abilità motorie fini e Abilità motorie grossolane, ed un punteggio totale (TS) ottenuto dalla somma dei primi quattro.
In assenza di un gruppo di controllo, i risultati ottenuti si basano sul confronto tra le misurazioni condotte a T0, prima dell’inizio del trattamento, e T1, alla fine del trattamento. Alla SVPE-ESDM sono state riscontrate differenze significative tra T0 e T1, ma con un’elevata variabilità interindividuale, con punteggi TS da 13,5 a 186,5. Questa estrema variabilità è riportata anche da altri studi di efficacia di questo tipo, e proprio per questo motivo gli Autori si sono posti l’obiettivo di identificare quali fattori ne sono responsabili, ovvero quali moderatori e predittori influenzano l’efficacia dell’intervento. I 32 bambini sono stati quindi suddivisi in due gruppi in base alla media degli obiettivi raggiunti in un mese di trattamento, ponendo il cut-off a 7, poichè il manuale ESDM suggerisce di pianificare circa 20 obiettivi ogni 3 mesi; sono stati perciò classificati come Fast Responders i bambini che hanno raggiunto più di 7 obiettivi al mese, e Slow Responders quelli che ne hanno raggiunti meno di 7.
Per quanto riguarda il funzionamento adattivo valutato con Vineland Adaptive Behavior Scales, a livello di gruppo è emerso un miglioramento statisticamente rilevante tra T0 e T1. Alla valutazione con Primo Vocabolario del Bambino è stato riportato tra T0 e T1 un miglioramento statisticamente significativo a livello di gruppo, nei domini del Linguaggio Ricettivo, Produttivo e nel numero di Azioni e gesti; la percentuale di bambini verbali è salita dal 25 al 66%. La severità dei sintomi di ASD, valutata con Child Autism Rating Scale, si è ridotta significativamente da T0 a T1; il 30% dei bambini ha riportato un punteggio inferiore al cut-off per ASD (a T0 il 100% dei bambini risultava al di sopra del cut-off). Le differenze tra le valutazione a T0 e a T1 con VABS, CARS e PVB, hanno mostrato una forte correlazione con il ritmo di acquisizione degli obiettivi di trattamento valutato con SVPE-ESDM. Le differenze tra T0 e T1 sono state maggiori nel gruppo dei Fast Responders rispetto agli Slow Responders; la percentuale di bambini verbali è salita dal 35 all’87% nei FR, e solo da 0 a 11% negli SR; la percentuale di bambini passati al di sotto del cut-off per ASD alla CARS si è modificata da 0 a 43% nei FR, mentre non è cambiata in modo significativo negli SR. Dato che non tutti i bambini avevano usufruito di tutte le ore di trattamento offerte dal servizio di riabilitazione, sono state confrontate le ore effettive ricevute in media dai bambini dei due gruppi per escludere che i risultati ottenuti dipendessero dall’intensità del trattamento, e non sono state trovate differenze rilevanti.
È stata quindi studiata la correlazione tra alcuni parametri rilevati a T0 e la risposta al trattamento. Non è stata trovata correlazione tra la risposta al trattamento e l’età cronologica, il punteggio PVB-Produzione di parole e quello PVB-Imitazione di azioni. E’ stata invece trovata una correlazione significativa tra: la risposta al trattamento per quanto riguarda il dominio Comunicazione ed il punteggio PVB-Gesti comunicativi; i miglioramenti nel dominio Socializzazione e il punteggio PVB-Gesti comunicativi, PVB-Azioni con oggetti, PVB-Comprensione lessicale, il Quoziente di sviluppo, e minore severità dei sintomi alla CARS; i miglioramenti nel dominio Cognizione e Gioco e il punteggio PVB-Gesti Comunicativi, PVB-Azioni con oggetti, PVB-Comprensione lessicale, ed il Quoziente di sviluppo; i miglioramenti nel dominio Motorio ed il punteggio PVB-Gesti Comunicativi, PVB-Azioni con oggetti, PVB-Comprensione lessicale, ed una minore severità dei sintomi alla CARS; il numero di obiettivi raggiunti da ogni bambino in media in un mese ed il punteggio PVB-Gesti comunicativi, PVB-Azioni con oggetti, PVB-Comprensione lessicale, il Quoziente di sviluppo, ed una minore severità dei sintomi alla CARS.
Inoltre, l’appartenenza al gruppo dei Fast Responders risulta correlata ai risultati ottenuti prima del trattamento alla valutazione tramite SVPE-ESDM di alcuni domini, in particolare Comunicazione ricettiva, Gesti comunicativi, Imitazione e Abilità sociali, Azioni con oggetti e Abilità di gioco; i bambini che a T0 ricevevano punteggi maggiori in questi item, hanno mostrato una maggiore probabilità di appartenere al gruppo dei Fast Responders. Gli Autori auspicano che queste evidenze possano essere utilizzate per fornire ad ogni bambino con ASD un intervento personalizzato adatto alle sue caratteristiche individuali.






























