Casi Clinici - La valutazione del funzionamento adattivo nei bambini con disabilità intellettiva
Nell’ultimo anno ho avuto la possibilità di seguire 3 bambini con disabilità intellettiva presso la struttura di Neuropsichiatria Infantile della ASL 4 di Rapallo. Nello specifico, si tratta di bambini in età pre-scolare con ritardo cognitivo e scarso funzionamento adattivo. Ho somministrato le scale Vineland alla terapista che ha in carico i bambini al fine di valutarne il comportamento adattivo; ho così ottenuto il quadro di funzionamento generale comparato rispetto alla norma (e in uno dei casi, di età > 6 anni, anche rispetto a soggetti con diagnosi simile) e il livello di abilità per ogni area.
Grazie ai risultati ottenuti dall’intervista, è stato possibile impostare un trattamento mirato e individuare strategie efficaci per il potenziamento di ogni bambino, lavorando in rete e in accordo con la famiglia e la scuola.
CASO 1: G.
G. nasce il 20/03/08. La gravidanza è complicata da diabete materno e il parto indotto con gel per grosse dimensioni fetali. Al 10° giorno di vita G. viene ricoverato per ittero, che si risolve in pochi giorni. Lo Sviluppo psicomotorio viene riferito in condizione di ritardo: gattonamento a 15 mesi, deambulazione a 18 mesi, primi vocaboli a 2 anni e non è presente arricchimento del vocabolario fino ai 3 anni e mezzo. Il controllo sfinterico è raggiunto a 3 anni. Viene inizialmente seguito da logopedista privata per problemi di linguaggio e comportamento( iperattività ed oppositività).
Arriva al servizio di Neuropsichiatria Infantile dell’ASL 4 di Rapallo nel settembre 2011 (3 anni e mezzo) su invio della stessa logopedista. Alla visita neuropsichiatrica risulta un bambino poco adeguato all’ambiente, con pianto inconsolabile. Non dimostra interesse per i giochi proposti, l’aggancio visivo e la turnazione risultano quasi assenti e, per quanto concerne il linguaggio, emette solo vocalizzi. Frequenta un asilo privato e l’inserimento viene riferito buono. Dopo un’osservazione da parte di logopedista e psicomotricista, inizia cicli di psicomotricità e logopedia.
Viene fatta una valutazione globale con la scala Griffiths nel marzo 2012, da cui, a 3 anni e 11 mesi, risulta un QI pari a 49 con un’età mentale pari a 23 mesi (1 anno e 11 mesi), con particolare caduta nell’area del linguaggio. Gli esami genetici (X Fragile e array-CGH) e audiometrici consigliati ai genitori risultano nella norma. Nel 2013 G. passa alla scuola pubblica e ottiene il sostegno, avendo la famiglia avviato le pratiche per il D.P.C.M. 185. Dalla diagnosi funzionale del bambino svolta da parte del servizio, emerge la particolare necessità di lavorare nell’area delle autonomie, nell’area affettiva e relazionale, contenendo la frustrazione e l’oppositività e stimolando il rapporto con l’altro e la comunicazione.
G. entra volentieri in stanza, è a suo agio e ha instaurato una buona relazione con la terapista. Il mio arrivo per qualche mese, inizialmente lo sconcerta e sconvolge la routine creata, ma nel corso di poche sedute accetta la mia presenza e il gioco insieme. Sono comunque frequenti i momenti di protesta e reazioni provocatorie, specie quando deve lasciarsi guidare o quando l’attività cambia (rispetto dei tempi o scelte dell’adulto diverse dalla sua volontà). La scarsa flessibilità rende G. poco adattato all’ambiente. Risulta anche poco adeguato nella comunicazione ed interazione con l’altro. Per quanto riguarda le autonomie, G. presenta difficoltà nelle sequenze più complesse e nell’agire senza guida (nella seduta, toglie le scarpe e le calze ormai da solo -semplice sequenza- e viceversa, ma solo dopo alcuni richiami). La poca attenzione al compito, la rigidità e le difficoltà comunicative, sono per G. un ostacolo all’autonomia e all’adattamento.
Valutazione vineland
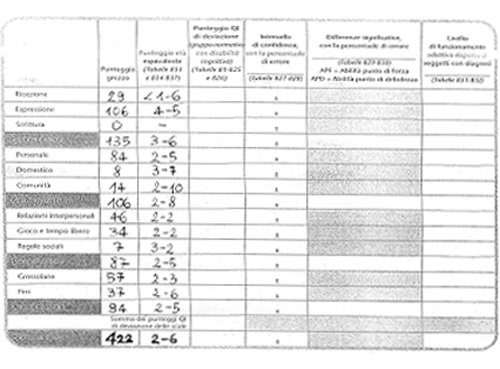
Mediante la somministrazione dell’intervista Vineland (si rimanda ad allegato), è stato possibile confrontare il bambino con soggetti nella norma, evidenziandone le difficoltà. A fronte di un’età cronologica di 5 anni e 10 mesi, è emerso un funzionamento generale di 2 anni e 6 mesi ed in particolare, sono risultate deficitarie le aree della Socializzazione (specialmente relazioni interpersonali e gioco) e delle Abilità Motorie. Nelle Abilità Quotidiane, presenta una caduta significativa nelle autonomie personali, e per quanto riguarda la Comunicazione, che è risultata l’area più sviluppata (3 anni e 6 mesi), emerge una compromissione sul versante ricettivo.
Trattamento
Sulla base di quanto emerso dalle Vineland, il trattamento per G. è rivolto ai seguenti aspetti:
- Abilità sociali
- Autonomie
Gli obiettivi primari del trattamento sono quindi:
- Contenimento dei comportamenti problematici, dei tratti oppositivi e degli atteggiamenti di rifiuto
- Aumento della tolleranza alle frustrazioni e ai cambiamenti
- Stimolazione della comunicazione come mezzo per relazionarsi
- Potenziamento delle autonomie e delle attività di routine quotidiana, per una agevolazione delle richieste e l’esecuzione autonoma di consegne e compiti adeguati
- Aumento dei tempi di attesa e dell’attenzione al compito
Contenimento e aumento della tolleranza
È anzitutto necessario rendere per G. l’ambiente prevedibile.
Nel trattamento in stanza, all’ inizio della seduta vengono concordate tra terapista e bambino le attività che andranno a svolgere, utilizzando foto che rappresentano i vari giochi. Preparata quindi una sorta di striscia visiva, si chiarifica la successione delle attività e il fatto che ogni gioco ed ogni momento, come la seduta stessa, ha un inizio e una conclusione, che vanno rispettate. La scelta delle attività, è anch’essa un lavoro sulla tolleranza alla novità e sui compromessi che spesso ritroviamo nella vita quotidiana (non sempre posso fare ciò che voglio io).
A casa, il lavoro è appunto un contenimento e un’anticipazione che faciliti la gestione dei comportamenti problematici: una lista della spesa decidendo prima quello che si comprerà al supermercato, in modo da rendere prevedibile il momento ed aiutare la famiglia a contenere i comportamenti di G. nel vedere tante cose che gli piacciono, o che non gli piacciono; una “mappa” sul frigorifero che dica (crocettando il simbolo), ciò che OGGI c’è o non c’è.
Fondamentale è anzitutto l’analisi funzionale del comportamento problematico, in ogni setting: ricercare cioè gli antecedenti temporali del comportamento stesso e le sue conseguenze temporali. Va evitato di commettere errori rinforzando comportamenti indesiderati e non rinforzando quelli desiderati.
A casa, ad esempio, se il bambino mangia guardando la televisione sarà davvero difficile pensare che apprenda lo stare a tavola. È dunque importante effettuare sequenze corrette fin dall’inizio, o che siano facilmente modificabili in seguito (cioè non sono strettamente collegate a stimoli non modificabili).
Ecco un’altra strategia visiva molto utile sia nel trattamento che poi generalizzata nella vita quotidiana, che rappresenta una priorità di intervento: la creazione di una tabella o striscia che includa anche l’elemento IMPREVISTO, cioè una sorta di casella bianca, di quadrato vuoto. Una novità che G. sa di dover accettare (perché esiste anche la volontà degli altri, il cambio di programma etc.) e che è qualcosa di nuovo rispetto alla routine che comunque si cerca di favorire per creare stabilità.
Partendo dal canale preferenziale del bambino, sia nel trattamento individuale che in quello di coppia, utilizziamo molto con G. la musica: gli strumenti e i suoni diversi in diverse modalità ( forte-piano; stop-via!) incrementano il senso del ritmo , la capacità di autoregolarsi, di regolazione corporea (attività motoria-rilassamento) e quindi indirettamente di controllo di sé, della rabbia e aggressività.
A scuola, in accordo con l’educatore, vengono svolte diverse attività musicali, favorendo i momenti in coppia o a piccoli gruppetti. La musica è utilissima anche per il linguaggio: stimola infatti l’attenzione uditiva, turnazione, aggancio di sguardo.
Il lavoro quotidiano scolastico poi, in linea con il lavoro riabilitativo, è: individuare e potenziare i comportamenti positivi e focalizzarsi sull’eliminazione dei comportamenti potenzialmente pericolosi; insegnare il rispetto della proprietà propria ed altrui, imparando a chiedere di poter usare qualcosa che non ci appartiene, per usarla e per restituirla, per consentire che altri usino le proprie cose (oppure rifiutandolo garbatamente); sapere come chiedere aiuto, a chi e quando, con le corrette espressioni.
Sviluppo della socializzazione e della comunicazione funzionale
Il trattamento individuale si focalizza sull’interiorizzazione delle regole e convenzioni sociali, sul rispetto e attenzione all’altro.
Si insiste particolarmente su: salutare quando si arriva e quando si va via, chiedere il permesso per fare o prendere qualcosa, presentarsi alle persone nuove, verbalizzare i propri disagi, altrimenti manifestati aggressivamente.
Nel lavoro in coppia o nel gruppetto, che a G. giova molto, il tempo e il gioco con i coetanei stimola la comunicazione, il confronto e la condivisione, seppur sotto guida e mediazione della terapista. Come è emerso dalla valutazione Vineland e dall’inserimento tra i compagni, G. non è in grado di fare proprie amicizie e non frequenta luoghi pubblici o ricreativi, giocando solo con il fratello.
Si sollecita dunque la famiglia a promuovere l’interazione sociale e la frequentazione di spazi pubblici, cosicchè G. possa socializzare e abituarsi a realtà diverse.
La scuola è un’opportunità basilare di relazione sociale ed adeguato inserimento.
Aumento dei tempi attentivi e dello saper aspettare
Le attività di gioco possibili in stanza in quest’ottica sono molte: Giochi di semplice turnazione, giochi “motori” dove il bambino si muove entro determinate regole ( aspetta il “VIA”, guarda quello che stai facendo, a chi tocca?, lanciamo SOLO con le mani..), giochi a tavolino come il lottino.
A scuola e a casa, vengono favoriti la lettura, l’ascolto di storie e la creazione di lavoretti stimolanti che concentrino G.
L’attesa del pasto ( a casa e a scuola), l’aspettare nei negozi con la mamma, l’attesa del proprio turno in classe, sono solo esempi di passi quotidiani che è necessario compiere con il bambino.
Autonomie
Nel trattamento individuale si propongono giochi simbolici che rinforzino la rappresentazione dell’atto: gioco del ristorante, spesa, festa di compleanno, gita al mare; attività in cui è richiesta un’organizzazione: costruzione di un percorso, gioco della spesa al supermercato etc.; si lavora sui momenti che scandiscono la seduta: togliere le calze, mettere le scarpe e viceversa.
Le strategie migliori che si possono adottare per G. sono visive, finchè non si considera un’abilità completamente acquisita, specie se si tratta di una sequenza complessa. Nel gioco della spesa o nei percorsi motori, rappresentiamo graficamente la sequenza od anche il materiale che si intende utilizzare, così che G. possa riportarli facilmente alla memoria e non sia continua l’istruzione verbale.
Nell’ottica delle autonomie, durante il trattamento in acqua, oltre a divertire molto il bambino e a favorire la comunicazione e la relazione terapista-bambino e bambino-bambino, si sfruttano i momenti pre e post piscina, quali lo svestirsi e vestirsi, la doccia, l’asciugarsi dopo la doccia, che a poco a poco G. impara a compiere da solo. L’attività in acqua aiuta anche il rilassamento corporeo e il controllo di sé.
A casa, si forniscono le strategie per rendere G. facilitato a compiere attività in sequenza e/o in autonomia e che soprattutto lo riportino al compito: l’utilizzo di mezzi e strategie visive, mediante cui il bambino può concretamente elaborare la realtà.
Ecco alcuni esempi: una striscia di immagini nella cameretta per il vestirsi, rappresentando in sequenza i gesti da compiere (togliere il pigiama, mettere la maglietta, poi la felpa, poi i pantaloni, poi il grembiule..); una sequenza di immagini per il momento del bagno piuttosto che del lavaggio denti. Facilitante è il predisporre le sequenze di oggetti da utilizzare, ad esempio ponendo su un bancone in sequenza i materiali per apparecchiare la tavola o disponendo gli abiti nell’ordine in cui dovrebbero essere indossati.
CASO 2: L.
L. nasce il 05/06/08 alla 37esima settimana di una gravidanza normodecorsa con parto cesareo per pregressa cesarizzazione e ipertensione materna. Alla nascita viene riferito un disturbo respiratorio di modesta entità. Ricoverato al CNR per qualche giorno, non presenta conseguenze. Nel 2009, dopo follow up dal 1° mese di vita per ritardo nelle acquisizioni delle tappe psicomotorie presso la struttura di Neuropsichiatria del Gaslini, viene inviato dalla stessa al servizio di Rapallo per trattamento abilitativo per ipotonia globale. Inizia cicli di psicomotricità e logopedia. All’ anamnesi, si segnala nella sorella maggiore (2007) di L. ritardo nell’acquisizione della deambulazione e disturbo dell’equilibrio, papà con riferito disturbo dell’equilibrio, mamma con dislessia, disgrafia e ipertensione arteriosa. Lo sviluppo psicomotorio è caratterizzato da ritardo: controllo del tronco a 9 mesi, deambulazione a 17 mesi e primo fonema di significato semantico ( mamma) a 2 anni e 5 mesi. L. risulta un bambino scarsamente reagente agli stimoli. È buono l’aggancio di sguardo e l’ inseguimento visivo, mentre non si riscontra lallazione e produzione verbale. La diagnosi funzionale di L. sottolinea un quadro di ritardo psicomotorio globale e della funzione verbale.
A marzo del 2011 ( 2 anni e 9 mesi) si effettua una valutazione con la scala BRUNET-LEZINE da cui emerge un’ età di sviluppo di 18 mesi e 9 giorni (1 anno e 6 mesi ), mentre nel luglio 2011 alla scala GRIFFITHS , a fronte di un’età cronologica di 37 mesi, risulta un’ età mentale di 23,6 mesi e un QI pari a 64.
L. accetta le proposte e si lascia coinvolgere, mostrando talvolta difficoltà a proporsi e scarsa consapevolezza di sé. Oltre ad ipotonia e sovrappeso, risulta, nell’area motoria, difficoltà nell’equilibrio e nella coordinazione. Nell’area neuropsicologica, L. presenta facile stancabilità e distraibilità. È facile che si perda, che si confonda per troppi stimoli e che non abbia chiari tutti i passaggi che compongono un’azione. Lavorando con L., emerge comprensione di ordini semplici e contestuali, realizzazione di brevi e semplici sequenze che necessitano di guida dell’adulto, scarsa iniziativa e tendenza ad essere ripetitivo. Nelle autonomie, L. risulta molto dipendente dall’adulto, non sembra prestare attenzione a se stesso e a ciò che fa. Il linguaggio è molto compromesso, specialmente sul versante espressivo.
Valutazione Vineland
L., secondo la valutazione Vineland, presenta un livello di sviluppo di comportamento adattivo inferiore rispetto alla norma (vedi allegato).
Il profilo adattivo, a fronte di un’età cronologica di 5 anni e 6 mesi, rileva un funzionamento generale di 2 anni e 6 mesi e un’armonia fra le varie aree, con compromissione leggermente più elevata nella Comunicazione e nella Socializzazione (particolarmente nelle relazioni interpersonali). Risultano inoltre deficitarie (2 anni e 3 mesi), all’interno delle Abilità Quotidiane, le autonomie personali.
Trattamento
Gli obiettivi principali di lavoro per un buon funzionamento sono:
- Semplificare per facilitare la risoluzione di compiti)
- Prolungare i tempi d’ attenzione
- Potenziare le autonomie
- Favorire una maggior stimolazione ambientale( che risulta carente)
- Sviluppare la comunicazione funzionale e la socializzazione
Facilitazione del problem solving , delle attività in sequenza e aumento dei tempi attentivi
Nel trattamento si lavora sul problem solving, sull’organizzazione, sulla memoria , si rinforzano il lavoro in sequenza e i tempi attentivi. Si creano infatti percorsi motori; si lavora con il gioco simbolico: gioco della cucina, del supermercato, della costruzione di una casa, rinforzando l’organizzazione.
Durante un’ attività, è bene innanzitutto togliere distrattori, cioè stimoli che in quel momento allontanano dall’obiettivo di lavoro (giochi ed oggetti diversi), e anche all’interno dell’attività stessa, distrattori che rendono confuso il compito (giocando al ristorante, per esempio, lavoro prima sulla preparazione della tavola e poi su quello che si vuol mangiare, fornendo a L. prima il necessario per apparecchiare e in un secondo momento i vari cibi, perché si concentri su ciò che serve per mangiare, e solo in seguito, possa dedicarsi alla cucina).
L. è comunque un bambino che necessita di continui richiami e rinforzi. I rinforzi possono essere diversi: l’imitazione, il rinforzo verbale, una striscia visiva, la riduzione di stimoli, il contenimento. Oltre che la riduzione di stimoli, L. ha bisogno di rinforzi verbali da parte dell’adulto e trae molto beneficio anche da quelli di tipo visivo. (Lui stesso, ormai spontaneamente, ricorre spesso all’uso di foto per scegliere le attività di gioco in stanza, segno che questa è davvero una facilitazione per lui, che ha interiorizzato. Lo aiuta nel focalizzare i giochi disponibili, nel porre una sua preferenza e nel comunicarla all’altro, mediando le sue difficoltà).
I percorsi motori, ad esempio, vengono decisi prima con un collage di figurine corrispondenti ai pezzi che si utilizzeranno, o riprodotti poi con un disegno osservando direttamente il percorso, per ripercorrere la sequenza nella sua accezione spazio-temporale.
A casa, ma anche a scuola, la miglior strategia per un buon problem solving è l’analisi del compito: insegnare una alla volta le azioni nella sequenza in cui naturalmente si presentano (task analysis). Nel lavaggio delle mani ad esempio, inizialmente al bambino è richiesto solo di aprire il rubinetto (più motivante e semplice che lavare le mani). Progressivamente poi, si aggiungerà il lavare le mani con l’acqua, il mettere il sapone, il risciacquo delle mani, l’asciugarle con l’asciugamano, il chiudere il rubinetto.
Autonomie e consapevolezza di sé
Tutti i lavori di motricità fine fatti nel trattamento, aiutano L. nel migliorare la qualità del gesto: uso di perline, di piccoli oggetti, palline etc, migliorano la prensione e i movimenti intrinseci, pensando indirettamente all’autonomia nell’allacciare e slacciare bottoni, premere pulsanti, usare un mouse, prenotare una fermata, chiudere una cerniera. Anche l’attività grafica è fondamentale, in vista della scuola e L. gradisce molto le attività a tavolino, per cui è possibile lavorare per un buon tempo. I percorsi motori, poi, sono fondamentali per migliorare la qualità del movimento ( salti, passaggi posturali, cambi di direzione..), in un’ottica quotidiana e del futuro. Perché sappia muoversi sicuro, salire sugli autobus, attraversare la strada etc., perché possa avere maggior comprensione dello spazio, conoscendo il significato delle cose e rappresentandosi che cosa fare.
Nel trattamento, spesso, dopo aver ricordato a L. di doversi togliere le calze per mettersi le scarpe, infila la scarpa nel piede sbagliato o comunque attende che la terapista gliele sistemi in modo da dover solo infilare il piede. Incentivando l’esecuzione dell’azione, usando un timer, si cerca di facilitare l’attenzione a sé e a ciò che si sta facendo.
Un’idea trasportabile a casa e più efficace della continua guida dell’adulto, è quella di distinguere le scarpe creando etichette di due diversi colori o riponendole sempre in due scomparti contraddisti da colore diverso, abbinando un colore a un piede preciso. E questo si può applicare anche nel vestire o nel dare un posto alle cose, specie perché L. lo possa fare da solo.
Perché sia più autonomo, deve poter trovare un ambiente più stimolante e facilitazioni che rendano il compito sempre più accessibile e in evoluzione. A casa, è importante che la famiglia lo coinvolga di più nelle attività quotidiane (apparecchiare la tavola, mettere a posto, andare a fare la spesa imparando il valore del denaro..), favorendo una propria organizzazione, con i dovuti aiuti (visivi, verbali).
Il nostro obiettivo a lungo termine è che gli aiuti vengano guadualmente attenuati, fino a lasciare spazio alla sola supervisione dell’adulto e, in ultimo, nemmeno più a quella.
Ecco alcune strategie fornite alla famiglia:
- Accentuare un particolare stimolo che è già presente: contornando con una cornicetta il pulsante dello sciacquone del bagno, colorando di blu e rosso i rubinetti dell’acqua fredda e calda
- Differenziare due o più stimoli o identificando uno stimolo visivamente: ponendo l’immagine di un dito puntato verso il posto in cui vanno le cose, segnalando con una linea fatta con il pennarello indelebile sul bicchiere la quantità di acqua da versare.
Se è meglio lasciare alla famiglia il compito di insegnare ad un bambino a farsi la doccia, ad andare in bagno etc, la scuola può benissimo usare i compagni per insegnargli alcune abilità, magari producendo essi stessi un tutorial con video o foto accompagnandolo con comandi verbali e/o parole e/o simboli, riprodotti poi sulla LIM, favorendo attività di gruppo.
Comunicazione funzionale e socializzazione
L. è seguito da un buon lavoro logopedico. È importante, in generale, essere sempre chiari e concreti nel rivolgersi a lui, per facilitare la comprensione, che comunque rimane ancorata al contesto; verbalizzare sempre ciò che si sta facendo; leggere con lui semplici libretti, che gli piacciono e che siano stimolanti, aumentando il suo vocabolario( a cominciare da quello uditivo) e che, inoltre, lo aiutino nel comprendere i concetti spazio- temporali; concentrarsi sull’apprendimento di parole utili e accessibili. In ogni setting ed in particolare quello scolastico, l’apprendimento di un vocabolario accessibile legato alla quotidianità è fondamentale per permettere il raggiungimento di una comunicazione funzionale e dell’autonomia. Più che apprendere svariate specie di animali, dunque, si dà la precedenza all’uso di termini da poter utilizzare nel relazionarsi o nello svolgere commissioni (oggi affiancando la mamma, un domani da solo). Il trattamento nel piccolo gruppo e quello in coppia, poi, incentiva la relazione con i coetanei. Attraverso attività con semplici regole ( gioco dei birilli, giochi con la palla..) si favorisce il confronto e l’attenzione all’altro, nonché il rispetto di regole. L. ama molto giocare e comunica, anche se non a parole, il piacere di giocare insieme. Ecco perchè , è possibile utilizzare il gioco, attività principale del bambino, per apprendere nuove abilità, senza mai dimenticare quant’è importante e bella la relazione che si crea.
CASO 3: D.
D. nasce il 19/08/07 e la gravidanza è riferita a rischio per obesità materna. Vi è inoltre riscontro di rischio aumentato per DNT in corso di test screening. Il decorso neonatale è fisiologico, la suzione valida, l’allattamento artificiale. Lo sviluppo psicomotorio viene riferito con le seguenti tappe: controllo del capo a 2-3 mesi, postura seduta a mesi 8-9, deambulazione autonoma a 18 mesi, primi vocaboli a 12 mesi. I primi controlli neuropsichiatrici, a 10 mesi, evidenziano ipotonia assiale. Per D. si parla dunque di ritardo psicomotorio, associato a problematiche di tipo percettivo (grossa problematica nella gestione del posteriore). A 1 anno inizia cicli di psicomotricità. All’età di 2 anni viene eseguita RMN cerebrale, che rileva “eterotopia della sostanza grigia a livello del corno frontale del VL di sinistra associata a malformazione della corteccia insulare adiacente a tipo polimicrogiria. La RMn con trattografia (DTI) eseguita dopo 5 mesi conferma il dato di una malformazione corticale fronto percolare-insulare sinistra. All’età di 4 anni viene eseguita valutazione psicometrica con scale Griffiths che evidenzia un’ E.M. di 2 anni e 10 mesi con profilo disarmonico (cadute nelle performance visuo-spaziali e nelle coordinazioni cinetiche). Oltre a precoci difficoltà nell’area motoria, i genitori hanno rilevato alcune particolarità nello sviluppo già all’inizio del 2 anno di vita ( scarsa risposta al richiamo per nome, scarsa condivisione dello sguardo, soglie sensoriali atipiche, comportamento adesivo con la madre). Sono state riscontrate inoltre verbalizzazioni ripetitive con ecolalia immediata e differita e relativa persistenza della tendenza a parlare di sé in 3 persona singolare, in presenza di tono cantilenante dell’eloquio; attenzione fluttuante e scarso interesse per il mondo sociale con tendenza all’isolamento e modalità di gioco stereotipato e ripetitivo. Nel 2012 inizia cicli di logopedia e, a fronte di atipie di linguaggio e comportamentali, viene valutato presso il Gaslini (valutazione psicodiagnostica e comportamentale) mediante la scala Adi-R e Ados, confermando la compromissione comunicativa e relazionale.
D. Attualmente frequenta la 1 elementare con sostegno scolastico. È un bambino molto inibito e piuttosto passivo. Sembra subire tutto ciò che succede intorno a lui e dipendere dalla determinazione altrui. Il linguaggio è abbastanza buono ma poco utilizzato per relazionarsi, è rilevante la difficoltà a comunicare in maniera funzionale. D. ha scarsa consapevolezza di sé e scarsa capacità di autodeterminarsi, per cui rimane come distaccato dal contesto, lontano da un’interazione ambientale adeguata. L’ inserimento scolastico è stato riferito buono e ha acquisito la capacità di lettura e scrittura (al pari dei compagni). D. automatizza le abilità che apprende, per cui riesce ad eseguire i compiti richiesti, ma in maniera scarsamente variabile e flessibile. Data la rigidità e l’inflessibilità, si trova in difficoltà quando l’ambiente e le sue proposte variano e tende a bloccarsi.
Valutazione Vineland
La valutazione Vineland (vedi allegato) rileva un profilo di comportamento adattivo di 3 anni e 8 mesi ( a fronte di un’età di 6 anni e 6 mesi circa), in cui le abilità quotidiane e la socializzazione sono le più compromesse, in particolare per quanto riguarda, rispettivamente, le autonomie personali (3 anni e 9 mesi) e le relazioni interpersonali e il gioco (2 e 2 anni e 10 mesi). È stato inoltre possibile confrontare le prestazioni di D. con quelle medie rilevate per soggetti con diagnosi di ritardo mentale lieve di età compresa fra i 6 e i 9 anni e 11 mesi. Si è osservato che i livelli di funzionamento adattivo, che descrivono la prestazione di D. rispetto a questo sottogruppo sono sempre superiori a quelli medi. Ciò ci permette di capire le potenzialità di D. La valutazione ha anche permesso di individuare tra le aree esaminate, i punti di forza e di debolezza, definendo come Abilità punto di forza la Comunicazione, e Abilità punto di debolezza le Abilità quotidiane e la Socializzazione.
Trattamento
Gli obiettivi fondamentali per D. sono:
- Sviluppare l’iniziativa personale
- Lavorare sulla consapevolezza di sé
- Favorire la socializzazione
- Sviluppare le autonomie
- Aumentare la flessibilità
Il lavoro sulla scarsa flessibilità e sulla rigidità sottende ogni attività ed è alla base di un apprendimento funzionale. D. infatti, ha delle potenzialità rese poco funzionali dalla scarsa flessibilità. È importante variare sempre gli stimoli, le attività, le proposte, ma dando comunque al bambino un chiarimento, per una propria organizzazione interna. Una proposta valida per la famiglia in questi termini, è la creazione di una tabella del programma settimanale in cui poter aggiungere le variabili sul momento.
Iniziativa personale e consapevolezza di sé
È assai importante nel caso di D. una buona stimolazione ambientale, in ogni contesto, in ogni situazione. Va promossa la scelta personale, l’autodeterminazione e l’iniziativa spontanea. In questo senso, è necessario non sostituirsi, ma rispettare quelli che sono i tempi del bambino e aiutandolo più che a eseguire o risolvere, a trovare la sua strategia per agire con efficacia.
Nel trattamento individuale, le attività di gioco, possono essere scelte da lui ( che però tenderà a scegliere sempre le stesse, seppur perché gli piacciono) o dalla terapista, badando di inserire proposte nuove e sempre più stimolanti, al fine di incentivare il più possibile l’iniziativa spontanea nella scelta dei giochi, nella proposta di variazione e durante le attività nella conversazione. È utile lasciare che D. metta in atto una propria organizzazione. Nelle abilità costruttive (costruire una casa, una barca..) o nei percorsi, avviene spesso che si perda o rinunci date le sue difficoltà. Necessita infatti di richiami ed istruzioni, che gli diano direttive precise da eseguire, rischiando anche in questo caso di sostituirsi. Il lavoro è dunque fornire a D. facilitazioni che stimolino l’agire autonomo, come una sequenza visibile da interiorizzare progressivamente.
Per stimolare la consapevolezza di sé ecco alcuni lavori in stanza: sviluppare una motricità più consapevole, provando varie combinazioni di schemi di movimento e sentendo i vari distretti corporei; alternare momenti di attività a momenti di rilassamento per favorire la capacità di lasciarsi andare, affidarsi e percepire il proprio corpo che cambia.
I genitori di D. presentano ancora difficoltà a lasciare spazio alla sua espressione. In questo senso, sulla base proprio della centralità della famiglia, è opportuno pensare ad interventi dedicati ad essa: lavori di sostegno alla genitorialità, approcci psico-educativi, confronto con altri genitori e tutto ciò che possa aiutare la famiglia ad affiancare il bambino nel modo migliore.
Come emerso dalla valutazione Vineland, D. presenta come punti di debolezza, su cui quindi lavorare, le abilità sociali e le autonomie.
Abilità sociali
È davvero fondamentale per il bambino una buona socializzazione con i coetanei che possa stimolarlo. Nel trattamento, parallelamente alle sedute individuali, è molto efficace, un trattamento in coppia o nel piccolo gruppo. Incentiva infatti la socializzazione fra coetanei, la capacità di stare in un gruppo rispettando gli altri e le regole; favorisce momenti di condivisione e scambio, ricercando insieme la miglior strategia possibile di risoluzione di problemi; permette di sfruttare l’imitazione dei coetanei per sperimentare nuove abilità e incrementare il linguaggio.
Ciò che gioverebbe davvero a D., al di fuori della terapia e della scuola, è la frequentazione di altri bambini, ad esempio invitandoli a casa a giocare o frequentando con assiduità ludoteche e spazi giochi contenuti. Sarà necessaria sempre una mediazione da parte di un adulto ( la famiglia può pensare di affiancare a D. un educatore, che stia con lui nel tempo libero e a casa), ma lasciando i giusti spazi e tempi al bambino.
Oltre appunto a tutte le occasioni di esperienza ed esplorazione, è utile coinvolgerlo in prima persona, aiutandolo ad individuare i suoi gusti, le sue preferenze.
Un’idea, realizzabile sia nel trattamento, magari nel gruppo, sia a casa tra i membri della famiglia, sia a scuola con i coetanei, può essere quella di realizzare insieme un libretto in cui ognuno scelga di attaccare immagini che rappresentino attività preferite, oggetti o gusti in generale. Alla fine, risulterà per ogni persona, un personale modo di essere, bello da condividere e da conoscere.
In base a quanto emerge dalla valutazione, la comunicazione risulta essere un punto di forza (all’interno comunque di un funzionamento inferiore rispetto alla norma), non presentando deficit rilevanti. Ciò che però è deficitario è l’aspetto pragmatico e funzionale, dato dalla rigidità. Le facilitazioni necessarie aiutano D. a rendere più funzionale la comunicazione. Per quanto riguarda le atipie, ad esempio, si pensa ad una strategia per i momenti in cui D. è in difficoltà, cioè quando non riesce a far fronte all’ambiente e le sue richieste: l’utilizzo, a casa e a scuola, di simboli o di pochi gesti scelti con cui poter comunicare la propria difficoltà, cercando di diminuire e gestire il disagio manifestato con stereotipie. Nella quotidianità poi, va incentivata la comunicazione autonoma e le richieste senza mediazione dell’adulto. Si forniscono consigli alla famiglia, perché trovi la giusta stimolazione, il giusto equilibrio: nello specifico, insegnargli a dire, o a far capire, che ha bisogno di andare in bagno, che ha fame, che ha sonno…, evitando di farlo per lui.
Autonomie
Durante il trattamento individuale, si rinforzano ed incentivano i gesti in autonomia: mettersi le scarpe, togliersi il grembiule di scuola, prendere i giochi e prepararli all’utilizzo, cercare il materiale necessario. Si rinforza anche la rappresentazione dell’atto, tramite il gioco simbolico: gioco del ristorante, spesa al supermercato con utilizzo di semplici soldini, vacanza al mare.
D. partecipa attualmente ad attività in piscina. Tra i vantaggi propri di questa attività (esperienza corporea e percettiva, relazione..), vi è quello di favorire lo sviluppo delle autonomie. Un po’ alla volta, si lavora per rendere la mamma sempre meno presente e render D. autonomo nel preparare la borsa, nella doccia, nel vestirsi, nell’asciugarsi. L’ambiente, come già ribadito, deve essere fonte di stimolazione ed adatto al soggetto. Si consiglia alla famiglia, un maggior coinvolgimento nelle attività quotidiane: apparecchiare la tavola, preparare la merenda, comprare nei negozi, ordinare in un fast-food.., evitando di sostituirsi e lasciando fare a lui, facilitando al tempo stesso un agire sicuro.
Data la rigidità, si può definire con certezza l’attività, rendendola più prevedibile: fissare l’ora del bagno alle sette prima di cena, piuttosto che “alla sera”, il rifarsi il letto alle sette e mezza, dopo colazione.
A scuola, l’insegnante di sostegno prosegue il lavoro svolto su D., incentivando lo svolgimento di attività in autonomia: distribuire schede a tutti i compagni, chiedere di andare in bagno alla maestra, mangiare da solo in mensa, raccogliere tutti i quaderni.
Risultati Valutazioni Vineland- Allegati
Dai punteggi grezzi si ottengono i punteggi normativi rispetto a diversi gruppi di standardizzazione formati da soggetti normodotati (punteggi età equivalente: esprimono in unità di anni e mesi il livello di funzionamento adattivo del soggetto rispetto allo sviluppo medio dei normodotati. 4-5 = 4 anni e 5 mesi). Nel caso di D., avendo più di 6 anni, ne è derivato anche un funzionamento generale rispetto a soggetti con diagnosi simile, individuato quasi sempre superiore rispetto alla media, nonché le personali Abilità Punto di Forza e Abilità Punto d Debolezza ( APF, APD). Per D. non si è ritenuto necessario conteggiare anche la Scala Motoria, che nei soggetti sopra i 6 anni, si considera solo in presenza di gravi deficit motori.
CASO 1:G

CASO 2:L

CASO 3:D
Indice |
| INTRODUZIONE |
|
CAPITOLO 1 - Definire la disabilità intellettiva: dal ritardo mentale ai disturbi dello sviluppo intellettivo
CAPITOLO 2 - Scale di valutazione dell’intelligenza e del livello di sviluppo
CAPITOLO 3 - Il comportamento adattivo
CAPITOLO 4 - La classificazione internazionale del funzionamento, della disabilità e della salute, ICF
CAPITOLO 5 - Integrazione sociale e qualità di vita
CAPITOLO 6 - Trattamento Neuropsicomotorio nella disabilità intellettiva
CAPITOLO 7 - Casi Clinici
Risultati valutazioni Vineland- Allegati
|
| CONCLUSIONI |
|
|
| BIBLIOGRAFIA |
|
Tesi di Laurea di: Maria FERRARA |

































